Ryzyko zgonu na COVID-19 i ciężkość przebiegu choroby najdokładniej można oszacować, biorąc pod lupę nie tylko stan kliniczny pacjenta i jego cechy osobnicze, ale także skład mikrobiomu kału lub mikroflory jamy ustnej. Dokładność szacunków uwzględniająca bakterie z jamy ustnej oraz jelitowe jest wyższa, niż precyzja oceny opartej tylko na objawach chorobowych i stanie pacjenta.
Od wielu miesięcy próbowano oszacować, które wskaźniki biologiczne mogą okazać się najbardziej dokładne do szacowania ryzyka zgonu w przypadku COVID-19. Na pewno istotne znaczenie mają cechy osobnicze i stan kliniczny pacjenta: wiek, płeć, istniejące wcześniej choroby, poziom świadomości, wysycenie krwi obwodowej tlenem i poziom białka C-reaktywnego. Jednak analiza tych predyktorów umożliwiła wyznaczyć ryzyko zgonu na poziomie zaledwie 79%. W trakcie badań okazało się, że pozostałe prawie 30% niepewności można zamienić na bardziej pewne szacunki, jeśli weźmie się pod uwagę skład mikrobiomu jamy ustnej oraz mikrobiomu jelitowego i liczebność określonych gatunków bakterii. Co więcej – analiza mikrobiomu jamy ustnej lub jelita daje pewniejsze szacunki przebiegu ciężkości zakażenia wirusem SARS-CoV-2 od analizy jedynie stanu klinicznego pacjenta.
Porphyromonas i Enterococcus – najbardziej trafne wskaźniki ryzyka zgonu na COVID-19
Zespół naukowców ze Szkoły Medycznej Uniwersytetu w Massachusetts w USA przyjrzał się 69 pacjentom z COVID-19. U badanych osób choroba przebiegała z objawami od umiarkowanych do ciężkich. Badacze oszacowali uwarunkowania osobnicze i stan kliniczny każdego pacjenta, a także przyjrzeli się składowi gatunkowemu bakterii jamy ustnej i bakterii zasiedlających jelita. Na pomysł oceny mikrobiomów tych obszarów wpadli, ponieważ znana im była zasada, że wirusowe zakażenie płuc ma długotrwały wpływ na mikrobiom jelitowy. Więcej
Podstawowy problem gerostomatologii stanowią stomatologiczne potrzeby profilaktyczne, lecznicze i rehabilitacyjne osób starszych. Wiek podeszły wiąże się z wielochorobowością (której odzwierciedleniem jest stan jamy ustnej) i obniżeniem sprawności ruchowej, wpływającej na pogorszenie poziomu higieny jamy ustnej oraz zwiększenie szybkiego rozwoju choroby próchnicowej i chorób przyzębia.
Za początek starości umownie przyjmuje się wiek 60 – 65 lat. Wg WHO wczesna starość trwa od 60. do 75. r. ż., po tym okresie następuje starość późna (od 75. do 90. r. ż.), a osoby po 90. r. wchodzą w wiek sędziwy (uznaje się je za „długowieczne”).
Próchnica – problem powszechny u seniorów
Próchnica pozostaje głównym problemem stomatologicznym w podeszłym wieku: z jednej strony rośnie liczba pacjentów zachowujących własne zęby do późnej starości, z drugiej – postępują (związane z wiekiem) zmiany w tkankach, dochodzi do odsłonięcia powierzchni korzenia w wyniku recesji dziąseł, zwiększa się częstość występowania kserostomii (suchości jamy ustnej), która jest efektem ubocznym stosowanej farmakoterapii lub objawem chorób ogólnoustrojowych.
U osób starszych częściej występuje próchnica przewlekła, bez objawów subiektywnych (proces próchnicowy ma niebolesny przebieg). U wielu seniorów stwierdza się próchnicę okrężną, umiejscowioną zwykle na przedsionkowej części szyjki zęba, towarzyszącą starczemu zanikowi przyzębia. Jej ryzyko zwiększa oczywiście nieodpowiedni poziom higieny jamy ustnej, a także obecność uzupełnień protetycznych. Więcej
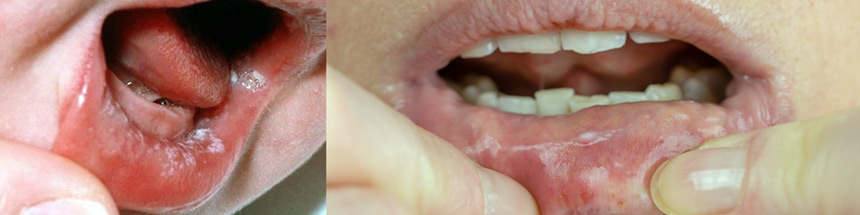
Spektrum objawów COVID-19 w jamie ustnej zaczyna budzić coraz większe zainteresowanie naukowców na całym świecie (brazylijskich, hiszpańskich, włoskich, czeskich i in.); kolejne zespoły badawcze zwracają uwagę na owrzodzenia języka obserwowane u pacjentów zakażonych wirusem SARS-CoV-2. Nie udało się dotąd ustalić jednoznacznie etiologii tych zmian. Niektórzy autorzy przypuszczają, że owrzodzenia mogą nie wynikać bezpośrednio z infekcji wirusowej – być może powinno się wiązać je z pogorszeniem stanu ogólnego chorych i podatnością na zakażenia oportunistyczne oraz uwzględniać potencjalne reakcje na podawane leki. Jednak coraz więcej doniesień naukowych sugeruje wirusową etiologię owrzodzeń języka w przebiegu COVID-19.
Zmiany na języku i SARS-CoV-2 w brazylijskich badaniach
Brazylijscy naukowcy w opracowaniu opublikowanym w „Oral Surgery, Oral Medicine, Oral Pathology, Oral Radiology” wysuwają tezę, że rozwój objawów w jamie ustnej u pacjentów z COVID-19 może być bezpośrednio związany z zakażeniem. Zgodnie z wynikami wcześniejszych badań, rozmieszczenie receptorów ACE2 może determinować drogę zakażenia SARS-CoV-2. Natomiast podatność śluzówki jamy ustnej na SARS-CoV-2 związana jest z wysoką ekspresją ACE2 w komórkach nabłonka (zwłaszcza języka). ACE2 (angiotensin converting enzyme) – enzym konwertujący angiotensynę II – jest głównym receptorem odpowiedzialnym za transmisję wirusa do komórek i rozprzestrzenianie zakażenia w komórkach nabłonka nosogardzieli. Sugeruje to, że komórki nabłonkowe języka (i ślinianek) są zaangażowane w zakażenie i jego następstwa, takie jak zaburzenia smaku i owrzodzenia błony śluzowej jamy ustnej. Więcej
Nieprawidłowości dotyczące położenia zębów mogą występować w obrębie łuków zębowych (nachylenia zębów, przestawienia, obroty) lub poza nimi. Anomalie zębowe nie stanowią wyłącznie problemu natury estetycznej – mogą utrudniać żucie i artykulację; przyczyniać się do deformacji łuku zębowego, zaburzeń okluzji, sprzyjać rozwojowi próchnicy i wymagać złożonego, multidyscyplinarnego postępowania.
Istnieje wiele nieprawidłowości dotyczących położenia zębów: przesunięcia, przestawienia, przechylenia i rotacje wokół własnej osi; może dojść do zatrzymania zęba w kości, jego zatopienia, przemieszczenia poza wyrostek zębodołowy lub… poza jamę ustną.
Więcej na temat wad zgryzu przeczytasz tutaj.
Nachylenie, przesunięcie, przestawienie i obrót zęba
Nachylenie zęba (jego osi długiej) wzdłuż wyrostka zębodołowego (inclinatio) dzieli się na nachylenie doprzednie (mesioinclinatio) i dotylne (distoinclinatio). Nachylenie zębów w poprzek wyrostka zębodołowego (trusio) może przyjąć postać przechylenia zębów przednich w kierunku dopodniebiennym (retrusio) lub w kierunku przedsionka jamy ustnej – „dowargowym” (protrusio). Wśród nachyleń zębów bocznych wyróżnia się: linguotrusio (przechylenie dojęzykowe), vestibulotrusio (wychylenie doprzedsionkowe), palatotrusio (dopodniebienne).
Przesunięcie zęba wiąże się z przemieszczeniem korony i korzenia. Istnieją przesunięcia poza łuk zębowy: na zewnętrz (extrapositio), do wewnątrz (intrapositio) i w obrębie łuku (antepositio, distopositio, mesiopositio, retropositio, linguopositio, vestibulopositio).
Przesunięciem nazywa się osiowe zmiany pozycji zębów bez nachylenia, ale w praktyce obserwuje się często przesunięcia połączone z nachyleniem, obrotem zęba. Przemieszczenie wzdłuż długiej osi zęba może przyjąć postać skrócenia (infrapositio) lub wydłużenia (suprapositio). Za wydłużenie lub skrócenie zęba zwykle odpowiada uraz mechaniczny, ale brak kontaktu okluzyjnego (infrapozycja) bywa również skutkiem zatopienia lub braku zawiązka zęba stałego. Więcej
Choroby rzadkie w jamie ustnej są – paradoksalnie – liczne. Bo choć występują rzadko, to lista jednostek chorobowych, które mogą dawać objawy także w obrębie jamy ustnej, jest – wbrew pozorom – długa. Nie jest to lista zamknięta i stała, gdyż klasyfikacja chorób rzadkich ulega modyfikacjom z uwagi na dokonywane odkrycia i lepszą znajomość genomu człowieka.
Choroby rzadkie – co to takiego?
Zgodnie z definicją Komisji Europejskiej, za chorobę rzadką uznaje się chorobę, która występuje z częstością mniejszą niż 5 przypadków na 10 tysięcy osób[1]. Ponadto niektórzy wyodrębniają jeszcze zestaw cech, z których przynajmniej jedna musi być obecna u osoby dotkniętej chorobą, aby schorzenie to można było uznać za rzadkie. Są to:
- przewlekłość choroby;
- brak wiedzy o etiologii choroby;
- brak leczenia lub jego słaba dostępność;
- znaczne obciążenie chorobą lub ograniczenie/pogorszenie jakości życia.
Choroby rzadkie w jamie ustnej – różne przyczyny i typy manifestacji
Przyczyną chorób rzadkich – także tych, które dają objawy w jamie ustnej – są:
- mutacje genetyczne – często, np. w chorobie Gauchera;
- zakażenia – np. grzybami w histoplazmozie;
- stany zapalne, np. w amyloidozie;
- czynniki nieznane, np. w ogniskowej hiperkeratozie dłoni i stóp oraz dziąseł
Choroby rzadkie mogą wystąpić w każdym wieku – z tego powodu ich symptomy w jamie ustnej mogą trwać przez całe życie osoby dotkniętej schorzeniem (choroba Downa) lub przez większą jego część, albo też pojawić się dopiero w wieku starszym (pemfigoid bliznowaciejący). Co ciekawe, ta sama jednostka chorobowa może u dotkniętych nią osób manifestować się w rozmaity sposób i tylko część symptomów może być wspólna dla wszystkich. Więcej
ENDODONTIUM to termin obejmujący dwie tkanki zęba: zębinę i miazgę, stanowiące jedność strukturalno-funkcjonalną. Obydwie rozwijają się z brodawki zębowej (papilla dentis). Mają one na siebie nawzajem duży wpływ, a mianowicie miazga pełni funkcję odżywczą w stosunku do zębiny natomiast zębina barierę ochronną dla miazgi. Dzięki temu powiązaniu możliwe jest zachowanie miazgi w prawidłowym stanie czynnościowym, zapewniającym ciągłość bariery chroniącej organizm przed wnikaniem bakterii.
BUDOWA ZĘBA
MIAZGA
MIAZGA ZĘBA(pulpa dentis) zwana miazgą komorową wypełnia komorę zęba oraz jako tzw. miazga korzeniowa występuje w kanale korzeniowym. Poprzez otwór wierzchołkowy łączy się ona z ozębną.
Miazgę tworzy tkanka łączna galaretowata dojrzała. W jej skład wchodzą: fibroblasty kształtu gwieździstego, zasadochłonna substancja podstawowa bogata w proteoglikany oraz glikolipidy, włókna kolagenowe o nierównomiernym rozłożeniu, cienkie nietworzące pęczków, a także nieliczne włókna o średnicy ok. 15 nm., przypominające włókna sprężyste.
W budowie miazgi możemy wyodrębnić trzy warstwy:
• MIAZGA WŁAŚCIWA, jest warstwą bogatokomórkową, stanowi centralną część, a zarazem główną masę miazgi. Zbudowana jest ona z komórek gwiaździstych podobnych do komórek mezenchymalnych oraz fibroblastów, które łącząc się ze sobą wypustkami tworzą sieć. Podstawową funkcją fibroblastów jest tworzenie włókien kolagenowych. W przypadku uszkodzenia właściwych komórek zębinotwórczych oba rodzaje komórek mogą różnicować się w odontoblasty. W warstwie tej stwierdza się także obecność komórek biorących udział w reakcjach odpornościowych organizmu tj. makrofagów, limfocytów, komórek plazmatycznych i komórek tucznych. Liczba tych komórek zmienia się w zależności od stanu czynnościowego miazgi i wzrasta w stanach zapalnych.
• UBOGOKOMÓRKOWA WARSTWA JASNA, tzw. strefa Weila. Zawiera ona pojedyncze fibroblasty i dwa rodzaje włókien: kolagenowe i elastyczne. Włókna elastyczne otaczają ściany większych naczyń, które wraz z nerwami tworzą splot pododontoblastyczny Raschkowa. Od tego splotu odchodzą cienkie bezmielinowe włókna nerwowe, które wnikają pomiędzy odontoblasty i do kanalików wewnętrznej warstwy zębiny. Miazga jest bogato unaczyniona. Naczynia włosowate miazgi są dwojakiego rodzaju: typu okienkowego, których błona podstawna przylega do odontoblastów, drugie natomiast to typowe naczynia włosowate o ścianie ciągłej. Naczynia włosowate miazgi przechodzą w szerokie naczynia żylne, które przez otwór wierzchołkowy wychodzą z miazgi i łączą się z naczyniami ozębnej. Rzecz, o której warto jeszcze wspomnieć to taka, iż tętnice i żyły miazgowe mają bardzo cienkie ściany, będące wynikiem zredukowania ich mięśniówki. Efektem jest duża wrażliwość miazgi na zmiany ciśnienia, gdyż komora i kanał korzeniowy otoczony substancjami twardym nie mogą się rozszerzać. Już niewielki obrzęk zapalny, który powoduje wzrost ciśnienia prowadzi do zamknięcia światła naczyń miazgi, czego skutkiem są zmiany martwicze i obumarcie miazgi. Rozbudowana sieć naczyń włosowatych leżąca bezpośrednio pod warstwą odontoblastów zapewnia im właściwe zaopatrzenie w substancje odżywcze niezbędne do wzmożonego metabolizmu podczas tworzenia zębiny. W młodej miazdze występują pojedyncze włókna kolagenowe, ich liczba zwiększa się stopniowo wraz z wiekiem.
Celem leczenia protetycznego jest rehabilitacja układu stomatognatycznego (US), czyli przywrócenie prawidłowej funkcji żucia (i zapewnienie estetycznego wyglądu). Wszystkie fazy rehabilitacji protetycznej, zwłaszcza z zastosowaniem stałych uzupełnień protetycznych, są istotne i wpływają na efekt końcowy. Podczas pomiarów protetycznych duże znaczenie przypisuje się m.in. pomiarom wydolności żucia, dlatego wiele zespołów badawczych na całym świecie poszukuje optymalnych narzędzi i metod służących do obiektywnej oceny wydolności żucia. W ostatnich latach zatwierdzono stosowanie w tym celu dwukolorowych gum do żucia.
Prawdopodobnie gumy do żucia używane są od tysięcy lat: odnalezione kulki smoły drzewnej ze śladami zębów pochodzą z okresu mezolitu i neolitu. Podejrzewa się, że wykorzystywano je m.in. w celach higienicznych (utrzymania higieny jamy ustnej) i terapeutycznych (ze względu na zawartość związków bakteriobójczych).
Guma do żucia a zdrowie jamy ustnej i żucie
Guma do żucia, jaką znamy, pojawiła się pod koniec XIX wieku. Kontrolowane i krótkotrwałe żucie gumy bezcukrowej może stymulować wydzielanie śliny, która stanowi naturalne środowisko jamy ustnej – uczestniczy w procesach mowy, spożywania pokarmu, jego selekcji i przygotowaniu do trawienia oraz jest istotnym czynnikiem integralności tkanek zmineralizowanych (zęby) i miękkich (błona śluzowa). Ślina to również pierwsza linia obrony antybakteryjnej: za pośrednictwem swoich składników kontroluje adherencję, metabolizm i wzrost mikroorganizmów; chroni przed rozwojem próchnicy, pomaga wymywać z jamy ustnej drobnoustroje i usuwać resztki pokarmowe. Więcej
Międzynarodowy zespół naukowców przeprowadził metaanalizę w celu identyfikacji nowych loci ryzyka dla próchnicy zębów – najbardziej rozpowszechnionej choroby na świecie. Badaniem objęto dane ponad 500 000 uczestników, w tym dane 461 000 osób z brytyjskiego Biobanku oraz 62 000 pacjentów z dziewięciu dużych badań klinicznych. Według autorów, jest to największe badanie tego rodzaju – jego wyniki opublikowano w Nature Communications.
Próchnica – najczęstsza choroba na świecie
Próchnica jest najczęstszą chorobę cywilizacyjną, występującą u ok. 2,4 mld ludzi na świecie, stwierdzaną we wszystkich grupach wiekowych; dotyczy 60‑90% dzieci w wieku szkolnym i niemal 100% dorosłych.
Mimo wielu badań etiopatomechanizm próchnicy zębów wciąż nie został w pełni wyjaśniony. Próchnicę uważa się za chorobę infekcyjną, transmisyjną, wywoływaną przez bakterie próchnicotwórcze, tzw. kariopatogeny. Próchnica obejmuje zmineralizowane tkanki zęba (szkliwo, zębina, cement), prowadząc do ich demineralizacji (odwapnienia) i dezintegracji. Progresja zmian powoduje powstanie widocznej makroskopowo plamy próchnicowej i ubytku tkanek twardych zęba. Gdy proces obejmie zębinę, przyczynia się do obumarcia miazgi i zakażenia tkanek okołowierzchołkowych.
Jednak na wczesnym etapie progresję zmian początkowych można zatrzymać przez proste działania zapobiegawcze – usuwanie płytki, redukcję spożywanych cukrów i stosowanie preparatów fluorkowych. W szeroko pojętej profilaktyce próchnicy podstawę niezmiennie stanowią higiena jamy ustnej i regularne kontrole stomatologiczne.
Dlaczego jednak niektórzy pacjenci, mimo prawidłowej higieny jamy ustnej i diety, są znacznie bardziej podatni na powstawanie ubytków próchnicowych niż inni? Być może odpowiedź tkwi w genach? Więcej
Perły Epsteina i guzki Bochna to dwa rodzaje niegroźnych i niebolesnych, niewielkich zmian, jakie pojawiają się w jamie ustnej noworodków i niemowląt. Mylone bywają z pleśniawkami, z którymi wspólną mają tylko fokalizację w obszarze jamy ustnej. (Na zdjęciu tytułowym – afta na wardze górnej).
Perły Epsteina i guzki Bohna a pleśniawki
Zarówno perły Epsteina, jak i guzki Bohna to drobne torbiele należące do grupy łagodnych zmian w błonie śluzowej jamy ustnej. Nie bolą, nie przeszkadzają i nie powodują dyskomfortu. Mają charakter wrodzony i przejściowy. Nie wymagają leczenia i u dzieci znikają zazwyczaj w ciągu pierwszych tygodni po urodzeniu, choć zdarza się, że pozostają w jamie ustnej nieco dłużej – na kilka miesięcy. Później znikają samoistnie – bez śladu i blizn. W przeciwieństwie do nich, pleśniawki to efekt zakażenia grzybem drożdżakowatym Candida albicans – bolą, powodują dyskomfort, przeszkadzają i trzeba je leczyć.
Guzki Bohna – biało-szare zmiany w jamie ustnej
Guzki Bohna to torbiele nabłonkowe, prawdziwe dotyczące gruczołów ślinowych wytwarzających śluz. Często zlokalizowane są na policzkowych lub językowych częściach wyrostków zębodołowych a rzadko na podniebieniu. Tworzą się najczęściej na policzkowej powierzchni górnego wału dziąsłowego. Czasem można je zaobserwować także na dolnym wale dziąsłowym – ale wówczas występują również na powierzchni wału górnego. Przypadki, że guzki Bohna występują tylko na dolnym wale dziąsłowym, są pojedyncze[1]. Więcej
Halitoza (przykry zapach z ust) może dotyczyć nawet 50% całej populacji. Do przyczyn najczęściej wymienianych w piśmiennictwie należą problemy stomatologiczne (kamień nazębny, zapalenie dziąseł i przyzębia, próchnica), ale w ostatnich latach oraz większe znaczenie przypisuje się powstawaniu nalotu na języku. Halitoza występuje również w przebiegu chorób ogólnoustrojowych (w tym chorób otolaryngologicznych, schorzeń układu oddechowego i żołądkowo-jelitowego). Wiele patologii może wpływać na zmianę składu chemicznego śliny lub zmniejszać jej wydzielanie i przyczyniać się do wzrostu bakterii beztlenowych produkujących gazy o przykrym zapachu. W etiologii halitozy istotny jest także poziom higieny jamy ustnej.
Czescy naukowcy przeanalizowali przypadki halitozy w przebiegu COVID-19 – ich ustalenia wskazują, że zmiany nabłonka błony śluzowej grzbietu języka mogą być wywołane przez wirus SARS-CoV-2. Głównym „winowajcą” są receptory ACE2 obecne w komórkach nabłonka jamy ustnej, zwłaszcza w nabłonku języka (najwyższa ekspresja w części grzbietowej).
Skąd ten przykry zapach z ust?
Udowodniono, że nalot na grzbiecie języka jest głównym źródłem lotnych związków siarkowych, które odpowiadają za wystąpienie halitozy (halithosis). Osad składa się głównie ze złuszczonych komórek nabłonka, komórek krwi i bakterii. Do jednej komórki nabłonka grzbietu języka może przyczepić się nawet 100 bakterii (w innych rejonach jamy ustnej tylko 25). Nieregularna budowa morfologiczna tej części języka (wraz z różnymi brodawkami, gruczołami i rowkami błony śluzowej) tworzy korzystne warunki do rozwoju drobnoustrojów, utrudnia ich wymywanie przez ślinę, a ułatwia (dzięki małemu stężeniu tlenu) wzrost bakterii beztlenowych. Więcej
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń