
Jama ustna to wrota do całego organizmu, a jednocześnie brama, przez którą mogą wynikać czynniki chorobotwórcze. Z tego względu zachowanie zdrowia tego obszaru ciała ma kluczowe znaczenie dla dobrej kondycji ogólnej.
Zniszczony próchnicą ząb to ząb, w którym w mniejszym lub większym stopniu (w zależności od stopnia zaawansowania próchnicy) toczą się procesy zapalne, które z czasem uszczuplają zasoby odontoblastów – komórek zębinotwórczych. Odontoblasty tworzą warstwę, która znajduje się między miazgą zęba a zębiną i oprócz tego, że przez całe swoje życie odkładają zębinę, działają też jako naturalna bariera oddzielająca zmineralizowane tkanki zęba od tkanek żywych, czyli zębinę i szkliwo od miazgi[1]. Z tego właśnie powodu odontoblasty stanowią podstawowy element ochrony dla żywej miazgi.
Jak odontoblasty zapewniają odporność jamie ustnej?
Kiedy czynniki chorobotwórcze (na przykład bakterie próchnicy bądź wydzielane przez nie toksyny) wynikają w kanaliki zębinowe, w pierwszej kolejności napotykają na znajdujące się w nich wypustki odontoblastów, tak zwane włókna Tomesa. Powoduje to podrażnienie wypustka odontoblastu i zaktywowanie całej komórki do walki z czynnikiem patogennym.
Wrażliwość wypustków odontoblastów, które znajdują się w kanalikach zębinowych powoduje, że reagują one na bodźce termiczne i mechaniczne docierające z zewnątrz i z chorego zęba. Tym samym poprzez nadwrażliwość zębów ostrzegają o otwarciu kanalików zębinowych i potencjalnym starciu lub uszkodzeniu szkliwa, albo też informują bólem o obciążeniu mechanicznym lub o kontakcie ze środkiem chemicznym[2].
Odontoblasty zapewniają odporność jamy ustnej na ataki czynników chorobotwórczych na dwa główne sposoby:
- Kiedy rozpoczyna się próchnica, komórki zębinotwórcze w odpowiedzi na każdą stymulację toksynami bakteryjnymi zaczynają wytwarzać zębinę reakcyjną, której zadaniem jest wytworzenie ochronnej otuliny dla miazgi, zabezpieczającej tę żywą tkankę przed atakami bakterii i bakteryjnych toksyn.
- Działają także jako aktywny element odporności swoistej, czyli są zaangażowane w te reakcje układu immunologicznego, które uruchamiają się jako pierwsze – i błyskawicznie – po w kontakcie z czynnikiem chorobotwórczym. Komórka zębinotwórcza dzięki receptorom, w które jest zaopatrzona, wykrywa antygeny patogenu. Inicjuje to powstanie kaskady zdarzeń, które doprowadzą do powstania reakcji zapalnej. Wydzielane są mediatory prozapalne (chemokiny, cytokiny)[3], które dyfundują do sąsiadującej z komórkami zębinotwórczymi warstwy miazgi i przyciągają różne komórki zaangażowane w rozwój reakcji zapalnej, a także uaktywniane są składniki przeciwbakteryjne – na przykład białka defensyny, które wykazują aktywność antybiotyczną i są dzięki temu ukierunkowane na zabicie bakterii znajdujących się w pobliżu odontoblastów.
Metody działania odontoblastów Więcej
Mianem rewaskularyzacji określa się proces przywrócenia krążenia i odbudowy zniszczonych naczyń krwionośnych w tkance. Proces ten ma duże znaczenie w odniesieniu do zachowania lub przywrócenia żywotności miazgi, a przez to – zachowania żywotności zęba. Dzięki rewaskularyzacji miazgi – pomimo uprzedniego uszkodzenia unaczynienia tej tkanki – ząb może nadal pełnić przypisane mu biologiczne funkcje.
Miazga zęba jest tkanką silnie unaczynioną. Dzięki temu ząb ma zapewnione odpowiednie natlenienie, odżywienie i odbiór dwutlenku węgla oraz toksyn. Unaczynienie jest więc fundamentalnym elementem żywotności miazgi, a przez to – zdrowia całego zęba. Kiedy wskutek zmian patologicznych, choroby lub urazu zęba dochodzi do zniszczenia lub poważnego uszkodzenia systemu krążenia w miazdze, komórkom tej tkanki grozi obumarcie, a ząb czeka leczenie kanałowe lub ekstrakcja.
Konsekwencją leczenia kanałowego jest martwy ząb, który przez pewien czas pozostanie jeszcze osadzony w łuku zębowym, ale jest to czas ograniczony. Z kolei rezultatem ekstrakcji jest utrata zęba, luka po nim i konieczność szybkiej odbudowy protetycznej.
Utrata zęba lub jego śmierć jest zawsze niepowetowaną stratą dla organizmu – szczególnie, gdy przytrafia się osobom młodym; dlatego nowoczesna stomatologia dąży do zachowania zęba – w dodatku zęba żywego, który przez długie lata może wypełniać przypisane mu biologiczne zadania. Więcej
Obliteracja jamy zęba zwana jest też zwyrodnieniem wapniowym miazgi (ZWM) lub resorpcją wewnętrzną zastępczą[1]. Jako zjawisko występujące w jamie ustnej odnosi się do zmniejszonej drożności lub niedrożności kanałów korzeniowych wskutek zmniejszania światła jamy zęba – najczęściej dotyczy to zębów po urazie. Nie jest jasne, jak często występuje, ponieważ doniesienia są pod tym względem różne (uważa się, że 4-40% urazów może kończyć się obliteracją jamy zęba), niemniej wystąpienie obliteracji zależy od dwóch głównych czynników: rodzaju urazu i wieku pacjenta w momencie urazu.
Na czym polega obliteracja jamy zęba?
Zjawisko to polega na odkładaniu się do wnętrza kanału korzeniowego na całej jego długości lub do wnętrza komory zęba wapniowej, twardej substancji. Zaczyna się od obwodu jamy zęba i postępuje w kierunku środka. Wskutek tego centralna część miazgi zębowej ulega obliteracji na końcu. Zwyrodnienie wapniowe narastające ku środkowi jamy zęba doprowadza do stopniowego zmniejszania się światła komory zęba i kanału korzeniowego aż do całkowitego jego zaniku. W rezultacie dochodzi do zamknięcia kanału i jego niedrożności.
W zależności od stopnia zwężenia światła jamy zęba obliterację kwalifikuje się jako:
- częściową – kiedy kanały korzeniowe są drożne, choć światło w nich i w komorze zęba uległo zwężeniu; miazga zęba najczęściej pozostaje żywa;
- całkowitą – kanał korzeniowy staje się niedrożny, a w części miazgi odciętej od unaczynienia z czasem rozwija się martwica.
Wielki potencjał, różne źródła
Komórki macierzyste, nazywane także komórkami pnia, to fenomen biologiczny. Mają one zdolność do samoodnawiania i różnicowania się w inne typy komórek na każdym etapie swojego życia oraz – niczym komórki nowotworowe – zdolność do nieograniczonego dzielenia się. Jednak od komórek nowotworowych różni je bardzo istotny element: są posłuszne sygnałom wysyłanym przez organizm i na znak STOP, przestają się dzielić. Komórki macierzyste znajdują zastosowanie w stomatologii – do regeneracji zębów i innych tkanek jamy ustnej czy twarzoczaszki, ale także i do innych celów, bo same zęby też są źródłem komórek macierzystych, które mogą być wykorzystane w wielu dziedzinach medycyny: do regeneracji tkanek, narządów, w onkologii, kardiologii, neurologii, ortopedii, chirurgii.
Różny potencjał biologiczny komórek macierzystych
Możliwość wykorzystania komórek macierzystych w stomatologii i medycynie zależy od spektrum ich potencjału biologicznego. Jest ono uzależnione od pochodzenia komórek macierzystych. A może ono być:
- embrionalne (zarodkowe) – tzw. komórki ESC (ang. embryonic stem cells);
- somatyczne – to dojrzałe komórki macierzyste organizmu, tzw. komórki ASC (ang. adult stem cells). Wywodzą się one z niezróżnicowanych komórek, które zlokalizowane są pomiędzy zróżnicowanymi już komórkami w tkance albo w organie.
Zarodkowe komórki macierzyste mają dużo większy potencjał biologiczny niż somatyczne. Komórki macierzyste embrionalne mogą bowiem być totipotencjalne (mogą różnicować się do każdego typu komórek organizmu) bądź pluripotencjalne (mogą powstawać z nich komórki każdego typu, jaki znajduje się w organizmie, poza komórkami łożyska).
Somatyczne komórki macierzyste mają mniejszą zdolność do różnicowania się niż zarodkowe, gdyż mogą być albo multipotencjalne (mogą przekształcać się w kilka różnych typów komórek, najczęściej takich, które mają podobne właściwości) lub unipotencjalne (różnicują się tylko w jeden określony typ komórek). Więcej
Przychodzi pacjent do gabinetu stomatologicznego i odczuwa strach: przed dentystą, bólem i przed samym leczeniem. Lęk budzi w nim widok kitla, narzędzi, a także krew. Prośba o otwarcie ust, widok wiertła czy czerwonej plamy w spluwaczce lub sama tylko świadomość, że dentysta pracuje nad zębem, a tkanki krwawią, potrafi doprowadzić pacjenta do paniki, przyspieszonego bicia serca i oddechu, duszności lub – co też się zdarza – do omdlenia w wyniku reakcji wazowagalnej (rozszerzenia naczyń i spowolnienia bicia serca lub obniżenia ciśnienia krwi).
Reakcje w odniesieniu do wymienionych sytuacji są przesadne – bo w gabinecie dentystycznym pacjent może czuć się bardzo bezpiecznie. Tak jednak objawiają się fobie – zmory samych pacjentów, ale również i stomatologów. Fobie mogą też skutkować unikaniem sytuacji, w których się ujawniają[1]. Dentofobia jest tylko jedną z nich.
Przedstawiamy fobie, które mogą utrudniać leczenie zębów i współpracę między dentystą a pacjentem.
- Dentofobia (odontofobia), czyli strach przed dentystą, ortodontą, leczeniem zębów[2] – fobia osławiona i najczęściej spotykana u pacjentów w każdym wieku. U najmłodszego pokolenia, na szczęście, coraz rzadziej spotykana – z uwagi na większą świadomość samych rodziców, którzy rozsądnie przygotowują maluchy na spotkanie z dentystą, jak i nowocześniejsze techniki leczenia zębów w porównaniu do tego, co stomatolog mógł zaoferować jeszcze kilka dekad temu. Jej odmianą jest jatrofobia, czyli lęk ogólnie przed lekarzami. Ponieważ dentyści noszą też obecnie kolorowe lub jednobarwne (ale nie białe) fartuchy lekarskie, coraz rzadsza jest też leukofobia, czyli paniczny strach przed kolorem białym.
- Hemofobia (hematofobia) – strach przed krwią, widokiem krwi. Fobia ta, częstsza u kobiet, osób z niższym wykształceniem lub zaburzeniami psychiatrycznymi[3], wyjątkowo skutecznie komplikuje leczenie, gdyż częstym skutkiem lęku odczuwanego przez pacjenta jest omdlenie. Warto wspomnieć, że naukowcy doszli do wniosku, iż hemofobia może być fobią… ratującą życie – ponieważ utrata świadomości i reakcja na widok krwi, które w dzisiejszych czasach zmuszają dentystę do przerwania leczenia, dawniej – w czasach wojen i napaści – mogły niejednej co bojaźliwszej osobie umożliwić przetrwanie. To fobia, która jest równie groźna, jak dentofobia, gdyż pacjent, który ma świadomość, że podczas leczenia zębów w jego jamie ustnej pojawia się krew, będzie omijał gabinet dentystyczny szerokim łukiem – prawdopodobnie do momentu, aż ból lub inna negatywna przypadłość związana ze zdrowiem jamy ustnej nie przymuszą go do spotkania ze stomatologiem. Hemofobia dotyczy także personelu medycznego – z badań wynika, że co ósmy student mdleje na widok krwi, podczas iniekcji lub asystowania przy zabiegach.
- Agilofobia – strach przed bólem. Dotknięci nią pacjenci mogą też zmagać się z aichmofobią, czyli nieuzasadnionym lękiem przed ostrymi przedmiotami stosowanymi przez dentystę, np.strzykawkami z igłą, skalpelem czy końcówkami narzędzi do ręcznego kiretażu. Również pacjenci dotknięci ksyrofobią, czyli strachem przed brzytwami czy ostrzami, mogą odczuwać lęk związany z użyciem skalpela.
- Aidsofobia – strach przed zarażeniem się wirusem HIV. Skutkiem tej fobii jest fatalny stan zdrowia zębów z powodu permanentnego unikania wizyt w gabinecie z uwagi na to, że dotknięci tą fobią pacjenci mają świadomość, że u „ich” dentysty również mogą leczyć zęby osoby zarażone tym wirusem. Jeśli pacjent boi się zarażenia nie tylko AIDS, ale także i innymi patogenami, jego problemem jest tapinofobia (strach przed chorobą zakaźną). Dla lekarza dentysty może to oznaczać nie tylko kłopoty z opanowaniem strachu pacjenta przed leczeniem, ale także trudność w przekonaniu pacjenta, że antybiotyków nie trzeba bezwzględnie stosować przed każdym zabiegiem lub nim.
- Astenofobia – strach przed zasłabnięciem. Tym silniejszy, im pacjent ma gorsze doświadczenia z leczeniem lub diagnostyką. Fobia ta może wiązać się z hematofobią, czyli strachem przed krwią: świadomość pacjenta, że podczas zabiegu może być narażony na widok krwi, co może skończyć się omdleniem, budzi jego strach przed zasłabnięciem.
- Bacillofobia (mikrobiofobia) i bakteriofobia –strach – odpowiednio – przed drobnoustrojami i bakteriami. Fobia może skutecznie odstraszyć przed wizytą u dentysty z powodu lęku przed możliwością kontaktu z mikroorganizmami w gabinecie, ale też – z drugiej strony – zdopingować pacjenta do dbałości o higienę jamy ustnej i do leczenia próchnicy. Podobne skutki może zrodzić werminofobia, czyli strach przed zarazkami.
- Fobia społeczna izolowana – ogarnięty nią pacjent odczuwać może bezpodstawny lęk przed wizytą u dentysty z racji konieczności spotkania się z innymi osobami w gabinecie.
- Ambulofobia – strach przed chodzeniem. Dotyka najczęściej osoby starsze lub zmagające się ze schorzeniami ortopedycznymi czy reumatologicznymi, które boją się upadku podczas chodzenia i urazów będących jego konsekwencjami[4],[5] Ogarnięty taką fobią pacjent może mieć opory przed wejściem na fotel dentystyczny czy przed przejściem po schodach na badanie tomograficzne CBCT, które przeprowadza się w innym pomieszczeniu niż właściwy gabinet stomatologiczny.
- Chemofobia – strach przed substancjami chemicznymi lub hygrofobia – lęk przed roztworami, zawiesinami, mieszaninami płynnymi. Może objawić się np. podczas czyszczenia kanałów korzeniowych lub zakładania wypełnienia stomatologicznego.
- Diskimedifobia – strach przed badaniem przez studenta medycyny oraz diskipulofobia – lęk przed studentami. Obie fobie mogą uniemożliwić przebieg diagnostyki czy leczenia w ośrodkach stomatologicznych kształcących przyszłych dentystów, a także wprowadzić zamieszanie w rytm pracy personelu indywidualnej praktyki stomatologicznej, jeśli pacjent utożsami lekarza odbywającego tam staż zawodowy lub będącego w trakcie specjalizacji ze studentem stomatologii.
- Farmakofobia lub neofarmafobia czyli strach – odpowiednio – przed przyjmowaniem leków lub przed nowymi lekami, mogą zniszczyć plan leczenia lub – w sytuacji, kiedy pacjent będzie się bał przyjmować antybiotyki przepisane osłonowo – poskutkować rozwojem zakażeń, które mogą pojawić się po zabiegu lub w niezagojonej jeszcze ranie. Skuteczne leczenie stomatologiczne wymagające hospitalizacji lub diagnostyki wysokospecjalistycznej w placówce szpitalnej może też utrudnić albo uniemożliwić nosokomefobia, czyli lęk przed szpitalem, albo nosofobia, czyli lęk przed leczeniem – jakimkolwiek a nie tylko stomatologicznym. Diagnostykę obrazową może z kolei uniemożliwić radiofobia, czyli strach przed napromieniowaniem. Co ciekawe: dentysta również może odczuwać lęk związany z farmaceutykami – konkretnie przed przepisywaniem leków uśmierzających silny ból, opartych głównie na opioidach. To opiofobia – lęk przed uzależnieniem się pacjenta od leków opioidowych.
- Fobofobia – strach przed własnymi fobiami. Lęk przed strachem, którego doświadcza się w związku z np. dentofobią czy hemofobią, to lęk „na zapas”, który może działać jak samospełniające się złe proroctwo i skutecznie przywołać u pacjenta atak paniki na myśl o leczeniu zębów czy widoku krwi.
- Panofobia – lęk przed wszystkim. Pacjent, który boi się leczenia, leków i diagnostyki to pacjent ekstremalnie trudny.
- Fotoaugliofobia, lęk pacjenta przed ostrym światłem. Może zakłócić przebieg leczenia stomatologicznego, jeśli pojawi się w odpowiedzi na jasny snop światła z lampy oświetlającej stomatologowi pole zabiegowe.
- Hafefobia, haftefobia to strach przed byciem dotykanym. Ponieważ nie da się uniknąć dotyku podczas badania i leczenia stomatologicznego, fobia ta może poważnie utrudnić walkę z chorobami jamy ustnej.
- Halitofobia – strach przed cuchnącym oddechem. Fobia ta mogłaby być utrudnieniem w leczeniu stomatologicznym w sytuacji, kiedy pacjent nie chce wyrzucić z ust odświeżającej oddech gumy do żucia. Ale też fobia ta może doprowadzić zęby do ruiny – jeśli dotknięty nią pacjent będzie nieustannie odświeżać oddech słodkimi cukierkami miętowymi czy eukaliptusowymi. Może też poskutkować pogorszeniem kondycji śluzówki jamy ustnej lub nawet kserostomią (suchością w jamie ustnej), kiedy pacjent będzie permanentnie stosował odświeżajcie oddech płyny do płukania jamy ustnej zawierające w składzie alkohol.
- Konterfobia (chęć doznawania sytuacji wywołujących lęk)– to przykład fobii, w której pacjent przychodzi do dentysty tylko po to, aby się bać. Ów wyczekany/sprowokowany lęk może bardzo silnie nakręcić spiralę strachu i skutecznie utrudnić leczenie, diagnostykę czy komunikację z personelem gabinetu.
- Toksofobia – strach przed zatruciem się, lęk przed toksynami.
Kanały korzeniowe i korzenie zębowe – kompendium wiedzy
Korzeń zębowy i kanał zębowy nie są pojęciami tożsamymi. Przygotowaliśmy treściwe kompendium wiedzy na temat tych elementów budowy zębów. Dzięki temu opracowaniu stanie się jasne, dlaczego Kowalski płaci za leczenie kanałowe mniej niż Iksiński, choć terapii endodontycznej u każdego z nich poddawany jest ząb o tym samym numerze w systemie oznaczania uzębienia u człowieka.
Anatomia zęba jest skomplikowana. To dlatego właśnie koszt leczenia endodontycznego dotyczący tego samego typu zęba u dwóch osób może być różny – gdyż liczba korzeni i kanałów korzeniowych dla danego typu zęba nie jest stała, przebieg kanałów korzeniowych oraz ich długości nie są identyczne, a ponadto na przebieg leczenia mogą mieć wpływ nieprawidłowości w budowie, liczbie czy uformowaniu korzenia zębowego lub kanału korzeniowego.
Ząb zbudowany jest z trzech głównych elementów: korony, która wystaje ponad dziąsło, korzenia zagłębionego w przyzębiu i szyjki łączącej koronę z korzeniem. We wnętrzu korzenia zlokalizowany jest kanał korzenia zęba (kanał korzeniowy) – w zależności od typu zęba jeden lub więcej. Z kolei wnętrze kanału korzeniowego wypełnione jest miazgą.
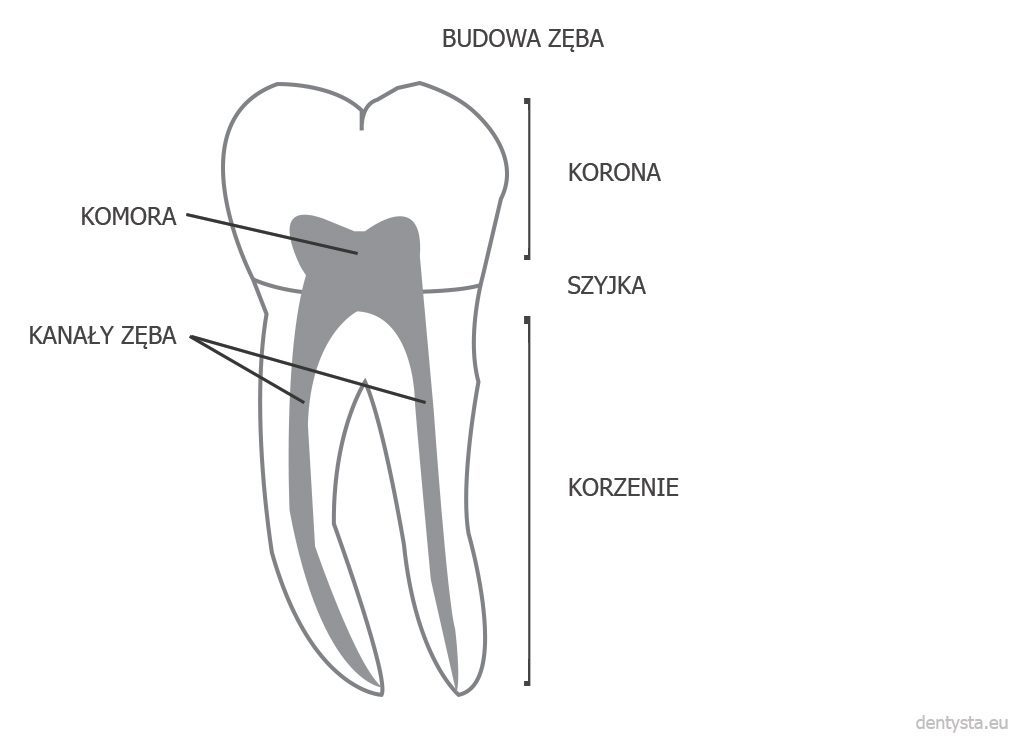
Liczba korzeni zębowych jest charakterystyczna dla danego typu zęba, ale liczba kanałów zębowych jest już uznawana za cechę osobniczą i zależną od konkretnego zęba w szczęce lub w żuchwie. Przykładowo: pierwszy trzonowiec w szczęce Kowalskiego może mieć 4 kanały główne (co jest najbardziej typową sytuacją dla tego typu zęba), natomiast u jego sąsiada Iksińskiego w tym samym zębie (też w szczęce) będzie aż 5 kanałów (co akurat w przypadku trzonowców pierwszych szczęki jest rzadkością, ale się zdarza). Z kolei Nowak będzie miał jedynie 3 kanały główne w trzonowcu, ale liczba kanałów bocznych będzie spora, a delta korzeniowa – rozbudowana i skomplikowana. U każdej z wymienionych osób kanały korzeniowe w zębie będą miały inny przebieg i zakrzywienie.
Przyjrzyjmy się czynnikom dotyczącym korzeni i kanałów zębowych, które mają wpływ na przebieg i koszt leczenia kanałowego.
Korzenie, kanały zębowe, delta zębowa – definicje
Korzeń to część zęba zakończona w szczytowej części otworem wierzchołkowym, która tkwi w zębodole i jest zagłębiona w tkankach przyzębia, a z wystającą ponad dziąsło koroną łączy się poprzez szyjkę zęba. Korzeń pokryty jest cementem korzeniowym, do którego wnikają włókna ozębnej, która utrzymuje korzeń (a przez to i ząb) w zębodole. Ozębna jest tkanką wchodzącą w skład aparatu zawieszeniowego zęba (parodontu).
Kanał korzeniowy jest elementem strukturalnym w korzeniu zęba, poprzez który pomiędzy jamą zęba znajdującą się w jego koronie a otworem wierzchołkowym korzenia biegną włókna nerwowe, naczynia krwionośne i limfatyczne tworzące miazgę zębową.
Kanały mogą mieć wspólne lub osobne ujścia w korzeniu zębowym. Wyróżnia się:
- kanały główne;
- kanały boczne, które odchodzą od kanałów głównych;
- kanały dodatkowe;
- pseudokanały – kanały, które po oddzieleniu się od kanału głównego biegną jakiś czas samodzielnie, a następnie ponownie włączają się do kanału głównego.
Delta korzeniowa – to odgałęzienia boczne od głównych kanałów zębowych, które tworzą się w okolicy, gdzie kanał zębowy uchodzi do otworu wierzchołkowego zęba.
Zęby mogą różnić się:
- liczbą korzeni i czasem ich formowania;
- liczbą kanałów, ich długością i przebiegiem;
- liczbą otworów wierzchołkowych.
Najczęściej po jednym korzeniu mają siekacze centralny i boczny, kły, przedtrzonowce pierwsze i drugie. Zębami wielokorzeniowymi najczęściej są trzonowce drugie.
W trzonowcach pierwszych i drugich wyróżnia się kanały:
- w szczęce: policzkowy przyśrodkowy, policzkowy odśrodkowy i podniebienny;
- w żuchwie: przyśrodkowe i odśrodkowy.
Żuchwa – najważniejsze różnice pomiędzy różnymi typami zębów
- Siekacz centralny – zazwyczaj ma jeden korzeń, choć sporadycznie mogą pojawić się dwa. Zazwyczaj ma też jeden kanał zakończony jednym otworem wierzchołkowym, a kiedy ma dwa kanały, wówczas częściej są one zakończone jednym otworem wierzchołkowym niż dwoma.
- Siekacz boczny – podobnie jak siekacz centralny również najczęściej ma jeden korzeń, choć może sporadycznie mieć dwa. I najczęściej ma też jeden kanał z jednym otworem wierzchołkowym. Jeśli ma dwa kanały, to prawie dwukrotnie częściej zakończone są one dwoma otworami niż jednym. Siekacze boczne w porównaniu do siekaczy centralnych częściej mają dwa kanały zakończone dwoma otworami a nie jednym.
- Kieł – zdecydowana większość egzemplarzy ma tylko jeden korzeń, a dwa korzenie ma zaledwie 2% zębów tego typu. Najczęściej kieł też ma jeden kanał zakończony jednym otworem, choć bardzo rzadko trafiają się egzemplarze mające dwa kanały zakończone dwoma otworami.
- Przedtrzonowiec pierwszy – zazwyczaj ma tylko jeden korzeń. Dwa korzenie występują sporadycznie. Najczęściej też ma jeden kanał z jednym otworem. Jeśli ma dwa kanały, to częściej uchodzą one dwoma otworami niż jednym. W znikomej liczbie przypadków mogą w tym typie zęba pojawić się trzy kanały.
- Przedtrzonowiec drugi – zazwyczaj ma jeden korzeń, sporadycznie dwa, i najczęściej jeden kanał zakończony jednym otworem. Rzadziej niż przedtrzonowiec pierwszy może mieć dwa kanały zakończone dwoma otworami. Podobnie jak przy trzonowcu pierwszym, tutaj również tylko sporadycznie pojawiają się zęby z trzema kanałami.
- Trzonowiec pierwszy – zdecydowanie najczęściej ma zaledwie jeden korzeń. W dwa korzenie może być zaopatrzone jedyne niecałe 2% przypadków. Najczęściej ten typ zębów ma trzy kanały zębowe. Nieco rzadziej trafiają się egzemplarze z czterema kanałami a najrzadziej trzonowiec pierwszy dwukanałowy.
- Trzonowiec drugi – w przeciwieństwie do wszystkich poprzednich typów zębów najczęściej występuje w wariancie dwukorzeniowym. Najrzadziej (bo zaledwie 1 egzemplarz na 100) trafiają się zęby tego typu w wariancie trzykorzeniowym.
Ceramika znana jest człowiekowi od kilkunastu tysięcy lat. W VII wieku naszej ery Chińczycy wynaleźli porcelanę – piękną, białą ceramikę wysokiej jakości. Trzeba było ponad 1100 lat, aby materiał ten został zaadoptowany na potrzeby stomatologii. Obecnie porcelana dentystyczna jest najważniejszym materiałem na estetyczne uzupełnienia stomatologiczne, z którego zalet może korzystać w gabinecie Dentysta.eu każdy pacjent wymagający protezowania.
Zęby z porcelany
Początki stosowania ceramiki w stomatologii nie wróżyły temu materiałowi świetlanej przyszłości. Powstające na przełomie XVIII i XIX w. wieku pierwsze korony protetyczne wykonane z ceramiki cechowała bowiem niska wytrzymałość mechaniczna. Dopiero lata 50. XX wieku przyniosły zmianę, gdyż opracowano technikę napalania ceramiki na podbudowy metalowe. Dzięki temu porcelana dentystyczna odnalazła swoje miejsce w stomatologii.
Pod koniec XX wieku pojawiły się pierwsze uzupełnienia pełnoceramiczne, ale ponieważ nadal nie miały one wystarczająco dużej wytrzymałości mechanicznej, ceramikę dentystyczną wykorzystywano początkowo jedynie do wykonania niewielkich prac protetycznych – pojedynczych koron czy małych mostów. Umieszczano je w przednim odcinku łuku zębowego – z uwagi na bardzo wysoką estetykę tych prac.
Ponieważ estetyka była dla pacjentów dentystów coraz ważniejsza, rozpoczął się boom na wytwarzanie coraz doskonalszych materiałów na uzupełnienia protetyczne.
Wynalazkiem, który wprowadził ceramikę stomatologiczną na nową ścieżkę rozwoju, okazał się tlenek cyrkonu. Dzięki jego znakomitym właściwościom estetycznym oraz wytrzymałości mechanicznej możliwe stało się tworzenie dużych przestrzennych prac protetycznych, które w całości były wykonane z porcelany. Obecnie zastosowanie ceramiki w stomatologii skłania się ku pracom wykonywanym w fabrycznie przygotowanych bloczkach, które są modelowane i szlifowane pod potrzeby konkretnego pacjenta[1].
Czym jest porcelana dentystyczna?
Porcelana stomatologiczna uznawana jest za materiał, który stoi pomiędzy porcelaną wykorzystywaną do wyrobu przedmiotów użytkowych a szkłem. Więcej
Dentysto, czy wiesz, czego naprawdę chcą pacjenci i co sądzą oni o stomatologach?
My już wiemy, co dla pacjentów jest ważne.
Zdobądź i Ty tę wiedzę.
Ankieta „Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy” przygotowana przez portal Dentysta.eu to jedyne chyba w naszym kraju (a może i na świecie?…) badanie, w którym na identyczne, nieraz bardzo szczegółowe pytania odpowiadali zarówno pacjenci, jak i stomatolodzy. Pytania tworzą dwie sekcje: jedna dotyczy cech dentysty, druga – właściwości gabinetu.
Wszystkich respondentów pytaliśmy o to, co (i w jakim stopniu) jest ważne lub nieważne w odniesieniu do dentysty i personelu w gabinecie oraz gabinetu stomatologicznego.
Dzięki temu, że zarówno leczący, jak i leczeni odpowiadali na dokładnie takie same pytania, otrzymaliśmy wiele cennych informacji:
- na temat priorytetów w procesie leczenia, wyglądzie i wyposażeniu gabinetu stomatologicznego oraz w osobie/sposobie bycia samego dentysty i jego asysty – wszystko okiem pacjenta lub stomatologa;
- odnośnie najważniejszych cech stomatologa lub gabinetu dentystycznego, które mają wpływ na wybory pacjentów;
- dotyczących różnic między tym, co stomatologom się wydaje, a tym, co naprawdę sądzą pacjenci o stomatologach i co jest dla nich ważne przy wyborze dentysty/gabinetu.
Wyniki zaskakują i dają do myślenia, gdyż okazuje się, że choć przemyślenia stomatologów są w pewnej części zbieżne z tym, co o dentystach sądzą pacjenci, to już w innych obszarach (często o kluczowym znaczeniu podczas podejmowania przez pacjenta decyzji o wyborze stomatologa lub gabinetu) lekarze dentyści mało wiedzą na temat tego, co naprawdę jest ważne dla pacjentów. Co najciekawsze: największe różnice w odpowiedziach nie pojawiają się bynajmniej tylko w części dotyczącej cen za usługi stomatologiczne, ale w odniesieniu do kompetencji, delikatności w przeprowadzeniu zabiegu, empatii, umiejętności słuchania, uprzejmości personelu w gabinecie oraz w odniesieniu do cech, które bezpośrednio wpływają na ułatwienie pacjentom korzystania z usług gabinetu. Dzięki zestawieniom wiemy, że dla pacjentów liczy się bardziej wymiar praktyczny, podczas gdy dentyści sądzą, że raczej najważniejsza jest tzw. otoczka, czyli cechy, które tworzą dobre wrażenie.
Czy wynika z tego, że dentyści są niepraktyczni, oderwani od rzeczywistości i kompletnie nie wiedzą, na czym zależy pacjentom? Cóż, wyniki ankiety wskazują, że stomatologów cechuje tu raczej pewna nonszalancja. Gdyby się jej wyzbyli, mieliby duże szanse na trafienie w sedno oczekiwań pacjentów.
Mogą to osiągnąć, korzystając z wyników najnowszej ankiety przygotowanej przez Dentysta.eu – bo precyzyjnie wskazują one na obszary, w których dentyści powinni zmienić myślenie.
Z wyników skorzystać może każdy stomatolog – do doskonalenia swojej własnej fachowości, oraz do lepszego dopasowania oferty gabinetu pod rzeczywiste potrzeby pacjentów.
Zachęcamy do zapoznania się z odpowiedziami pacjentów i do weryfikacji własnych poglądów na temat tego, co dla pacjentów jest ważne. To wiedza bezcenna, którą można łatwo wykorzystać do wdrażania zmian na lepsze w gabinecie. Bo trzeba pamiętać, że na konkurencyjnym rynku to pacjent decyduje, gdzie zostawi pieniądze za leczenie.
Jak bardzo różne, lub jak zbieżne mogą być poglądy pacjentów i dentystów, prezentuje poniższe opracowanie graficzne. To tylko jeden z wielu wykresów obrazujących niezwykle interesujące wyniki naszego badania. Pełne opracowanie wyników ankiety zawiera znacznie większą liczbę wykresów i zestawień, które prezentują szczegóły wyborów różnych grup respondentów. Więcej
Paradontoza i inne postaci przewlekłego zapalenia przyzębia przez długie lata uznawano głównie za choroby związane z wiekiem. Kolejne badania naukowe potwierdzały jednak, że za destrukcję tkanek utrzymujących zęby w karnym łuku i w kości szczęk odpowiedzialne są bardziej drobnoustroje niż liczba przeżytych lat. Jednym z mikroorganizmów izolowanych z patologicznych kieszonek dziąsłowych była bakteria Porphyromonas gingivalis. Ta niewielka Gram ujemna pałeczka, którą po raz pierwszy opisano w 1921 roku, wygląda niepozornie. Rosnąc na pożywkach w warunkach laboratoryjnych, może tworzyć zielonkawe, interesujące pod względem kształtu kolonie. Na początku XXI wieku uznawana była już za jeden z gatunków silnie powiązanych z chorobami dziąseł i przyzębia.1 Obecnie wiadomo, że to wróg numer 1 zdrowia tkanek przyzębia. Jej siła działania ukrywa się między innymi w wytwarzanych przez nią gingipainach. To enzymy, dzięki którym bakteria nie tylko pozyskuje dostęp do potrzebnych jej składników odżywczych. Ułatwiają one również przyczepianie się P. gingivalis do tkanek i – co najistotniejsze – potrafią modulować działanie układu immunologicznego gospodarza, kierując jego ataki na swoje własne tkanki a nie na niszczące przyzębie patogeny. Warto podkreślić, że im bardziej zaawansowana destrukcja tkanek przyzębia, tym większy udział populacji P. gingivalis w całej puli mikroorganizmów patogennych izolowanych z chorych obszarów.
W badania nad P. gingivalis już od wielu lat mocno angażuje się prof. Jan Potempa, biochemik i mikrobiolog. Za swoją pracę w tym obszarze odebrał w 2011 r. nagrodę Fundacji na rzecz Nauki Polskiej zwaną polskim Noblem.
Porphyromonas gingivalis – niszcząca moc o wymiarach mikro
Bakteria P. gingivalis uznawana jest za najbardziej wirulentny i patogenny drobnoustrój w swojej grupie, a coraz więcej wyników badań potwierdza jej negatywny wpływ nie tylko na zdrowie tkanek przyzębia, ale również na zdrowie ogólne. Zjadliwość i skuteczność tego gatunku bakterii zapewniają:
- Gingipainy – gatunek wytwarza dwie różne klasy tych enzymów. Ich rolą jest:
- Wspomaganie pozyskiwania składników pokarmowych. Z enzymatycznego rozkładu dużych peptydów znajdujących się w osoczu krwi człowieka komórki gingivalis uzyskują pokaźne ilości azotu i węgla, a z rozkładu transferyny – wystarczającą ilość żelaza, które jest niezbędne do zapewnienia aktywności określonych szlaków metabolicznych w komórkach tych patogenów.2
- Wspomaganie inwazji i kolonizacji ciała gospodarza, czyli związanych z tym sił kohezji i adhezji. Dzięki tym siłom komórki bakteryjne mogą przyczepiać się do tkanek, a jednocześnie ściśle przylegać do siebie, co korzystnie wpływa na tworzenie, dojrzewanie i utrzymywanie struktury biofilmu.
- Osłabianie i modulowanie odpowiedzi immunologicznej gospodarza. Gingipainy działają tu na różne sposoby, m.in. modulują aktywność przeciwciał klasy IgG oraz cytokin prozapalnych, hamują dojrzewanie limfocytów T, a także zakłócają komunikację między komórkami i macierzą oraz hamują namnażanie się komórek odpornościowych.
- Niszczenie metaloprotein, kolagenu i fibronektyn, przez co komunikacja na linii komórki – macierz pozakomórkowa jest utrudniona lub blokowana.3 Tym samym gingipainy utrudniają wytwarzanie i transport czynników uczestniczących w zwalczaniu stanów zapalnych i biorących udział w regeneracji tkanek. Skutkiem tego jest postępująca degradacja tkanek przyzębia.
- Polisacharydowa kapsuła – warunkuje większą zjadliwość bakterii oraz zapobiega wchłonięciu patogenów przez fagocytujące komórki układu immunologicznego.
- Fimbrie – te niewielkie wypustki mają kluczowe znaczenie dla adhezji i kohezji komórek bakteryjnych oraz dla zapewnienia właściwej struktury biofilmu. Są też niezbędne do kolonizacji środowiska. Fimbrie długie odpowiadają za przyczepienie się bakterii do podłoża i za organizację biofilmu w pierwszych etapach jego powstawania. Z kolei fimbrie krótkie odgrywają istotną rolę w agregowaniu komórek i tworzeniu mikrokolonii oraz wielogatunkowych zespołów złożonych z różnych mikroorganizmów zasiedlających jamę ustną. Fimbrie wchodzą także w interakcje z białkami osocza oraz z receptorami chemokin, przez co – równolegle do gingipain – modulują odpowiedź immunologiczną gospodarza.
- Zwiększanie wirulencji innych patogennych gatunków bakterii zamieszkujących jamę ustną – gingivalis potrafią tworzyć zespoły z innymi bakteryjnymi patogenami żyjącymi w jamie ustnej i modyfikować ich funkcjonowanie tak, że te skuteczniej radzą sobie z niszczeniem tkanek przyzębia.
Skutki działania P. gingivalis
Gatunek P. gingivalis żyje głównie w nazębnej płytce poddziąsłowej (najczęściej wykrywa się go u osób z ciężkimi postaciami przewlekłych zapaleń przyzębia), ale także w ślinie, na śluzówce jamy ustnej, języku i migdałkach. Migdałki uznaje się za rezerwuar tego drobnoustroju. Poza jamą ustną bakteria ta znajdowana jest sporadycznie, ale może ona infekować narządy leżące daleko od tego obszaru ciała. Do takiej sytuacji dojdzie, kiedy P. gingivalis przedostanie się do krwiobiegu i wraz z krwią dotrze np. do nerek. Może tam wytworzyć wtórne ogniska zakażenia. P. gingivalis może zatem działać lokalnie – niszcząc tkanki przyzębia, ale też ogólnoustrojowo – co potwierdzają liczne doniesienia naukowe.
Szkodliwa skuteczność P. gingivalis wynika z dużej zdolności do przyczepiania się bakterii do nabłonka jamy ustnej oraz z aktywowania komórek – już nie tylko nabłonka, ale również śródbłonka, czyli warstwy wyściełającej naczynia.4 To dlatego bakteria jest tak skuteczna nie tylko w niszczeniu przyzębia, ale również w degradacji tkanki naczyniowej.
Najnowsze odkrycia naukowe potwierdzają związki P. gingivalis z następującymi zaburzeniami zdrowia:
- Choroby układu sercowo-naczyniowego – m.in. miażdżyca i choroba wieńcowa.
- Choroby układu oddechowego – m.in. zapalenie płuc.
- Choroby układu nerwowego – m.in. stwardnienie rozsiane.
- Zaburzenia przebiegu ciąży – m.in. przedwczesny poród, niska masa ciała noworodków.
- Choroby układu ruchu i autoimmunologiczne – m.in. reumatoidalne zapalenie stawów (RZS).
- Schorzenia onkologiczne – m.in. nowotwór trzustki.
Utrata zębów to utrata własnego uśmiechu. Celem implantologii jest danie alternatywy pacjentom używającym protez ruchomych (częściowych lub całkowitych), które są przyczyną złego samopoczucia psychicznego i przeszkód w funkcjonowaniu w życiu towarzyskim. Dzięki implantologii, nawet w przypadku traci się zęby z powodu próchnicy czy ropotoku jest możliwe skonstruowanie stałych protez, które przywrócą nie tylko uśmiech, ale i przyjemność swobodnego mówienia i prawidłowego jedzenia.
Współczesna Implantologia: Współczesna implantologia może pochwalić się 50 – letnią historią, z której dwadzieścia lat to wykonywanie doświadczeń a pozostałe trzydzieści to eksperymenty kliniczne przeprowadzane na całym świecie. W tym okresie badania udostępniły materiały i coraz bardziej skuteczne techniki, czyniąc wykonalnymi interwencje chirurgiczne trwające kilka minut bez użycia lancetu i szwów lub dłuższe interwencje z anestezją całkowitą. Wszystkie ze znakomitymi rezultatami.
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń