
Zęby dotknięte próchnicą, zapaleniem miazgi lub z wytworzonym ropniem w pobliżu wierzchołka nie są błahym problemem. Zepsute zęby istotnie wpływają na stan naszego zdrowia fizycznego i psychicznego. Nikogo nie trzeba przekonywać, że zniszczone zęby nie dodają uroku, nie każdy jednak wie, że ząb dotknięty próchnicą lub objęty ropniem stanowi wrota infekcji dla wielu chorobotwórczych drobnoustrojów. Zakażenie może rozpoczynać się w miazdze zęba i rozprzestrzeniać się poprzez kanały zęba obecne w jego korzeniach do tkanek okołowierzchołkowych, skąd może dostawać się także do kości.
Zepsute zęby – ryzyko dla całego organizmu
Po dostaniu się do kości, o ile schorzenie nie jest leczone zaczyna się proces ropotwórczy, ropa zbiera się w wyniku odpowiedzi odpornościowej organizmu na inwazję mikroorganizmów, głównie bakterii. Zebrana ropa może pozostawać w kościach lub szukać ujścia przez tkanki miękkie – poprzez utworzenie przetoki, czyli rozerwania warstw mięśni, błon śluzowych i/lub skóry. Proces zapalny objawia się zwykle bólem, gorączką, dreszczami i pogorszeniem samopoczucia. Na zasięg zakażenia mają wpływ głównie rodzaj drobnoustroju (niektóre mikroorganizmy pozostają przez dłuższy czas w jednym miejscu, inne wędrują do coraz to nowych obszarów ciała) oraz poziom odporności – u osób odpornych infekcje rozprzestrzeniają się zwykle wolniej, niż u pacjentów z licznymi schorzeniami lub osób po przeszczepach poddanych immunosupresji.
Drogi szerzenia się zakażeń można podzielić na bezpośrednie i pośrednie. Infekcje szerzące się bezpośrednio obejmują przylegające do miejsca przebiegu zapalnego tkanki miękkie. W wyniku rozprzestrzeniania takiego zakażenia mogą się tworzyć ropnie – są to małe jamki ograniczone wałami tkankowymi, które zawierają martwe komórki, bakterie i leukocyty – białe ciałka krwi, które zwalczają drobnoustroje, są one otoczone dużą ilością ropy. Ropnie pochodzenia odzębowego można podzielić na ropnie okołowierzchołkowe, podokostnowe oraz podśluzówkowe.
Ropnie okołowierzchołkowe tworzą się najczęściej w wyniku głębokiej próchnicy i obumarcia miazgi zęba z wytworzeniem ropy, która wędruje kanałami w korzeniu zęba i przedostaje się przez wierzchołek korzenia – jeśli proces jest przewlekły, tzn. trwa długo w czasie, to stan zapalny dociera do kości i w jego wyniku zostaje ona rozpuszczona i powstaje pusta przestrzeń zwana torbielą lub cystą.
Ropnie podokostnowe, które są kolejnym po ropniach okołowierzchołkowych stadium zapalenia, gdy wydzielina ropna migruje przez kość docierając do okostnej i odwarstwiając ją, co jest bardzo bolesne. Ropnie podokostnowe są bardzo często zlokalizowane na podniebieniu, nie przechodzą wówczas w ropnie podśluzówkowe, natomiast są najbardziej bolesnymi ropniami ze wszystkich – ból często promieniuje na połowę twarzy, lub całą twarz, opisywany jest jako pulsujący i ciągły, może nasilać się w nocy.
Ropnie podśluzówkowe, których wydzielina wędruje przez okostną szczęki lub żuchwy i przebija błonę śluzową jamy ustnej lub skórę – proces ten zachodzi zawsze po najmniejszej linii oporu. W momencie perforacji błony śluzowej i wydostawania się ropy na zewnątrz następuje zmniejszenie się bólu – ma to związek ze zmniejszeniem się ciśnienia płynu wewnątrz ropnia. Procesowi temu towarzyszy gorączka, obrzęki policzków, jamy ustnej, warg i okolicy podoczodołowe. W zależności od zęba, który stał się przyczyną zakażenia otworzenie się ropnia następuje w innym miejscu, dla zębów szczęki jest to często przedsionek jamy ustnej (zakażenia z zębów przedtrzonowych i trzonowych), czyli przestrzeń między wargami a łukami i wyrostkami zębowymi, dół nadkłowy (występuje na wysokości kła – zakażenie pochodzi zwykle od zębów przednich, rzadziej os przedtrzonowców), zatoka szczękowa – znajduje się we wnętrzu kości szczękowej, jama nosowa, możliwe jest także przebicie się ropnia przez policzek (ropnie przy zębach trzonowych) i wylewanie się jego treści na skórę oraz utworzenie ropnia na podniebieniu (infekcja najczęściej od siekaczy bocznych lub pierwszych przedtrzonowców). Jeśli chodzi o perforację ropnia do zatoki szczękowej, to głównie ma to miejsce w przypadku wystąpienia infekcji 2. przedtrzonowca i 1. trzonowca szczęki, gdyż ich korzenie znajdują się najbliżej niej, a zdarza się nawet, że położone są w jej świetle. Ropnie pochodzące od zębów żuchwy otwierają się do przedsionka jamy ustnej, perforują jej dno, czyli okolicę pod językiem, oraz mogą drążyć przez policzek (głównie ropnie od korzeni zębów trzonowych) i brodę i przebijając skórę otwierać się na zewnątrz. Należy pamiętać, że jeżeli ból zęba z próchnicą był ciągły i trwał dość długo, a potem nagle się zakończył, to nie świadczy to o jego samowyleczeniu, a jest raczej sygnałem obumarcia miazgi, która zawiera nerwy informujące o jego złym stanie, wraz ze śmiercią komórek nerwowych dane o stanie zapalnym przestają do nas docierać. Po tym okresie zwykle pojawia się ból na nagryzanie – jest to związane z pojawieniem się ropnia okołowierzchołkowego i zapaleniem ozębnej. Ból ten utrzymuje się jakiś czas a następnie stopniowo ustępuje – dzieje się tak, ponieważ ropa zbierana w okolicy okołowierzchołkowej korzenia zęba znajduje ujście do kości, skąd dalej się rozprzestrzenia, aż wytworzy przetokę i wyleje wydzielinę ropną – do wnętrza jamy ustnej przez błonę śluzową lub na zewnątrz przez otwór w skórze. Dlatego nie należy czekać, aż przestanie boleć – lepiej udać się do stomatologa, który nas przebada i ustali przyczynę bólu i rozpocznie leczenie, oczekiwanie, że ból i zapalenie minie nie jest wskazane, gdyż może doprowadzić do poważniejszych konsekwencji, niż utrata zębów.
Infekcja może też rozprzestrzeniać się poprzez błonę śluzową jamy ustnej i skórę i tworzyć przestrzenie patologiczne z nią połączone, lub też rozsiewać się w tkankach miękkich wywołując cellulitis. Cellulitis jest to rozproszone zapalenie tkanek miękkich podskórnych lub leżących pod błonami śluzowymi, nie jest ono ograniczone i w przeciwieństwie do ropni rozprzestrzenia się poprzez naturalne przestrzenie oraz wzdłuż powięzi mięśniowych, czyli błon, które pokrywają mięśnie. Nie należy mylić tego rodzaju zapalenia z pomarańczową skórką, na którą często skarżą się kobiety, ponieważ oba te stany, oprócz nieciekawego wyglądu, nie mają ze sobą żadnego związku. Ten rodzaj zakażenia stosunkowo szybko przenosi się dalej, obejmując coraz większą ilość tkanek. W niektórych przypadkach stan ten może wywołać ciężką niewydolność oddechową, dzieje się tak, gdy infekcja przenosi się w okolice szyi i wywołuje obrzęk, który zmniejsza światło dróg oddechowych. Stan zapalny może się także przenosić z tkanek miękkich do wnętrza kości wyrostków zębodołowych i wywoływać tam zapalenie szpiku kostnego. Ogniska zapalne w jamie ustnej, takie jak zepsute zęby, mogą także doprowadzać do zapaleń zatok nosowych i czołowych. Więcej
Grupa naukowców z Berkeley Lab opracowała materiał, który jest uważany za najtwardszy i najbardziej wytrzymały na świecie. Materiał ten nazywany jest szkłem metalowym (z ang. metallic glass) i wykonany jest ze stopu palladu i szkła. W skład materiału wchodzi 79% palladu, 3,5% srebra, 6% fosforu, 9,5 % krzemu oraz 2% germanu.
Implanty przyszłości – najlepszy materiał na implanty
Materiały szklane są wprawdzie z natury mocne, co wynika z braku mikrostruktury krystalicznej, jednak ich wadą jest duża kruchość, która często objawia się skrajnym brakiem odporności na zarysowania i pękaniem. W przeciwieństwie do zwykłych szkieł szkła metalowe posiadają zdolność do przesuwania powstających rys w postaci pasm i blokowaniu ich rozprzestrzeniania, a tym samym łączą w sobie zalety kruchych materiałów ceramicznych i skrajnie twardych metali. Wytworzony materiał amorficzny wykazuje wyjątkową odporność na zniszczenie, wykraczającą poza dotychczas osiągnięte parametry dla najtwardszych i najmocniejszych tworzyw. Szkło metalowe ze stopem palladu zostało poddane próbom na rozciąganie, gdzie wykazało zadowalające wyniki – dzięki temu wiadomo, że będzie ono mogło zostać zastosowane tam, gdzie oprócz twardości konieczna jest także odporność na działanie sił sprężystości. W momencie powstania rysy na materiale z metalowego szkła wytwarza się wiązka rys, które otaczają pęknięcie i zapobiegają jego rozprzestrzenianiu się. Szkło metalowe ze stopem palladu jest dzięki temu wysoce odporne na działanie czynników uszkadzających. Ze względu na udział stopu palladu w przedstawionym szkle metalowym jego zastosowanie na szeroką skalę jest jak na razie ograniczone. Medycyna wiąże wiele nadziei ze szkłami metalowymi; obecnie trwają badania nad zastosowaniem takich materiałów w implantologii, głównie jeśli chodzi o wspomaganie leczenia złamań kości, chociażby w postaci śrub łączących ich fragmenty. Jest bardzo prawdopodobne, według wypowiedzi Marios D. Demetriou – jednego z twórców materiału, że będzie on stosowany w produkcji implantów zębowych oraz innych implantów stosowanych w medycynie, ponieważ koszty ich produkcji są bardzo wysokie, dzięki czemu zastosowanie tak drogiego materiału mogłoby zostać uzasadnione. Nowe twardsze i wytrzymalsze na działanie sił wszczepy mogłyby podnieść jakość życia pacjentów, u których zostałyby zastosowane, jednak, aby ocenić przydatność materiału konieczne jest uprzednie zbadanie jego wpływu na organizm oraz biozgodności z tkankami. Idealnie byłoby, gdyby opisywany biomateriał ulegał osseointegracji, podobnie jak związki tytanu, którymi pokrywa się obecnie stosowane implanty zębowe.
Jama ustna jest miejscem zasiedlanym przez około 700 gatunków mikroorganizmów, które w warunkach równowagi fizjologicznej nie są zagrożeniem dla zdrowia i życia. Do organizmów zasiedlających jamę ustną zaliczamy bakterie i grzyby. Naturalna flora jamy ustnej stabilizuje się w dzieciństwie i stopniowo zmienia się wraz z wiekiem pod wpływem czynników środowiskowych oraz behawioralnych.
Schorzenia w obrębie jamy ustnej są zwykle powodowane zachwianiem równowagi biologicznej flory, prowadzi to do nadmiernego namnażania się drobnoustrojów jednego gatunku przy hamowaniu występowania innych. Zmiana mikroflory może stwarzać korzystne środowisko dla inwazji organizmów nie występujących fizjologicznie w jamie ustnej. Bakterie mogą się przemieszczać do innych układów, głównie drogą pokarmową i wziewną i wywoływać objawy ogólnoustrojowe. Istnieją dowody na zwiększanie ryzyka powstawania miażdżycy i cukrzycy przez bakterie obecne w jamie ustnej. Antybiotykoterapia może prowadzić do powstawania infekcji grzybiczych, głównie grzybami z grupy Candida, które stale kolonizują błonę śluzową jamy ustnej. Flora bakteryjna jest w dużej mierze odpowiedzialna za powstawanie płytki nazębnej oraz choroby przyzębia, a także za występowanie halitozy (przykrego zapachu z ust).
Bakterie próchnicotwórcze
Bakterie fermentujące cukry są uważane za jeden z najbardziej predysponujących do próchnicy czynników. Mikroorganizmy te wykorzystują węglowodany obecne w ślinie, a przekształcając je w kwasy przyczyniają się do obniżania pH w jamie ustnej. Kwaśne środowisko sprzyja rozpuszczaniu szkliwa. Zwiększoną aktywność bakterii kwasotwórczych stwierdza się u osób preferujących dietę bogatą w cukry proste. Za najbardziej próchnicotwórcze drobnoustroje uważa się gatunki Streptococcus mutans, Lactobacillus rhamnosus, Streptococcus gordonii, Fusobacterium nucleatum, ponieważ są one głównymi organizmami kolonizującymi błonkę pierwotną zębów. Proces tworzenia się płytki nazębnej jest złożony, w trakcie powstawania płytki nazębnej kolejne drobnoustroje przyłączają się i tworzą struktury coraz bardziej kompleksowe. Oprócz wydzielania kwasów większość tych bakterii posiada zdolność wytwarzania polisacharydów ułatwiających przyleganie do koron zębów, wytwarzają one także enzymy proteolityczne, dzięki którym możliwa jest ich inwazja w głąb kanalików zębinowych. Bakterie te mają zdolność rozkładania włókien kolagenowych, co prowadzi do osłabienia struktury zębiny i ułatwia penetrację do komory zęba. Długotrwała obecność płytki nazębnej prowadzi do jej utwardzenia w postaci kamienia nazębnego, a jego odkładanie się do chorób przyzębia, zwykle ma to miejsce przy braku usuwania płytki w wyniku niewystarczającej higieny.
Bakterie odpowiedzialne za powstawanie halitozy
Z przeprowadzonych badań wynika, że przykry zapach z jamy ustnej jest w 90% przypadków wywoływany przez czynne proteolitycznie beztlenowe bakterie Gram-ujemne. Za organizmy najbardziej przyczyniające się do powstawania halitozy uważane są gatunki Porphyromonas gingivalis, Fusobacterium nucleatum i Prevotella intermedius, wpływają one także na występowanie chorób przyzębia. Aktywność proteolityczna tych drobnoustrojów dotyczy głównie białek występujących w ślinie oraz składników złuszczonych komórek nabłonka, które rozkładane są do aminokwasów, a następnie dalej metabolizowane. Przemiana materii tych bakterii prowadzi do wydzielania lotnych związków siarczkowych o przykrym zapachu, głównie siarkowodoru i merkaptanu metylu.
Grzyby
W jamie ustnej występują w małej ilości naturalnie różne gatunki drożdżaków, głównie z rodziny Candida, gatunek Candida albicans jest najbardziej powszechny. Grzyby te przy zachowaniu równowagi homeostatycznej nie prowadzą do powstania żadnych schorzeń. Jeżeli równowaga zostanie zachwiana, np. w wyniku antybiotykoterapii lub niedoboru odporności, to może nastąpić wzmożony wzrost grzybów prowadzący do powstania zakażeń. Infekcje te charakteryzują się występowaniem białych pleśniawek, które można łatwo usunąć, pozostają po nich krwawiące rany. Gatunki Candida mogą również powodować leukoplakię włochatą, która uważana jest za stan przedrakowy i powstaje w wyniku zmian przerostowych komórek nabłonka, do których wnikają pseudostrzępki grzybów. Leukoplakia włochata widoczna jest jako spora biała zmiana na błonie śluzowej, która nie daje się łatwo usunąć. U palaczy notuje się zwiększone ryzyko zakażeń grzybami Candida.
Więcej
Wkłady koronowo-korzeniowe to małe uzupełnienia protetyczne, które umieszczane są na stałe w jamie ustnej pacjenta w celu wzmocnienia struktury korzenia oraz odbudowania struktur korony zęba. Wkłady koronowo-korzeniowe umożliwiają także wykorzystanie zębów poddanych leczeniu endodontycznego jako filarów, na których opierają się konstrukcje protetyczne. Nie każdy ząb leczony kanałowo nadaje się do wykonania wkładu koronowo-korzeniowego; zęby rozchwiane, złamane lub z występującymi zmianami okołowierzchołkowymi uniemożliwiają wykonanie uzupełnień tego rodzaju.
Materiałami stosowanymi do wykonania wkładów są ze stopy metali takie jak stopy chromoniklowe, stopy złota i tytanu oraz tlenek cyrkonu, który zapewnia bardziej estetyczny kolor (biały lub kremowy) oraz jest biokompatybilny, włókno szklane i materiały złożone – kompozyty, które zapewniają niezmienność barwy oraz są bardziej sprężyste niż inne materiały. istnieją także wkłady koronowo-korzeniowe wykonane z włókna węglowego, jednak nie są one powszechnie stosowane ze względu na ciemny kolor, natomiast posiadają bardzo dużą wytrzymałość oraz sprężystość.
Rodzaje wkładów koronowo-korzeniowych
W leczeniu protetycznym stosowane są wkłady standardowe i indywidualne. Wkłady standardowe są produkowane fabrycznie w określonych rozmiarach i kształtach, mogą być gwintowane (do wkręcania) lub gładkie, natomiast wkłady indywidualne wykonywane są dla konkretnego pacjenta. Najnowocześniejsze wkłady z włókna szklanego, stosowane we współczesnej stomatologii, gwarantują stabilność oraz trwałość odbudowy zęba np. po leczeniu endodontycznym, lub w przypadku złamania korony.
Zalety wkładów standardowych:
• możliwość zastosowania w trakcie jednej wizyty
• szybsze odbudowanie filaru protetycznego
Wady:
• mniejsza wytrzymałość mechaniczna
• ograniczony wybór kształtów i rozmiarów
Wskazania:
• natychmiastowe odbudowanie korony złamanego zęba
• konstrukcje tymczasowe wymagające obecności wkładu
• odbudowa zębów o niepewnym wyniku leczenia, co do których zachodzi możliwość usunięcia w niedalekiej przyszłości – mniejsze ryzyko straty finansowej
Wkłady indywidualne są modelowane zgodnie z kształtem korzenia i pozostałości korony pacjenta. Pozwala to na lepsze dopasowanie rodzaju wkładu do planowanego uzupełnienia protetycznego, które będzie na nim oparte.
Zalety wkładów indywidualnych:
• możliwość uzyskania kształtu dopasowanego do konstrukcji
• zwiększenie wytrzymałości mechanicznej
• większa trwałość
Wady:
• większe koszty
We wkładach indywidualnych wyróżnia się część korzeniową i koronową, które współdziałają ze sobą, co prowadzi do wzmocnienia struktur zęba, co jest konieczne dla właściwego przenoszenia sił żucia poprzez ozębną na kość.
Badania przed zabiegiem
Przed wykonaniem wkładu konieczne jest wykonanie przeglądu stomatologicznego, wykluczenie chorób przyzębia oraz próchnicy. Aby dokładnie ocenić stan jamy ustnej pacjenta wskazane jest wykonanie zdjęcia rentgenowskiego, które pozwala na poznanie stanu okolicy okołowierzchołkowej, kości oraz samego korzenia. Badania pozwalają ocenić ryzyko niepowodzenia oparcia konstrukcji na filarze w postaci wkładu. Wykonywanie prześwietleń rentgenowskich jest przeciwwskazane u kobiet w ciąży. Więcej
Magazyn Stomatologiczny, 2011, XXI, 1, 76-82:
Autor: Marcin Krufczyk – Lekarz stomatolog, Zabrze | Kontakt e-mail: marcin@dentysta.eu
Badanie ankietowe, w którym wzięło udział ponad 3500 respondentów z całej Polski oraz z innych krajów, miało na celu w celu wyjaśnienie głównych przyczyn dentofobii i przybliżenie metod radzenia sobie ze stresem w gabinecie stomatologicznym i poczekalni. Poruszono w nim także takie kwestie, jak to, które znieczulenia są odbierane przez pacjentów jako najbardziej bolesne i jaką postawę powinien przyjąć lekarz, aby wyzbyć się negatywnego napięcia we wzajemnej relacji z pacjentem.
Dentofobia
Od zarania dziejów dentysta był postrzegany jako postać negatywna, kojarząca się głównie z bólem i nieprzyjemnymi doznaniami. Ten utarty pogląd sprawia, że ludzie boją się wizyt u dentysty, a niektórzy unikają ich jak ognia. Skrajny strach powodujący ataki paniki i paraliżującą niechęć jest nazywany dentofobią (1, 2). Niechęć pacjenta na fotelu dentystycznym jest przeszkodą zarówno dla niego samego, jak i dla dentysty, a spowodowane strachem jego nadmierne pobudzenie i wrażliwość na choćby najlżejsze dotknięcie lekarza uniemożliwia wręcz leczenie. Czy jest na to sposób? Dentyści prześcigają się w stosowaniu przeróżnych metod zmniejszania napięcia w kontakcie z pacjentami. Która z tych metod jest skuteczna i czy w ogóle można się wyzbyć strachu i poczucia lęku?
Cel pracy
Celem badania było uchwycenie podstawowych czynników wywołujących stres podczas wizyty u stomatologa, a także znalezienie złotego środka, który pozwoli na zmniejszenie napięcia w relacji dentysta – pacjent. Ponadto podjęto próbę:
• ustalenia natężenia strachu i jego wpływu na częstość wizyt u dentysty,
• wychwycenia najbardziej stresogennych zabiegów,
• przedstawienia wzorcowej postawy lekarza,
• określenia standardów wyposażenia gabinetu i poczekalni, które pozwolą na ograniczenie stresu pacjentów do minimum.
Materiały i metody
Badanie zostało przeprowadzone w formie anonimowej ankiety internetowej oraz jej drukowanego odpowiednika w celu potwierdzenia osiągniętych wyników. Ankieta była dostępna pod adresem internetowym dentofobia.1k.pl od 5 lipca do 30 września 2010 roku. Stronę z ankietą zabezpieczono w taki sposób, by jedna osoba (jeden adres IP) mogła wypełnić ją tylko raz – pozwoliło to na uzyskanie obiektywnych, wolnych od błędów, rzetelnych wyników. Oprogramowanie ankiety wymagało wypełnienia wszystkich pól przez osobę odpowiadającą przed jej ostatecznym wysłaniem i stanowiło podstawę do przeprowadzenia badania na większą skalę. W badaniu „Dentofobia – strach przed dentystą” wzięło udział 3687 osób. Ankieta osiągnęła dużą popularność dzięki wsparciu portalu dentystycznego dentysta.eu oraz kilku innych stron tematycznych. Badani, którzy reprezentowali kilka przedziałów wiekowych (tab. I), pochodzą z różnych regionów Polski (tab. II).
TABELA I. Wiek badanych
| Wiek w latach | % |
| 7-13 14-18 19-25 26-40 41-60 ponad 60 |
2% 30% 37% 20% 11% 1% |
TABELA II. Podział badanych ze względu na miejsce zamieszkania
| Województwo | % |
| śląskie małopolskie wielkopolskie mazowieckie podkarpackie dolnośląskie łódzkie pomorskie kujawsko-pomorskie lubelskie zachodniopomorskie opolskie warmińsko-mazurskie podlaskie lubuskie świętokrzyskie inny kraj niż Polska |
15,43% 11,28% 9,90% 8,90% 7,84% 6,62% 5,99% 5,42% 5,29% 4,67% 4,04% 3,09% 2,93% 2,71% 2,63% 2,09% 1,17% |
Ankieta składała się z 30 pytań jednokrotnego lub wielokrotnego wyboru oraz 6 pytań otwartych. Odpowiadając na nie, osoba badana mogła szczegółowo opisać dany problem. Wyniki ankiety zostały zebrane i zanalizowane w wielowymiarowych tabelach, a następnie przedstawione za pomocą wykresów.
Dentofobia
Wyniki i omówienie badania
• Co tak naprawdę jest przyczyną strachu?
Aby skutecznie walczyć z chorobami, do których niewątpliwie zalicza się dentofobia w jej zaawansowanej postaci, należy przede wszystkim poznać przyczynę strachu, którego podłoże znajduje się w przeszłości (ryc. 1).
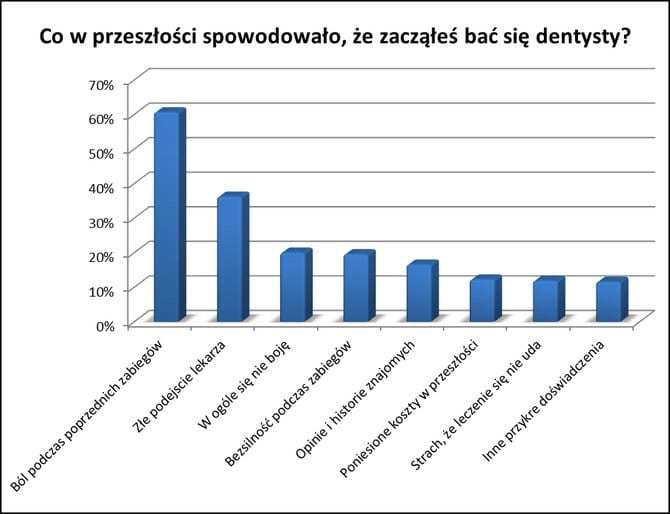
Ryc. 1. Przyczyny strachu przed dentystą.
Około 60% pacjentów podaje – jak można się było spodziewać – ból i przykre doświadczenia w przeszłości jako przyczynę strachu przed dentystą (3). Kolejne 36% to pacjenci, którzy skarżą się na złe podejście lekarza – niespełniającego ich oczekiwań lub traktującego przedmiotowo pracę zawodową. Co piąty pacjent nie wytrzymuje swojej bezsilności podczas zabiegów. Każe to się zastanowić nad stworzeniem w gabinecie atmosfery, w której leczony ma wrażenie panowania nad sytuacją i jej kontrolowania. Chodzi tu szczególnie o cierpliwe podejście dentysty do pacjenta i zaprzestanie działań po wykonaniu przez niego umówionego znaku, np. uniesienia ręki przy nadmiernej bolesności zabiegu. Nie bez znaczenia są także opinie i historie znajomych oraz ceny zabiegów (4).
Licówki wykonywane są głównie dla poprawy estetyki zębów, z punktu widzenia protetyki są one częściowymi koronami wargowymi. Licówki zwykle wykonywane są z porcelany. Istnieją także licówki wykonywane z tworzyw sztucznych, jednak nie zapewniają tak dobrego efektu kosmetycznego.
Licówki
Materiałami używanymi obecnie do wykonywania licówek są porcelana, cyrkon, akryl, kompozyty. Ceramiczne licówki są praktycznie niemożliwe do odróżnienia od zębów naturalnych, oprócz doskonałej estetyki posiadają najgładsze powierzchnie ze wszystkich używanych w protetyce materiałów, co utrudnia przyleganie bakterii i wytwarzanie przez nie płytki nazębnej. Cyrkon jest uważany za najbardziej biozgodny materiał protetyczny używany w stomatologii.
Wskazania do wykonania licówek:
• korekta kształtu zębów
• występowanie trudnych do usunięcia przebarwień, np. po leczeniu tetracyklinami, leczeniu kanałowym lub po fluorozach
• złamania brzegu siecznego w wyniku urazu
• złamania zębów stałych w młodym wieku
• zamknięcie stem (przerw między zębami), zwłaszcza diastemy
• niedorozwój zębów (dysplazja)
• rozległe uszkodzenie szkliwa przez nadżerki / urazy mechaniczne
• obecność obszernych wypełnień przyszyjkowych
Przeciwwskazania do wykonywania licówek:
• parafunkcje układu żucia, np. zgrzytanie zębami, nawykowe zaciskanie zębów
• niektóre zaburzenia zwarciowe
• zbyt rozległe wypełnienia
• skłonność do próchnicy lub obecność aktywnej próchnicy
• zbyt krótkie zęby
• niewystarczająca higiena jamy ustnej
Diagnostyka i plan zabiegu
Przed przystąpieniem do wykonania licówek konieczne jest wykonanie przeglądu stomatologicznego, oraz wykonanie zdjęć rentgenowskich, które wykluczą obecność próchnicy. Wskazane jest leczenie próchnicy oraz usunięcie kamienia nazębnego, jeżeli występują. Korzystne jest wykonanie fotografii przed przystąpieniem do leczenia, oraz po jego zakończeniu, co pozwala na uniknięcie ewentualnych nieporozumień, ponadto pozwala na obiektywną ocenę efektu leczenia.
Preparacja zęba pod licówkę oraz jej cementowanie
Opracowywanie zęba pod licówkę wymaga znieczulenia pacjenta oraz wykonania retrakcji dziąseł – najlepiej metodą chemomechaniczną. Kolejnym krokiem jest zebranie tkanek z powierzchni wargowej korony zęba – zwykle szlifowanie przebiega wyłącznie w obrębie szkliwa. Powierzchnię licową zęba opracowuje się z uwzględnieniem materiału, z jakiego będzie wykonana licówka, pod licówki ceramiczne zdejmowana jest warstwa tkanek o grubości 0,5 mm, w okolicy szyjki zęba szlifuje się ząb na mniejsza grubość – ok. 0,3 mm. Korzystne jest wykonanie rowków retencyjnych na powierzchni zęba. Na powierzchni przedsionkowej zębów wykonywany jest schodek dodziąsłowy typu champfer, natomiast na powierzchniach stycznych można wykonać schodek naddziąsłowy o ile nie będzie on widoczny. Końcowym etapem preparacji jest wykonanie schodka na powierzchni podniebiennej, oraz skrócenie brzegu siecznego zęba o około 1 -1,5 mm. W trakcie całego zabiegu wykorzystywane jest chłodzenie wodą, które zapobiega przegrzaniu tkanek zęba, a zwłaszcza miazgi. Po opracowaniu zęba pobierany jest wycisk masami silikonowymi, które pozwalają na bardzo dokładne odwzorowanie powierzchni. Oszlifowany ząb zabezpieczany jest uzupełnieniem tymczasowym, które zapobiega powstaniu nadwrażliwości.
Wycisk przesyłany jest do laboratorium, gdzie technik odlewa model gipsowy i wykonuje na jego podstawie licówkę. W gabinecie lekarz stomatolog ocenia wykonane uzupełnienie i nanosi ewentualne zmiany. Następnie licówka jest cementowana do opracowanego wcześniej zęba. Efekt jest oceniany w różnym świetle. Dobrze wykonana licówka jest praktycznie niemożliwa do odróżnienia od zęba naturalnego.
Więcej
Stres to biologiczny stan napięcia organizmu, wywoływany przez różne bodźce somatyczne i/lub psychiczne zwane stresorami. W wyniku występowania czynników stresowych organizm uruchamia złożone reakcje przystosowawcze. Stres może mieć pozytywny wpływ na organizm, jeśli występuje krotko, np. odruch oddalania się od miejsca nagłego huku. Jeżeli stres działa długotrwale ma charakter niszczący. Stres wywołuje nie tylko objawy natury psychicznej, ale także objawy ze strony ze strony układu ruchowego, sercowo-naczyniowego, wewnątrzwydzielniczego, odpornościowego, współczulnego i przywspółczulnego.
Stres można podzielić na trzy etapy:
1) Faza wstępna – Etap ten może trwać stosunkowo długo (np. rozmowa kwalifikacyjna, egzamin) lub krócej ( np. nagły huk). Fazę tę kontroluje układ przywspółczulny, głównie poprzez nerw błędny. Dochodzi do zwolnienia pracy układu krążenia oraz przemiany materii.
2) Ostra faza alarmowa – Jest to główny etap reakcji stresowej dominuje układ współczulny. W fazie tej dochodzi do wzrostu ciśnienia i przyspieszenia akcji serca.
3) Faza wypoczynku – Etap ten polega na stopniowym powrocie funkcji układu krążenia i przemiany materii do stanu sprzed wystąpienia reakcji stresowej. Dochodzi do obniżenia napięcia w układzie współczulnym.
W przypadku występowania długotrwałego stresu w organizmie zachodzą zmiany biologiczne nazywane ,, ogólnym zespołem przystosowania”
• Faza 1 – reakcja alarmowa jest aktywowana przez stresor, a siła obronna organizmu maleje
• Faza 2 – faza odporności – następuje przystosowanie do warunków długotrwałego stresu przez zmianę funkcji wielu narządów, m. in. wzrost ciśnienia, przyspieszenie akcji serca
• Faza 3 – występuje ogólne wyczerpanie, uczucie ciągłego zmęczenia, dochodzi do obniżenia odporności i częstszego zapadania na choroby, ze względu na niską odporność i upośledzenie funkcji obronnych rośnie ryzyko chorób nowotworowych, ponieważ organizm nie jest w stanie wyeliminować wszystkich nieprawidłowo zmienionych komórek, które powstają każdego dnia.
Długotrwałe sytuacje stresowe wyzwalają stan napięcia emocjonalnego oraz wzmagają napięcie i aktywność mięśniową. Przewlekły wzrost napięcia mięśniowego wywołuje bóle głowy, które lokalizują się najczęściej w okolicach skroni 70%, czoła i ciemienia 65%, pod potylicą (z tyłu głowy) 46%. Mogą występować także bóle okolic twarzy i szyi oraz stawu skroniowo-żuchwowego. Bóle na tle stanów emocjonalnych mogą pojawiać się w jednej lub kilku różnych okolicach głowy równocześnie, odosobniony ból głowy obserwuje się tylko w okolicach skroniowej i czołowej. Lokalizacja bólu pokrywa się z umiejscowieniem mięśni żucia:
• mięśni skroniowych
• mięśnia naczasznego
• mięśni skrzydłowych bocznych
• mięśni skrzydłowych przyśrodkowych
• mięśni żwaczy
• mięśni podpotylicznych
Organizm odreagowuje sytuacje stresowe za pomocą reakcji ruchowych – jest to proces odgórnie zaprogramowany. Narząd żucia, który został nadmiernie obciążony silnymi bodźcami wywołującymi stres usiłuje odreagować taką sytuację poprzez wykonanie niecelową czynności ruchowej – parafunkcji. Parafunkcje można podzielić na zwarciowe, które odbywają się poprzez wzajemny kontakt zębów, takie jak ich zaciskanie oraz zgrzytanie nimi; oraz niezwarciowe, które są nawykami ruchowymi i mają miejsce bez wzajemnego kontaktu zębów, takie jak obgryzanie paznokci,skórek wokół paznokci, żucie gumy, nagryzanie przedmiotów, np. ołówków, długopisów itp., oraz nagryzanie warg. Uważa się, że parafunkcje są odpowiedzialne za schorzenia w obrębie jamy ustnej u 40-50% dzieci oraz 60-80% młodzieży i osób dorosłych.
Dokładne odwzorowanie warunków panujących w jamie ustnej pacjenta pozwala technikom dentystycznym na właściwe opracowanie uzupełnień protetycznych, co zapewnia ich wysoką jakość i komfort użytkowania oraz istotnie przyczynia się do podniesienia jakości życia pacjentów. Jakość wycisku jest w dużej mierze zależna od lekarza stomatologa, ponieważ to on decyduje o wyborze mas wyciskowych, doborze łyżki, metodzie retrakcji dziąseł i pobierania wycisku, sile z jaką łyżka z materiałem jest dociskana do tkanek oraz o czasie w jakim procedura jest przeprowadzana. Po pobraniu wycisku lekarz powinien dokonać jego ewaluacji, a w razie potrzeby wykonać go powtórnie.
Retrakcja dziąseł
Jakość wycisku można ocenić bezpośrednio, za pomocą oka nieuzbrojonego oraz wykorzystując urządzenia powiększające, takie jak lupy, czy mikroskopy. Ocena pośrednia wycisku polega na ocenie odlewu wykonanego na jego podstawie. W niektórych badaniach użyto porównania wycisków wykonanych metodami tradycyjnymi z wyciskami cyfrowymi wykonanymi metodą CAD (Computer Aided Design), co pozwoliło na bardzo dokładną ocenę wymiarów i powierzchni. W warunkach ambulatoryjnych zwykle wycisk oceniany jest wizualnie bez użycia urządzeń powiększających. Według przeprowadzonych badań 89,1% wszystkich wycisków przesyłanych do laboratoriów protetycznych posiada jeden lub więcej defektów widocznych bez użycia powiększenia.
Kryteria oceny wycisku
• brak obecności pustych obszarów i rozdarcia materiału w obrębie linii brzeżnej wycisku – płynne przejście odbicia brzegów stopni w odbicie części naddziąsłowej
• brak pęcherzyków powietrza w pobranym wycisku
• brak ekspozycji masy o większej gęstości przez masę o małej gęstości (w technice dwuczasowej)
• brak nici retrakcyjnej w wykonanym wycisku
• brak wystąpienia nadmiernego ucisku łyżki na tkanki miękkie
• odpowiedni dobór mas wyciskowych w technikach dwuwarstwowych
• prawidłowe zapłynięcie materiałów wyciskowych wokół zębów i tkanek miękkich
• możliwie dokładnie odwzorowane powierzchnie zębów i przyzębia
• ocena ciągłości linii poziomych wycisku (zwykle przy użyciu 10-krotnego powiększenia)
• całkowita polimeryzacja mas wyciskowych w jamie ustnej pacjenta
Przy wykonywaniu wycisku istotna jest precyzja, z jaką łyżka wyciskowa z materiałem zostanie założona na przygotowane uprzednio łuki zębowe, co zapobiega zamykaniu pęcherzyków powietrza wewnątrz wycisku i powstawaniu blaz. Badania dowodzą, że dopasowanie metody retrakcyjnej do wybranego materiału wyciskowego nie jest bez znaczenia.
Retrakcja metodą chemiczno-mechaniczą
Metoda chemiczno-mechaniczna z użyciem nici retrakcyjnych nasączonych chlorkiem glinu, siarczanem żelaza lub roztworem Monsella jest niewskazana do stosowania przy wyciskach wykonywanych siloksanem poliwinylu. Obecność wyżej wymienionych substancji nie wpływa wprawdzie istotnie na wielkość skurczu polimerycznego, jednak jakość odwzorowania szczegółów powierzchni zębów i tkanek miękkich wzrasta, badacze uważają, że kontakt siloksanu winylu z siarką zawartą w siarczanie żelaza oraz roztworze Monsella może hamować lub opóźniać proces jego polimeryzacji. Niepełny proces polimeryzacji bądź opóźniona polimeryzacja wyjaśnia powstawanie niedokładnych odwzorowań na powierzchniach wycisku pomimo wyjęcia wycisku w czasie przewidzianym przez producenta. Użycie nici impregnowanych epinefryną nie obniża jakości wycisku, powoduje dobre odsłonięcie rowka dziąsłowego, a tym samym lepszą penetrację mas wyciskowych do jego wnętrza i dokładność odwzorowania linii brzegowych.
Inną metodą retrakcji jest stosowanie różnego rodzaju past np. Expasyl na bazie tlenku glinu, wprowadzanych na 1-2 minuty do kieszonki dziąsłowej.
Mowa jest to złożona zdolność nabywana przez człowieka po urodzeniu, mająca na celu komunikację za pomocą symboli słownych. Do umożliwienia człowiekowi mówienia konieczna jest współpraca ośrodka ruchowego mowy w korze mózgowej z ośrodkiem oddychania w pniu mózgowym oraz ze strukturami związanymi z artykulacją i rezonansem fal dźwiękowych.
Proces mowy
W procesie mowy można wyróżnić dwie główne czynności mechanicznie, które są sterowane przez korę mózgową – wytwarzanie dźwięków w krtani, oraz ich artykulację w jamie ustnej, czyli proces kształtowania poszczególnych głosek, sylab i wyrazów, docelowo układanych w zdania. W czynności artykulacji biorą udział mięśnie narządu żucia, są to mięśnie napinające podniebienie miękkie, które oddzielają jamę nosowo-gardłową od jamy nosowej i gardła środkowego, co zapobiega przedostawaniu się pokarmów z jamy ustnej do jamy nosowej i przeciwdziała powstawaniu wad wymowy, takich jak np. nosowanie otwarte. Mowa jest końcowym efektem współdziałania wielu narządów z OUN. Czynność narządu żucia jest ściśle skoordynowana z czynnością fizjologiczna obwodowego narządu mowy, w wyniku współdziałania obu narządów możliwe są fonacja (powstawanie głosu), artykulacja, emisja. W trakcie emisji dochodzi do współpracy układu rezonansowego części twarzowej czaszki z komorą rezonacyjną zlokalizowaną w klatce piersiowej. Stopień udziału obu komór rezonacyjnych wpływa na wypadkową emisję głosu, w przypadku dużej przewagi rezonatora głowowego mamy do czynienia z głosem piskliwym, natomiast gdy przeważa udział rezonatora piersiowego głos staje się tubalny. Rezonatory powinny pozostawać w równowadze, ponieważ przeciążenia w ich obrębie prowadzą do męczliwości głosu i rozwoju schorzeń krtani. W skład narządu głosu wchodzą efektor obwodowy oraz analizator ośrodkowy, które są ze sobą zespolone za pomocą połączeń nerwowych. Efektor obwodowy składa się z krtani, narządu artykulacyjnego, rezonansowego, dolnych dróg oddechowych i klatki piersiowej. Ponadto zalicza się do niego także układ mięśniowy klatki piersiowej, jamy brzusznej, szyi oraz grzbietu. Analizator ośrodkowy zawiera ośrodki w mózgu zlokalizowane w różnych częściach kory mózgowej, posiada on powiązanie z ośrodkiem słuchu. Proces powstawania dźwięku jest czynnością złożoną. W czasie poprzedzającym fonację OUN otrzymuje informacje z zakończeń czuciowych nerwów, rozmieszczonych w obwodowej części narządu głosu o aktualnym stanie i wszystkich części narządu głosu. W OUN następuje porównanie przesłanych informacji z zamierzeniem fonacyjnym oraz z wzorcem pamięciowym konkretnej głoski. W przypadku gdy OUN stwierdzi, że narząd głosu nie przygotowany do wykonania zamiaru fonacyjnego, przesyłany jest nakaz skorygowania niedokładności w układzie poszczególnych części narządu głosu, np. napięcia mięśni krtani. Następnie wykonywana jest ponowna kontrola, a ośrodkowy układ czuciowy wysyła bodziec do rozpoczęcia fonacji. Fonacja jest początkowym procesem dźwiękotwórczym, ma miejsce w krtani. W procesie fonacji uczestniczą mięśnie oddechowe. Rozkurcz przepony, skurcz mięśni oddechowych i mięśni tłoczni brzusznej powodują przepływ strumienia powietrza przez krtań, które rozwiera i wprawia w drgania struny głosowe. Kolejną czynnością jest artykulacja, czyli przekształcanie powietrza wydychanego na głoski poprzez czynności obwodowego narządu mowy (jamy gardłowej, ustnej, nosowej i zespołu komór rezonacyjnych). Po procesie artykulacji następuje emisja głosu, która jest procesem złożonym zachodzącym pomiędzy fonacją, artykulacją i oddychaniem w połączeniu rezonansem przestrzeni rezonacyjnych części twarzowej czaszki, krtani i klatki piersiowej.Mowa ludzka powstaje w wyniku połączenia podstawowych jednostek mowy – głosek w sylaby, które następnie łącząc się tworzą wyrazy i zdania. Głoski można podzielić na samogłoski i spółgłoski. Wszystkie samogłoski są udźwięcznione. Wśród spółgłosek wyróżniamy spółgłoski dźwięczne, które powstają łącznie z wibracją strun głosowych oraz bezdźwięczne, które są wynikiem tarcia powietrza przepływającego przez komory rezonansowe. Rozwój obwodowego narządu mowy i narządu żucia są wzajemnie zintegrowane. Gałęzią medycyny zajmującą się głosem, mową i słuchem jest foniatria.Rozwój głosu i mowy oraz czynność narządu artykulacyjnego są ściśle związane z procesami fizjologicznymi przebiegającymi w obrębie narządu żucia.
Rozwój głosu i mowy można podzielić na trzy główne etapy:
• okres melodii – czas od pierwszego krzyku dziecka wraz z gaworzeniem
• okres wyrazu
• okres zdania
Zęby wraz z wiekiem i czynnikami środowiskowymi zmieniają swoją barwę. Wybielanie zębów ma na celu usunięcie przebarwień i poprawienie efektu estetycznego. Przebarwienia koron zębów powstają na skutek działania czynników wewnętrznych (endogennych) oraz zewnętrznych (egzogennych), zmiany barwy zębów można także podzielić na miejscowe i ogólne.
Wybielanie zębów
Do przyczyn przebarwień miejscowych o pochodzeniu wewnętrznym zalicza się urazy (intensywna pourazowa mineralizacja ścian komory), leczenie kanałowe (krwotoki miazgi, pozostawienie martwej miazgi w komorze zęba, stosowane preparaty), uszkodzenia zawiązków zębów stałych, próchnica, atrycja zębów. Przebarwienia zewnątrzpochodne powstają w wyniku diety i korzystania z używek (kawa, herbata, czerwone wino, palenie papierosów), nadmierne użycie płukanek zawierających chlorheksydynę, nadmanganian potasu oraz garbniki. Do grupy czynników ogólnoustrojowych wewnątrzpochodnych zalicza się leczenie tetracyklinami, nadmierną podaż fluoru, choroby systemowe, takie jak mukowiscydoza, choroba hemolityczna i żółtaczka noworodków, nadczynność przedniego płata przysadki, niedoczynność nadnerczy, nadczynność i niedoczynność tarczycy, porfirie, niedorozwój szkliwa i zębiny, osteodystrofia Albrighta. Skuteczne wybielanie zębów wymaga ustalenia przyczyn powstania przebarwień, ponieważ pozwala to dopasować odpowiednią metodę terapii oraz ustalić efekty i okreslić ramy czasowe zabiegu. Przy wykonywaniu zabiegów wybielania zębów zalecana jest kontrola radiologiczna w ciągu 7 kolejnych lat od procedury. Efekt wybielania utrzymuje się od 1-12 miesięcy, trwałość odcienia jets w dużej mierze zależna od diety pacjenta, jego nałogów, przestrzegania zaleceń w trakcie zabiegów. Korzystne jest unikanie pożywienia zawierającego barwniki, a także używanie past wybielających i utrzymywanie higieny jamy ustnej na wysokim poziomie.
Mechanizm działania środków wybielających
Wybielanie zębów jest możliwe dzięki znacznej przepuszczalności szkliwa i zębiny, co umożliwia wnikanie do nich środków wybielających. Do wybielania zębów stosowana są nadtlenki wodoru, mocznika oraz nadboran sodu, związki te rozszczepiają się w środowisku tkanek zęba tworząc rodniki tlenowe, które dzięki dużej reaktywności rozszczepiają duże cząsteczki barwników na cząsteczki mniejsze, które są później usuwane poprzez dyfuzję na zewnątrz zęba.
Wybielanie zębów metodą domową
Metoda ta polega na wykonaniu indywidualnej szyny z przezroczystego elastycznego materiału dla pacjenta do której nakładany jest preparat wybielający, pacjent sam umieszcza nakładkę z preparatem na zębach. Jest to wybielanie zewnętrzne, skuteczne jedynie w przypadku zębów żywych. Pierwszy etap wybielania domowego rozpoczyna się w gabinecie stomatologicznym,pacjent jest informowany o planie zabiegu, jego przebiegu, możliwych działaniach niepożądanych, szansie na powodzenie oraz kosztach. Lekarz ocenia stan uzębienia pacjenta, szczelność wypełnień, stan przyzębia oraz w razie potrzeby wykonuje zdjęcie rentgenowskie w celu wykluczenia procesów zapalnych i innych zmian w strukturach zęba. Lekarz przeprowadza profesjonalne oczyszczenie zębów pacjenta. Ustalany jest kolor wyjściowy zębów pacjenta oraz kolor pożądany. Od pacjenta pobiera się wycisk, który jest następnie odsyłany do laboratorium, gdzie technicy wykonują model gipsowy i dopasowaną do modelu nakładkę, która dokładnie odwzorowuje łuk zębowy pacjenta. Dokładnie wykonana nakładka minimalizuje ryzyko przecieku preparatu i podrażnienia dziąseł. Pacjent otrzymuje od lekarza nakładkę wraz z preparatem wybielającym – najczęściej są to substancje w formie żelu, umieszczone w tubostrzykawkach, co ułatwia ich użycie. Pacjent po oczyszczeniu zębów umieszcza w nakładce małe ilości żelu i zakłada ją na łuk zębowy, można także posmarować dziąsła wazeliną w celu zapobieżenia ewentualnym ich podrażnieniom przez preparat wybielający. Nadmiar żelu, który po dociśnięciu nakładki wypłynął należy usunąć palcem lub za pomocą gazy. Usta należy przepłukać dwukrotnie nie połykając wody. Pacjent może nosić nakładkę w czasie dnia lub na noc, całkowity czas noszenia nakładki w ciągu jednego dnia nie powinien przekraczać 5 godzin. Niektórzy badacze nie zalecają noszenia nakładki w trakcie snu ze względu na ryzyko zaburzeń czynności stawów skroniowo-żuchwowych. W czasie noszenia nakładki nie powinno się jeść ani pić. Po zdjęciu szyny należy usunąć preparat z jamy ustnej i przepłukać ją wodą. Nakładkę należy umyć ciepła, ale nie gorącą wodą, a następnie osuszyć. Osoby palące powinny się w trakcie wybielania powstrzymać od palenia papierosów, ponieważ uwalniające się w trakcie wybielania wolne rodniki tlenowe mogą się przyczyniać do wzmożenia działania rakotwórczego substancji smolistych zawartych w dymie papierosowym. Podczas całego czasu wybielania nie powinno się spożywać owoców cytrusowych, jabłek, soków, czerwonego wina, kawy, herbaty i innych pokarmów, które zawierają barwniki, ponieważ może to prowadzić do powstawania przebarwień w szkliwie. Kwaśne pokarmy przyczyniają się ponadto do uszkadzania szkliwa, poprzez jego rozpuszczanie.
Metoda domowa polecana jest do usuwania żółtawo-brązowawych przebarwień powstałych w wyniku starzenia się zębów, łagodnej fluorozy lub nieznacznego użycia tetracyklin. W metodzie tej zalecane jest użycie preparatów z zawartością 10-15% nadtlenku karbamidu. Wybielanie domowe trwa zwykle od 7 do 21 dni, możliwe jest rozjaśnienie zębów o około 2 tony. Pierwsze efekty metody domowej widoczne są po kilku dniach.
Zalety metody domowej:
• Pacjent przeprowadza wybielanie w dowolnie wybranym przez siebie czasie, nie ma potrzeby zgłaszania się każdorazowo do gabinetu
• Nie ma potrzeby użycia koferdamu, co jest korzystne dla osób z alergia na lateks
• Proces wybielania zębów bezpieczniejszy dla zębów, ze względu na rozłożenie w czasie
• Niższe koszty w porównaniu do metod gabinetowych
• Wykonane nakładki są wielorazowe i służą przez dłuższy czas
• Nakładka jest mało widoczna, można ją stosować w ciągu dnia, także w trakcie pracy
Wady metody domowej:
• Pacjent musi pamiętać o regularnym noszeniu nakładek, w przeciwnym razie pożądany efekt nie zostanie osiągnięty
• Zbyt długi czas noszenia nakładki może spowodować przejściową nadwrażliwość szyjek zębów
• Noszenie nakładek zwłaszcza nocą może wywołać zaburzenia w stawach skroniowo-żuchwowych
• Czas wybielania jest dłuższy niż w przypadku wybielania gabinetowego
• Metodą domową nie można usunąć wszystkich rodzajów przebarwień
• Możliwe podrażnienie układu pokarmowego w przypadku połknięcia preparatu – objawia się uczuciem ciśnienia w żołądku i/lub krótkotrwałymi nudnościami
• Wymowa podczas noszenia nakładki jest mniej wyraźna
Koszt wykonania nakładki wynosi średnio 100-200 złotych za łuk, natomiast żele wybielające do nakładek to koszt 30-50zł. Metoda domowa jest tańsza w porównaniu do gabinetowej, koszt ponownego wybielania jest ograniczony do kosztów środka wybielającego – przy założeniu, że u pacjenta nie zmieniło się położenie zębów w łuku, np. w wyniku leczenia ortodontycznego lub urazu oraz że nakładki są przechowywane w należyty sposób.
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń