Nie od dziś wiadomo, że stres negatywnie wpływa zarówno na organizm dorosłego człowieka, jak i na organizm dziecka. Ostatnie badania dowiodły, że u małych pacjentów stres może być przyczyną wcześniejszego wyrzynania się stałych zębów trzonowych. Dowiedzmy się, co może się z tym wiązać.
Badania nad wyrzynaniem stałych trzonowców
Zależnościom pomiędzy stresem a momentem wyrzynania stałych zębów trzonowych przyjrzała się neurobiolog z Wydziału Psychologii University of Pennsylvania – dr Allyson Mackey. We współpracy m.in. z prof. Muralidharem Mupparapu, przeprowadziła ona badania, w których wzięło udział 117 dzieci w wieku 4-7 lat. Fazy rozwoju ich zębów obserwowano w oparciu o zobrazowanie T2 uzyskane w wyniku badania rezonansem magnetycznym.
Na potrzeby badania przyjęto 4-stopniową skalę, gdzie stopień 1 oznaczał zęba w ogóle nierozwiniętego, a stopień 4 – zęba w pełni rozwiniętego i widocznego w jamie ustnej na równi z pozostałymi zębami. Ocenie poddano każdego z czterech trzonowców, a następnie uśredniono wyniki dla każdego dziecka. Po uwzględnieniu takich czynników jak płeć i wiek, przeanalizowano powiązanie otrzymanych wyników ze stresem, jaki dziecko może odczuwać w związku z wychowywaniem się w ubogiej rodzinie.
Wyniki badania
Badanie wykazało, że wcześniejsze pojawienie się stałych zębów trzonowych może mieć związek ze stresem. Wnioski te potwierdziło także późniejsze rozszerzenie badania o analizę danych pochodzących z National Health and Nutrition Examination Survey. Więcej
Niektórzy stomatolodzy zmniejszyli stosowane zabezpieczenia i reżim sanitarny wymuszone pandemią zakażeń wirusem SARS-CoV-2 powodującym chorobę COVID-19, ufając, że szczepionka da im zakładane i nagłaśniane przez media różnego nurtu i poprzez różne formy przekazu spore zabezpieczenie przed zakażeniem. Przekazuje się jednak społeczeństwu niepełną informację. To otwiera pole do manipulacji i nadużyć.
Wpaja się obecnie obywatelom, że szczepionka przeciw SARS-CoV-2 to znakomite narzędzie do wykształcenia odporności (nawet na całe życie, bo coraz śmielej wybrzmiewa i taki przekaz), a nie podaje się innej kluczowej informacji: że to szczepionka sezonowa i nie uchroni przed zakażeniem wariantem wirusa innym od tego, przeciw któremu została opracowana. Nie może być inaczej, bo koronawirus powodujący chorobę COVID-19 należy do wirusów silnie mutujących, podobnie jak wirus grypy czy inne koronawirusy. Wynika to z posiadania przez niego materiału genetycznego w postaci RNA a nie DNA. Enzym polimeraza służący do powielania wirusowego RNA podczas tego procesu popełnia błędy, których skutkiem są mutacje materiału genetycznego wirusa i powstawanie nowych jego wariantów.
Niepodawanie informacji o tym, że szczepienie przeciw COVID-19 trzeba będzie powtarzać dla kolejnych wariantów wirusa powodujących tę chorobę, które pojawią się w przyszłości (identyczna sytuacja jest ze szczepieniem przeciw grypie), może rodzić u odbiorców przekazu podejrzenia o manipulowanie, a nawet doprowadzić do utraty zaufania do nadawcy przekazu. Informacja o sezonowości szczepionki jest więc tak samo ważna, jak fakt, że dzięki tej właśnie szczepionce wykształca się odporność zmniejszająca ryzyko ciężkiego przebiegu choroby COVID-19 i zgonu. Warto, by osoby zaangażowane w tworzenie informacji o tym pamiętały, ponieważ to, co jest oczywiste dla epidemiologa czy wirusologa, dla stomatologa czy przeciętnego człowieka już takie oczywiste nie musi być.
Wyniki badania, które wywołały burzę
Niepełność informacji dotyczy również kwestii ciężkich powikłań spowodowanych przez samo szczepienie – ze zgonem włącznie. Negatywne skutki szczepień bywają marginalizowane w przekazach medialnych, a o badaniach, których wyniki nie pokazują galopującego sukcesu w walce z COVID-19 dzięki zastosowaniu szczepionek, bywa, że nie mówi się wcale albo podważa się wyniki bądź dyskredytuje autorów pracy.
Przykładem jest badanie, które opublikowane zostało na łamach Vaccines, a zatytułowane jest The Safety of COVID-19 Vaccinations—We Should Rethink the Policy.[1] Jego autorami są trzej badacze o uznanym dorobku naukowym – dwóch jest związanych z uniwersytetami niemieckimi, a jeden z nich – także z Uniwersytetem Medycznym w Poznaniu, natomiast trzeci badacz jest niezależnym naukowcem do spraw danych i wzorców. Badacze ci postanowili porównać ryzyko i korzyści wynikające ze szczepionek przeciw COVID-19, o których powszechnie wiadomo, że zostały poddane przyspieszonym badaniom i tylko warunkowo dopuszczono je na rynek, a badania kliniczne nad nimi wciąż trwają. W oparciu o dane uzyskane z badania izraelskiego, które objęło ok. miliona osób, oraz dane pochodzące z baz danych działań niepożądanych Europejskiej Agencji Leków i holenderskiego rejestru krajowego lareb.nl badacze oszacowali, że: „Na trzy zgony, którym zapobiega szczepienie, musimy przyjąć dwa zgony spowodowane szczepieniem”. I doszli do następującego wniosku: „Ten brak wyraźnych korzyści powinien skłonić rządy do przemyślenia swojej polityki szczepień”. Więcej
W ostatnich latach, po okresie wyraźnego zmniejszenia częstości zachorowań na gruźlicę, obserwuje się zwiększenie liczby rozpoznawanych przypadków, również w krajach zachodnich. Wśród klasycznych objawów gruźlicy wymienia się plwocinę podbarwioną krwią, poty nocne, gorączkę i utratę masy ciała. Jednak objawy ogólne w przebiegu gruźlicy tkanek części twarzowej czaszki mogą nie występować lub być bardzo skąpe. Do zmian w jamie ustnej należy głównie owrzodzenie na grzbietowej powierzchni języka, ale zmiany mogą występować też w innych lokalizacjach. Owrzodzenia cechuje nieregularny kształt i uniesione brzegi, mogą przypominać głębokie zakażenie grzybicze.
Leczenie gruźlicy tkanek i narządów części twarzowej czaszki jest pełnym, wielolekowym postępowaniem, stosowanym standardowo w gruźlicy – bez względu na postać kliniczną i lokalizację.
Gruźlica – choroba zakaźna
Gruźlica (tuberculosis) jest chorobą zakaźną wywołaną przez pałeczkę kwasooporną, wykrytą w 1882 r. przez Roberta Kocha. Czynnikiem etiologicznym zakażeń u człowieka najczęściej jest prątek gruźlicy (Mycobacterium tuberculosis) i prątek bydlęcy (M. bovis).
Ze względu na odkrycie i wyodrębnienie prątków niegruźliczych (prątków innych niż gruźlicze/prątków atypowych), które mogą powodować zakażenia u ludzi i zwierząt, w literaturze stosuje się określenia gruźlica typowa lub klasyczna oraz gruźlica atypowa (tuberculosis atypica) lub mikobakterioza powodowana przez prątki atypowe.
W przypadku gruźlicy klasycznej do zakażenia najczęściej dochodzi drogą oddechową (typ ludzki prątka), rzadziej drogą pokarmową (typ bydlęcy), w sporadycznych przypadkach – drogą krwionośną lub chłonną.
W zakażeniach drogą pokarmową miejsce wtargnięcia patogenów stanowić może jama ustna. Mimo to zmiany gruźlicze w tej lokalizacji obserwowane są stosunkowo rzadko, co tłumaczy się m.in. oczyszczającym działaniem śliny i niewielką ilością tkanki chłonnej (podatnej na zakażenia o takiej etiologii). Do czynników sprzyjających zakażeniu w jamie ustnej należą mikro- i makrourazy śluzówki, zapalenia nieswoiste, nieprawidłowa higiena jamy ustnej, zły stan uzębienia i tkanek przyzębia i in.
Po wniknięciu do tkanki prątek gruźlicy powoduje zmiany zwyrodnieniowe i martwicze z powstawaniem ziarniniaków gruźliczych, wysiękiem zapalnym i przerostem tkanki wokół ogniska zapalnego. Konglomeraty ziarniniaków mogą tworzyć guzki ulegające zwłóknieniu lub serowaceniu (masy serowate mogą wapnieć lub rozmiękać). Efektem rozpadu guzków serowatych jest tzw. ropień zimny i owrzodzenie. Więcej
Niedokładne szczotkowanie zębów prowadzi do tego, że przy linii dziąseł gromadzi się kamień nazębny powodujący choroby przyzębia, przez które cierpią nasze dziąsła. Wiele osób, które o tym wiedzą, popada jednak w drugą skrajność, szczotkując zęby zbyt silnie. Niestety, również niesie to za sobą negatywne konsekwencje dla naszych dziąseł. Poznajmy wyniki przeprowadzonego w tym zakresie badania.
Fatalne skutki nadgorliwego szczotkowania
Dociskając szczoteczkę do zębów wierzymy, że przez to skuteczniej pozbędziemy się osadu nazębnego i bakterii, a także zapewnimy sobie bielszy uśmiech. Nic bardziej mylnego – silne szczotkowanie ściera warstwę szkliwa i uwidocznia znajdującą się pod spodem warstwę zębiny, która naturalnie ma kolor żółty. Starte szkliwo to także ułatwienie dla bakterii, które mogą wówczas z powodzeniem przyczepiać się do zęba i prowadzić do rozwoju próchnicy. Co ciekawe, badania wykazują, że nadgorliwe szczotkowanie zębów może być też przyczyną cofania się linii dziąseł.
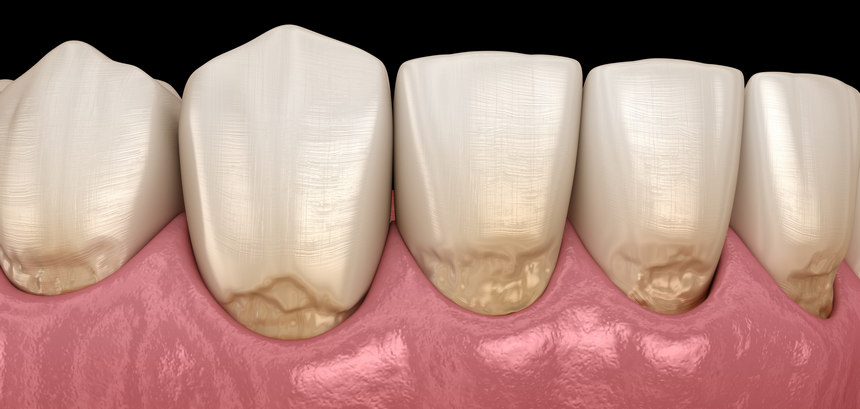 Fot. 1. Abrazja zębów wskutek zbyt dużej siły szczotkowania Więcej
Fot. 1. Abrazja zębów wskutek zbyt dużej siły szczotkowania Więcej
Zgryz głęboki cechuje zwiększenie nagryzu pionowego zębów siecznych, ograniczające doprzednie ruchy żuchwy w trakcie żucia pokarmu. W przypadku wady obejmującej przedni odcinek szczęk rysy twarzy nie są wyraźnie zmienione. W rozległych zaburzeniach gnatycznych obserwuje się skrócenie szczękowego odcinka twarzy.
W protruzji dwuszczękowej dochodzi do wysunięcia obu warg z wygładzeniem fałdów nosowo-wargowych i zmiany w kącie ustawienia wychylonych zębów przednich górnych i dolnych.
Zgryz głęboki i protruzja dwuszczękowa – charakterystyka
Zgryz głęboki należy do pionowych zaburzeń szczękowo-zgryzowych, rozpatrywanych w stosunku do płaszczyzny poziomej. Wyróżnia się zgryzy głębokie (occlusio profunda):
- częściowe – nadzgryzy (supraocclusio)
- całkowite (totalis)
- rzekome (pseudoprofunda).
W przypadku zgryzu głębokiego częściowego obserwowany jest nadmierny pionowy wzrost przedniej części wyrostka zębodołowego szczęki. Wydłużeniu i przechyleniu ulegają zęby sieczne górne, które przykrywają dolne siekacze, niekiedy mogą nagryzać na dziąsło w przedsionku jamy ustnej. W cięższych postaciach wad wrodzonych tego rodzaju dochodzi do wydłużenia i przechylenia także dolnych siekaczy, które nagryzają śluzówkę części przedniej podniebienia. Skutkiem ograniczenia ruchów doprzednich może być powikłanie nadzgryzu tyłozgryzem lub zgryzem przewieszonym w zakresie pierwszych zębów przedtrzonowych. Żucie zostaje zredukowane do ruchów pionowych. W postaciach niepowikłanych rysy twarzy nie są zmienione, w przypadkach powikłanych tyłozgryzem może dojść do pogłębienia bruzdy wargowo-bródkowej i wywinięcia wargi dolnej. Nadzgryz jest przyczyną wczesnych i rozległych uszkodzeń przyzębia.
W przypadku zgryzu głębokiego całkowitego głęboki nagryz pionowy siekaczy współwystępuje z niskimi bocznymi wyrostkami zębodołowymi szczęki i części zębodołowej żuchwy. Zmniejszeniu ulegają kąt żuchwy i kąt podstaw szczęk, co powoduje skrócenie szczękowego odcinka twarzy; dochodzi do pogłębienia bruzdy wargowo-bródkowej i wyraźnego wywinięcia wargi dolnej. Pionowe ruchy żucia są przeważające. Postacie zaawansowane są często powikłane tyłozgryzem. Więcej
Wiele słyszy się o tym, że antybiotyki mogą negatywnie oddziaływać na wątrobę, nerki albo szpik kostny. Okazuje się, że ich szkodliwość widoczna jest także w stanie uzębienia, a zwłaszcza uzębienia dzieci. Poznajmy szczegóły badań niemieckich naukowców, które dotyczyły zależności pomiędzy przyjmowaniem antybiotyków a hipomineralizacją zębów.
Kredowe zęby
Przyjmowanie dużej ilości antybiotyków w pierwszych latach dzieciństwa negatywnie odbija się na zdrowiu zębów, prowadząc do hipomineralizacji zębów trzonowych – do takich wniosków doszli ostatnio niemieccy naukowcy. Schorzenie to objawia się żółtawym lub brązowawym, porowatym nalotem na szkliwie zębów oraz bolesnością tych okolic podczas szczotkowania. Dochodzi do zmian w porowatości szkliwa, które stopniowo prowadzą do zmętnienia. Zęby ogarnięte zmianami chorobowymi określane są potocznie jako „kredowe”. Szacuje się, że w samych tylko Niemczech co najmniej 8% dzieci w wieku 6-12 lat wzmaga się z problemem kredowych zębów, przy czym częściej występuje on wśród dziewczynek. Więcej
Periodontalna chirurgia plastyczna jest jednym z najistotniejszych elementów kompleksowego leczenia estetycznego. Tkanki przyzębia są rusztowaniem dla zębów – ich stan i wygląd w znacznym stopniu wpływają na wynik leczenia estetycznego. W zakres terapii periodontologicznej wchodzą zabiegi rekonstrukcyjne, korygujące kształt lub usuwające tkanki w okolicy zębowo-wyrostkowej. Celem postępowania z tkankami przyzębia może być pokrycie odsłoniętych korzeni, wydłużenie koron klinicznych, augmentacja wyrostka zębodołowego, rekonturowanie tkanek i in.
Pokrycie recesji dziąsłowych i wydłużanie koron klinicznych
Jednym z najczęściej zgłaszanych problemów periodontologicznych jest odsłonięcie korzeni zębów na skutek dowierzchołkowej migracji tkanek przyzębia – defekt estetyczny, który może wiązać się z wyższą podatnością na próchnicę korzenia i nadwrażliwością zębów.
Częstość występowania odsłonięcia korzenia w wyniku recesji dziąsła wzrasta z wiekiem; etiologia problemu ma charakter wieloczynnikowy. Zalecanym postępowaniem (po eliminacji czynników etiologicznych) jest pokrycie odsłoniętego korzenia przeszczepem z tkanki łącznej (wolnym albo uszypułowanym). W niektórych przypadkach, by poprawić uzyskane efekty estetyczne, przeprowadza się dodatkowo niewielką gingiwoplastykę.
Zabieg wydłużania koron klinicznych wykonywany jest w celu korekty położenia i kształtu dziąsła, co pozwala zoptymalizować wynik leczenia estetycznego i poprawić dostęp do tkanek twardych zęba lub retencję dla uzupełnień protetycznych.
Gingiwoplastyka dotyczy tylko dziąsła; podczas tzw. gingiwoosteoplastyki wykonuje się korekcję dziąsła i kształtu kości podpierającej.
Wśród wskazań do zabiegu gingiwoplastyki wymienia się:
- asymetryczny przebieg girlandy dziąsłowej,
- krótki wymiar pionowy koron zębów,
- korekcję uśmiechu dziąsłowego (nadmierna ekspozycja dziąsła),
- korekcję hiperplastycznego dziąsła na skutek reakcji systemowej na leki.
Gingiwoplastyka może być także leczeniem wstępnym poprawiającym retencje tkanek zęba (złamanie poddziąsłowe, próchnica).
W celu modyfikacji przebiegu dziąseł i profilaktyki recesji wykonać można plastykę wędzidełek warg i policzków: frenulektomię (wycięcie przerosłego wędzidełka) lub frenulotomię (przecięcie i przesunięcie wędzidełka). Niedobór dziąsła zrogowaciałego może być wskazaniem do przeszczepu błony śluzowej i poszerzenia dziąsła zębodołowego.
Wielu pacjentów implantologicznych spotyka się z pojęciem augmentacji. Jest to sterowana regeneracja kości, która musi zostać przeprowadzona przed wszczepieniem implantu, jeśli doszło do zaniku kości wyrostka zębodołowego. Zanik to postępujący proces, będący naturalną konsekwencją ekstrakcji zęba. W ostatnim czasie naukowcy opracowali nowy preparat do augmentacji.
Biomateriał stymulujący namnażanie osteoblastów
Nowy biomateriał opracowany został przez zespół naukowców z Nanyang Technological University (NTU) w Singapurze. Zaskakujący jest fakt, że w całości wykonano go z odpadów z akwakultury – rybich łusek i skóry żaby ryczącej. Biorąc pod uwagę, że tylko w samym Singapurze co roku konsumowanych jest aż 100 milionów kilogramów ryb i mięsa żab ryczących, produkcja nowego biomateriału może być bezproblemowa, a co najważniejsze – zupełnie bezpieczna dla środowiska.
Naukowcy odkryli, że wspomniane odpady, po odpowiednim oczyszczeniu i przygotowaniu, zapewniają bardzo dobre rezultaty w odbudowie tkanki kostnej. Porowata struktura biomateriału tworzy doskonałe podłoże do przyczepiania i namnażania ludzkich komórek kościotwórczych. Istotną zaletą nowego biomateriału jest także to, że składa się on z tych samych związków, które obecne są w ludzkich kościach. Wpływa to na ograniczenie ryzyka wystąpienia reakcji zapalnej. Więcej
Wiele mówi się o tym, że pacjenci z chorobami przewlekłymi narażeni są na cięższy przebieg COVID-19. Choroby przewlekłe kojarzą się jednak z poważnymi schorzeniami, takimi jak choroby serca czy płuc. Tymczasem okazuje się, że ryzykiem powikłań obciążone są także osoby cierpiące na paradontozę. Poznajmy wyniki badań, jakie przeprowadzone zostały w tym zakresie przez naukowców z uniwersytetu w Katarze.
COVID-19 i paradontoza
3,67 razy wyższe ryzyko wystąpienia powikłań COVID-19, 3,54 razy wyższe ryzyko konieczności hospitalizacji na oddziale intensywnej terapii, 4,57 razy częstsza konieczność korzystania z respiratora i aż 8,81 razy większe ryzyko zgonu – tak przedstawiają się statystyki pacjentów cierpiących jednocześnie na COVID-19 i choroby przyzębia w porównaniu z osobami zarażonymi, ale wolnymi od chorób przyzębia. Wyniki podano po uwzględnieniu czynników ryzyka, takich jak wiek, płeć, palenie tytoniu, BMI oraz schorzenia – cukrzyca, nadciśnienie i choroby serca.
W badaniu łącznie wzięło udział 1096 osób chorujących na COVID-19. Uczestników podzielono na dwie grupy. Pierwsza, licząca 568 pacjentów, to osoby, które przechodziły zarażenie koronawirusem w sposób ciężki. 40 z nich trafiło nawet na oddział intensywnej terapii, z czego część zmarła. Istotne jest to, że prawie połowa pacjentów z tej grupy borykała się z paradontozą. Z kolei druga grupa badanych składała się z 528 osób, które przechodziły zarażenie koronawirusem dość łagodnie w warunkach domowych. Więcej
Zgorzel miazgi (gangraena pulpae) jest szczególnym rodzajem martwicy miazgi, która ulega rozpadowi gnilnemu. Pierwotnie miazga martwicza zakażana jest przez te mikroorganizmy, które odpowiadają za stan zapalny miazgi żywej. Wtórnie dochodzi do zakażenia drobnoustrojami beztlenowymi, które przyczyniają się do gnilnego rozpadu martwej tkanki. Przejście martwicy w zgorzel miazgi zazwyczaj jest nieuchwytne klinicznie.
Zgorzel częściowa i całkowita, objawowa i bezobjawowa
W środowisku jamy ustnej zawsze dochodzi do gnilnego rozpadu martwiczej miazgi. Beztlenowce stanowią blisko 90% flory bakteryjnej; do najważniejszych szczepów bakteryjnych beztlenowców zalicza się:
- bakterie Gram-ujemne: Prevotella i Porphyromonas
- bakterie Gram-dodatnie: Peptostreptococcus, Eubacterium, Actinomyces.
Jama ustna (m.in. ze względu na wysoką wilgoć i temperaturę oraz obecność bakterii gnilnych) stwarza warunki dla rozwoju rozpadu gnilnego martwej tkanki. W wyniku rozpadu zgorzelinowego miazga zmienia się w bezpostaciową, brunatną masę o gnilnym zapachu. Zgorzel może objąć część miazgi (zgorzel częściowa) lub całą miazgę (zgorzel całkowita).
Zgorzel częściowa (gangraena pulpae partialis) oznacza zgorzel, która obejmuje tylko fragment miazgi. Pozostała część miazgi jest żywa, ale najczęściej zajęta przez proces zapalny. W takich przypadkach mogą pojawiać się bóle samoistne – jest to tzw. zgorzelinowe zapalenie miazgi (pulpitis gangraenosa). U podstaw zgorzeli częściowej leży proces zapalny miazgi z rozległymi ogniskami martwicy, które uległy rozpadowi zgorzelinowemu.
Zgorzel częściowa rozprzestrzenia się od komory w kierunku kanału. W przypadku zębów wielkokorzeniowych zgorzel może obejmować miazgę w jednym kanale (w pozostałych kanałach i w komorze miazga objęta jest stanem zapalnym). Zgorzel częściowa może przebiegać z bólami samoistnymi lub bezobjawowo. Nagryzanie na ząb może powodować dolegliwości bólowe.
Przez zgorzel całkowitą (gangraena pulpae totalis) rozumie się zgorzel, która obejmuje miazgę koronową oraz miazgę korzeniową. Rozpad zgorzelinowy miazgi jest skutkiem nieleczonego procesu próchnicowego. Obecność objawów klinicznych ze strony tkanek okołowierzchołkowych (i wynik badania radiologicznego) pozwala rozpoznać zapalenie tkanek okołowierzchołkowych na tle zgorzeli miazgi (periodontitis chronica granulosa propter gangraenam pulpae). Więcej
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń