
Kiedy dentysta zleca przed zabiegiem lub zwykłym przeglądem jamy ustnej wykonanie RTG zębów, nie kieruje się bynajmniej chęcią doliczenia ceny zdjęcia rentgenowskiego do rachunku. Przeciwnie – kieruje nim oszczędność. Dba, aby pacjent nie ponosił kosztów niepotrzebnych zabiegów stomatologicznych. Chce też zaoszczędzić bólu i dyskomfortu, które mogłyby się pojawić, jeśli ząb zostanie zrujnowany przez próchnicę lub wypadnie z kości przyzębia osłabionej paradontozą, zanim ktokolwiek zauważy zniszczenie tkanek.
Chyba każdy dentysta może przytoczyć przykłady z własnej praktyki, kiedy podczas przeglądu stan uzębienia nie budził zastrzeżeń, a po kilku miesiącach pacjent zgłaszał się z bólem zęba, który nadal wyglądał na całkiem zdrowego. Wiedza na temat rzeczywistych rozmiarów zniszczeń, jakich w tkankach dokonała próchnica lub paradontoza oraz dokładne zlokalizowanie zmian stanowią bezcenne narzędzia w rękach każdego stomatologa i przyczyniły się do uratowania niejednego zęba. Mamy tego świadomość, dlatego gabinet Dentysta.eu w Gliwicach wyposażony został niedawno w nowoczesny nabytek: Carestream CS8100 – ceniony przez stomatologów aparat do wykonywania RTG panoramicznych, RTG zatok lub stawów. Urządzenie, wyposażone w najnowszą generację sensora CMOS, gwarantuje wysoką jakość zdjęć. Zastosowane w nim unikalne i innowacyjne rozwiązania technologiczne ułatwiają pracę stomatologa, a pacjenci zyskują większy komfort – jest to widoczne szczególnie w odniesieniu do osób, które mają kłopot z otwarciem jamy ustnej do zdjęcia, ponieważ aparat umożliwia bardzo łatwe pozycjonowanie pacjenta.
7 powodów, dlaczego RTG zębów jest potrzebne
Jeśli zdjęcie RTG wykonane zostanie na początku leczenia lub przeglądu jamy ustnej:
- Uzyskuje się dokładny obraz uzębienia, wraz z zawiązkami zębów, zębami zatrzymanymi czy nadliczbowymi.
- Ujawnione zostają ogniska próchnicy między zębami.
- Można zlokalizować próchnicę pod wypełnieniami, które na pozór wyglądają na całkiem szczelne.
- Można oszacować stan kości przyzębia i ilość tkanki kostnej oraz monitorować efektywność procesu odtwarzania utraconej kości.
- Ujawnione zostają stany zapalne toczące się w tkankach okołowierzchołkowych.
- Można oszacować stan tkanek, które mają być poddane zabiegom stomatologicznym przed rozpoczęciem procedury inwazyjnej.
- Można precyzyjne zaplanować zabieg stomatologiczny.
Dzięki temu, że miniaturyzacja sprzętu do wykonywania zdjęć RTG zębów szła w parze z wyposażeniem tej aparatury w innowacje technologiczne, obecnie spotykane w gabinetach urządzenia wykonują wysokiej klasy zdjęcia i mają inne przydatne funkcje. Przykładowo: wspomniany wyżej pantomograf Carestream CS8100 zaopatrzono w możliwość wykonywania skanów cienkowarstwowych „2D+”, czyli tzw. opcję „3D like”. Rozwiązanie to jest pomocne przy diagnozie położenia zęba zatrzymanego lub przy obserwacji zmiany w dodatkowej płaszczyźnie. Jak bardzo praktyczne jest to rozwiązanie technologiczne, przekonał się już niejeden pacjent gabinetu Dentysta.eu, który dzięki RTG panoramicznemu poznał przyczyny tajemniczych dolegliwości ze strony dziąseł. Aparat wyposażony jest także w specjalny program dla dzieci! Więcej
Paradontoza i inne postaci przewlekłego zapalenia przyzębia przez długie lata uznawano głównie za choroby związane z wiekiem. Kolejne badania naukowe potwierdzały jednak, że za destrukcję tkanek utrzymujących zęby w karnym łuku i w kości szczęk odpowiedzialne są bardziej drobnoustroje niż liczba przeżytych lat. Jednym z mikroorganizmów izolowanych z patologicznych kieszonek dziąsłowych była bakteria Porphyromonas gingivalis. Ta niewielka Gram ujemna pałeczka, którą po raz pierwszy opisano w 1921 roku, wygląda niepozornie. Rosnąc na pożywkach w warunkach laboratoryjnych, może tworzyć zielonkawe, interesujące pod względem kształtu kolonie. Na początku XXI wieku uznawana była już za jeden z gatunków silnie powiązanych z chorobami dziąseł i przyzębia.1 Obecnie wiadomo, że to wróg numer 1 zdrowia tkanek przyzębia. Jej siła działania ukrywa się między innymi w wytwarzanych przez nią gingipainach. To enzymy, dzięki którym bakteria nie tylko pozyskuje dostęp do potrzebnych jej składników odżywczych. Ułatwiają one również przyczepianie się P. gingivalis do tkanek i – co najistotniejsze – potrafią modulować działanie układu immunologicznego gospodarza, kierując jego ataki na swoje własne tkanki a nie na niszczące przyzębie patogeny. Warto podkreślić, że im bardziej zaawansowana destrukcja tkanek przyzębia, tym większy udział populacji P. gingivalis w całej puli mikroorganizmów patogennych izolowanych z chorych obszarów.
W badania nad P. gingivalis już od wielu lat mocno angażuje się prof. Jan Potempa, biochemik i mikrobiolog. Za swoją pracę w tym obszarze odebrał w 2011 r. nagrodę Fundacji na rzecz Nauki Polskiej zwaną polskim Noblem.
Porphyromonas gingivalis – niszcząca moc o wymiarach mikro
Bakteria P. gingivalis uznawana jest za najbardziej wirulentny i patogenny drobnoustrój w swojej grupie, a coraz więcej wyników badań potwierdza jej negatywny wpływ nie tylko na zdrowie tkanek przyzębia, ale również na zdrowie ogólne. Zjadliwość i skuteczność tego gatunku bakterii zapewniają:
- Gingipainy – gatunek wytwarza dwie różne klasy tych enzymów. Ich rolą jest:
- Wspomaganie pozyskiwania składników pokarmowych. Z enzymatycznego rozkładu dużych peptydów znajdujących się w osoczu krwi człowieka komórki gingivalis uzyskują pokaźne ilości azotu i węgla, a z rozkładu transferyny – wystarczającą ilość żelaza, które jest niezbędne do zapewnienia aktywności określonych szlaków metabolicznych w komórkach tych patogenów.2
- Wspomaganie inwazji i kolonizacji ciała gospodarza, czyli związanych z tym sił kohezji i adhezji. Dzięki tym siłom komórki bakteryjne mogą przyczepiać się do tkanek, a jednocześnie ściśle przylegać do siebie, co korzystnie wpływa na tworzenie, dojrzewanie i utrzymywanie struktury biofilmu.
- Osłabianie i modulowanie odpowiedzi immunologicznej gospodarza. Gingipainy działają tu na różne sposoby, m.in. modulują aktywność przeciwciał klasy IgG oraz cytokin prozapalnych, hamują dojrzewanie limfocytów T, a także zakłócają komunikację między komórkami i macierzą oraz hamują namnażanie się komórek odpornościowych.
- Niszczenie metaloprotein, kolagenu i fibronektyn, przez co komunikacja na linii komórki – macierz pozakomórkowa jest utrudniona lub blokowana.3 Tym samym gingipainy utrudniają wytwarzanie i transport czynników uczestniczących w zwalczaniu stanów zapalnych i biorących udział w regeneracji tkanek. Skutkiem tego jest postępująca degradacja tkanek przyzębia.
- Polisacharydowa kapsuła – warunkuje większą zjadliwość bakterii oraz zapobiega wchłonięciu patogenów przez fagocytujące komórki układu immunologicznego.
- Fimbrie – te niewielkie wypustki mają kluczowe znaczenie dla adhezji i kohezji komórek bakteryjnych oraz dla zapewnienia właściwej struktury biofilmu. Są też niezbędne do kolonizacji środowiska. Fimbrie długie odpowiadają za przyczepienie się bakterii do podłoża i za organizację biofilmu w pierwszych etapach jego powstawania. Z kolei fimbrie krótkie odgrywają istotną rolę w agregowaniu komórek i tworzeniu mikrokolonii oraz wielogatunkowych zespołów złożonych z różnych mikroorganizmów zasiedlających jamę ustną. Fimbrie wchodzą także w interakcje z białkami osocza oraz z receptorami chemokin, przez co – równolegle do gingipain – modulują odpowiedź immunologiczną gospodarza.
- Zwiększanie wirulencji innych patogennych gatunków bakterii zamieszkujących jamę ustną – gingivalis potrafią tworzyć zespoły z innymi bakteryjnymi patogenami żyjącymi w jamie ustnej i modyfikować ich funkcjonowanie tak, że te skuteczniej radzą sobie z niszczeniem tkanek przyzębia.
Skutki działania P. gingivalis
Gatunek P. gingivalis żyje głównie w nazębnej płytce poddziąsłowej (najczęściej wykrywa się go u osób z ciężkimi postaciami przewlekłych zapaleń przyzębia), ale także w ślinie, na śluzówce jamy ustnej, języku i migdałkach. Migdałki uznaje się za rezerwuar tego drobnoustroju. Poza jamą ustną bakteria ta znajdowana jest sporadycznie, ale może ona infekować narządy leżące daleko od tego obszaru ciała. Do takiej sytuacji dojdzie, kiedy P. gingivalis przedostanie się do krwiobiegu i wraz z krwią dotrze np. do nerek. Może tam wytworzyć wtórne ogniska zakażenia. P. gingivalis może zatem działać lokalnie – niszcząc tkanki przyzębia, ale też ogólnoustrojowo – co potwierdzają liczne doniesienia naukowe.
Szkodliwa skuteczność P. gingivalis wynika z dużej zdolności do przyczepiania się bakterii do nabłonka jamy ustnej oraz z aktywowania komórek – już nie tylko nabłonka, ale również śródbłonka, czyli warstwy wyściełającej naczynia.4 To dlatego bakteria jest tak skuteczna nie tylko w niszczeniu przyzębia, ale również w degradacji tkanki naczyniowej.
Najnowsze odkrycia naukowe potwierdzają związki P. gingivalis z następującymi zaburzeniami zdrowia:
- Choroby układu sercowo-naczyniowego – m.in. miażdżyca i choroba wieńcowa.
- Choroby układu oddechowego – m.in. zapalenie płuc.
- Choroby układu nerwowego – m.in. stwardnienie rozsiane.
- Zaburzenia przebiegu ciąży – m.in. przedwczesny poród, niska masa ciała noworodków.
- Choroby układu ruchu i autoimmunologiczne – m.in. reumatoidalne zapalenie stawów (RZS).
- Schorzenia onkologiczne – m.in. nowotwór trzustki.
Przychodzi pacjent do stomatologa i ogłasza, że przybył z Afryki lub miał kontakt z osobami, które niedawno przebywały na terenie objętym epidemią eboli. Brać nogi za pas i uciekać jak najdalej w trosce o swoje życie, czy – pozostając wiernym misji medyka – przyjąć pacjenta i leczyć?
Ryzyko zawleczenia eboli do Polski jest znikome, ale jednak istnieje. Z uwagi na właściwości zakaźne wirusa oraz gwałtowny i ciężki przebieg choroby znajomość zasad postępowania oraz możliwości zapobiegania przeniesienia zakażenia stoją u podstaw bezpieczeństwa zdrowotnego personelu gabinetu i pozostałych pacjentów, a w konsekwencji stanowią fundament zapobiegania rozwojowi epidemii.
Co zatem warto wiedzieć na temat wizyty pacjenta z ebolą w gabinecie stomatologicznym?
Z powodu wysokiej zakaźności wirusa i wzrastającej w miarę rozwoju choroby możliwości przeniesienia patogenu na innych oraz – na chwilę obecną – brak jakichkolwiek skutecznych środków i metod leczenia przyczynowego, priorytetami stają się prewencja i izolacja. U osób zakażonych stosuje się leczenie objawowe, które – w przypadkach hospitalizowanych – obniża śmiertelność.
Prewencja zakażeń wirusem ebola odgrywa istotną rolę z kilku powodów:
- choroba ma bardzo ciężki przebieg i powoduje wysoką śmiertelność
- okres jej inkubacji wynosi od 2 do 21 dni, co powoduje, że w ciągu trzech tygodni istnieje potencjalne niebezpieczeństwo nieświadomego narażenia na zakażenie wirusem wielu osób z otoczenia nosiciela i ryzyko dalszego rozprzestrzeniania się choroby
- objawy początkowe zakażenia są nieswoiste i mogą przypominać przeziębienie lub początek grypy – dlatego zanim odkryje się prawdziwą przyczynę choroby, na ekspozycję i zainfekowanie wirusem ebola mogą być narażone dziesiątki osób.
V Ogólnopolska Konferencja Stomatologów Praktyków ,,Poszerzamy Horyzonty”
W dniach 15-16 listopada 2013 roku w Warszawie odbędzie się V Ogólnopolska Konferencja Stomatologów Praktyków ,,Poszerzamy Horyzonty” pod kierownictwem naukowym prof. Henryka Witmanowskiego. Celem konferencji, zorganizowanej już po raz piąty przez redakcję czasopisma Forum Stomatologii Praktycznej, jest przedstawienie uczestnikom nowości ze wszystkich najważniejszych działów stomatologii. Prelegenci w praktyczny sposób omówią codzienne, lecz problematyczne zagadnienia, z jakimi stykają się stomatolodzy w swoich gabinetach.
Podczas Konferencji zaprezentowany zostanie przegląd najnowszych materiałów, narzędzi oraz technik leczenia, które pojawiły się w ciągu ostatniego roku.
Podczas Konferencji wysłuchamy m.in. następujących wykładów:
- Prof. Jerzy Sokalski : Przyczyny powikłań leczenia implantologicznego
- Dr Marcin Aluchna: Stomatologia zachowawcza – mosty adhezyjne w praktyce lekarza stomatologa
- Dr Agnieszka Pawlik: Wybrane aspekty gerostomatologii w codziennej praktyce stomatologicznej
- Dr Maciej Mikołajczyk: Wykorzystanie lasera w stomatologii
Ponadto uczestnicy Konferencji mogą wziąć udział także w dodatkowych wykładach – Zmiana kształtów zębów – zamykanie diastem i trem oraz Odbudowa złamanego zęba na wkładzie koronowo-korzeniowym na bazie włókna szklanego
Wśród zaproszonych wykładowców są m.in:
- prof. Henryk Witmanowski – Kierownik Naukowy Konferencji
- prof. Jerzy Sokalski
- dr Ewa Jaskowska
- dr Maciej Mikołajczyk
- dr Łukasz Suchodolski
- dr Marcin Aluchna
- dr Agnieszka Pawlik
Za udział w Konferencji otrzymają Państwo 6 punktów edukacyjnych!
Radiografia cyfrowa staje się coraz bardziej popularna w stomatologii, ze względu na łatwość i precyzję jej stosowania w porównaniu z diagnostyką rentgenowską prowadzoną metodą analogową. Pomimo tego, że podczas wykonywania zdjęć diagnostycznych za pomocą radiografii cyfrowej dawka, jaką przyjmuje pacjent jest mniejsza prawie 10-krotnie, to nadal aparatura wykorzystuje promieniowanie jonizujące, w związku z czym podlega przepisom Prawa Atomowego oraz rozporządzeniom Rady Ministrów i Ministra Zdrowia w sprawie zastosowania promieniowania oraz ochrony zdrowia.
RTG w gabinecie stomatologicznym
Posiadanie w gabinecie urządzenia do radiografii cyfrowej wymaga wydania zgody przez SANEPID. Aby uzyskać taką zgodę konieczne jest przygotowanie projektu przystosowania pomieszczenia, gdzie istotną rolę odgrywa rozmieszczenie osłon w zależności od grubości ścian budynku oraz ilość planowanych sztuk sprzętu. W przypadku radiografii cyfrowej w odróżnieniu od analogowego RTG nie jest wymagane oddzielne pomieszczenie do wykonywania zdjęć, jak i ich opisu. Aparaty do wykonywania zdjęć wewnątrzustnych w technologii cyfrowej można umieszczać przy fotelu stomatologicznym, dzięki czemu unika się konieczności wstawania i przemieszczania się pacjenta do innego pomieszczenia.
Pomieszczenie, w którym umieszczony jest aparat radiografii cyfrowej musi mieć co najmniej 8m2 powierzchni i minimalnie 2,5m wysokości oraz konieczne jest zapewnienie wentylacji o sprawności wynoszącej 1,5 wartość objętości pomieszczenia na godzinę. W przypadku, gdy w gabinecie ma być zainstalowane więcej aparatów, np. ze względu na inne stanowiska pracy, wówczas na każdy dodatkowy aparat do radiografii cyfrowej wymagane jest dodatkowe 4m2 powierzchni. Opracowany projekt zmian przystosowujących gabinet do stosowania w nim promieniowania jonizującego musi zostać przedstawiony w regionalnym oddziale SANEPIDu, dopiero po jego zatwierdzeniu i wykonaniu prac możliwa jest instalacja sprzętu diagnostycznego. We wniosku składanym w SANEPIDzie podawane są informacje firmie (NIP, REGON, KRS (jeśli dotyczy)), celu zastosowania RTG i modelu aparatu. Wymagane jest zazwyczaj także podanie planowanych limitów użytkowych dawek.
Oprócz planu dostosowania pomieszczenia konieczne jest zazwyczaj również sporządzenie planu szkolenia BHP dla pracowników w ramach ochrony radiologicznej. Taki plan najlepiej jest przedstawić wraz z planowanym projektem zmian w pomieszczeniu, w jakim docelowo ma się znaleźć aparatura, ponieważ przyspiesza to w dużej mierze przebieg procedury zatwierdzenia wniosku i wydania zgody. Stosowane aparaty do radiografii cyfrowej muszą spełniać normy Polskie Normy IEC 61223-2 oraz 61223-3, jak i dawać możliwość ustalania ograniczników dawek promieniowania. Oczywiście wymagane jest także wykonanie testów adaptacyjnych, które podlegają kontroli inspektorów SANEPIDU jak i testów okresowych w późniejszym czasie użytkowania sprzętu. Do testów adaptacyjnych należą badania, które określają zarówno zgodność, jak i powtarzalność ustawionych parametrów ekspozycji na promieniowanie, tj. jego dawki oraz napięcia. Poza tym oceniana jest średnica wiązki i długości tubusa w przypadku stosowania aparatów wykonujących zdjęcia wewnątrzustne. Innymi ocenianymi parametrami jest geometria ruchu głowicy – w aparatach pantomograficznych oraz rozdzielczość przestrzenna i niskokontrastowa. Wymagane jest także posiadanie pełnej instrukcji obsługi oraz kompletnej dokumentacji urządzenia, zawierającej jego specyfikację techniczną oraz informacje o gwarancji/naprawach (jeśli urządzenie było używane wcześniej). Instrukcja obsługi musi być przewidziana również w języku polskim. We wniosku musi zostać podane źródło promieniowania jonizującego. W związku z tym, że dzięki technologii cyfrowej nie jest wymagane użycie odczynników do wywoływania kliszy nie jest wymagane podpisanie umowy o odprowadzaniu ścieków skażonych tymi substancjami (co jest wymagane przy zdjęciach RTG metodą analogową). Więcej
Jama ustna jest obszarem, w którym często daje się zauważyć manifestacje różnych chorób. Zdarza się, że to właśnie dzięki dokładnie wykonanym przeglądom stomatologicznym u pacjenta zdiagnozowane zostają schorzenia układowe, takie jak choroby endokrynologiczne. W ostatnich latach w Polsce notuje się wzrost występowania chorób układu dokrewnego – ich wczesne wykrycie jest bardzo istotne dla stanu zdrowia oraz jakości życia pacjenta. Poznanie objawów manifestacji tych schorzeń w jamie ustnej pozwala zwiększyć odsetek wcześnie zdiagnozowanych pacjentów, co ogranicza zazwyczaj również koszty leczenia.
Nadczynność tarczycy może manifestować się w jamie ustnej w postaci wzrostu ryzyka rozwoju próchnicy, poza tym u pacjentów z tym schorzeniem obserwuje się zwiększoną podatność na choroby przyzębia. Ze względu na intensywny wpływ hormonów tarczycy na metabolizm w tkance kostnej często dochodzi do rozwoju osteoporozy obejmującej także kości szczęki i żuchwy, mechanizm ten związany jest ze zwiększaniem ilości osteoklastów, przez co w procesie remodelacji kości zwiększa się aktywność procesu resorpcji. Przy nadczynności tarczycy obserwuje się także przedwczesną utratę zębów mlecznych i rozpoczęcie procesu wyrzynania się zębów stałych we wcześniejszym wieku. Ponadto osoby cierpiące na hipertyreozę mają większą skłonność do rozwijania zespołu pieczenia jamy ustnej (BMS – Burning Mouth Syndrome).
Niedoczynność tarczycy objawia się w jamie ustnej w postaci powiększenia języka (macroglossii), która następuje na skutek gromadzenia się w tkankach języka fibronektyny oraz glikozaminoglikanów, wykazujących właściwości hydrofilowe. Hipotyreoza może powodować niedorozwój brodawek grzybowatych języka, przez co u chorych mogą występować zaburzenia smaku, poza tym obserwowany jest związek pomiędzy niedoczynnością tarczycy, a obniżeniem w wrażliwości zakończeń nerwu trójdzielnego, pacjenci dotknięci niedoczynnością tarczycy są bardziej podatni na występowanie BMS. W przeciwieństwie do nadczynności tarczycy, w hipotyreozie utrata zębów mlecznych oraz wyrzynanie się stałego uzębienia zachodzi zwykle z opóźnieniem. Osoby cierpiące na niedoczynność tarczycy objęte są zwiększonym ryzykiem występowania schorzeń przyzębia oraz liszaja płaskiego w obrębie błon śluzowych jamy ustnej. Zdarza się, że hipotyreoza występuje na skutek wad rozwojowych, do których należą aplazja, hipoplazja oraz ektopia. Tarczyca może występować ektopowo w tkankach języka, co ma związek z drogą jej zstępowania w czasie rozwoju płodu. Tarczyca językowa jest najczęściej spotykana w tylnym odcinku języka, jako guzkowate wyniesienie, aczkolwiek wada ta należy do rzadko spotykanych. W wyniku występowania ektopowej tarczycy w jamie ustnej u pacjenta może występować dysfagia, problemy z oddychaniem oraz chrypka. Powierzchniowe położenie tarczycy językowej może powodować wystąpienie krwotoków na skutek urazów. Niedoczynność tarczycy wpływa niekorzystnie na procesy gojenia się ran, wydłużając czas konieczny do odbudowy tkanek.
Nadczynność przytarczyc może powodować istotne zmiany w obrębie jamy ustnej, z względu na wzmaganie przez parathormon osteolizy w tkance kostnej, przez co obniża się gęstość kości w przegrodach międzykorzeniowych i blaszkach zębodołów. Uważa, się, że zmiana metabolizmu w tkance kostnej na skutek pierwotnej nadczynności przytarczyc może zwiększać ryzyko wystąpienia guza brunatnego w obrębie jamy ustnej. Zmiana ta w obrazie radiologicznym może przypominać ziarniniaka olbrzymiokomórkowego, ameloblastomę, zapalenie szpiku czy torbiele zębopochodne, dlatego istotna jest diagnoza różnicowa. Obecność ziarniniaka olbrzymiokomórkowego w jamie ustnej może także wskazywać występowanie nadczynności przytarczyc. Ziarniniak ten obserwowany jest na wyrostku zębodołowym szczęki lub żuchwy w postaci wyraźnie odgraniczonej różowej lub ciemnoczerwonej wyniosłości.
U pacjentów z niedoczynnością przytarczyc obserwuje się zaburzenia rozwojowe tkanek twardych zębów, może dochodzić do niedorozwoju zębów, ze względu na zaburzenie wytwarzania i rozmieszczenie białek matrycowych szkliwa w czasie zachodzenia procesów szkliwotwórczych. U osób, u których występowało przewlekle obniżone stężenie wapnia częste jest poszerzenie komory miazgi zębów, występują krótsze korzenie, oraz opóźnienia w erupcji zębów, jak i hipodoncja.
Czynność przysadki mózgowej ma wpływ na cały organizm, dlatego wszelkie zaburzenia wydzielania w jej obrębie mogą manifestować się bardzo wyraźnie. Nieprawidłowa regulacja hormonalna może być spowodowana obecnością czynnych hormonalnie guzów, należą do nich somatotropinoma, który wydziela hormon wzrostu, co prowadzi do gigantyzmu i akromegalii, oraz corticotropinoma, który uwalnia kortykotropinę, w wyniku czego rozwija się hiperkortyzolemia i choroba Cushinga.
W akromegalii obserwuje się powiększenie kości twarzy, nadmierne zaznaczenie jej rysów oraz charakterystyczne pogrubienie warg. Charakterystyczny jest prognatyzm żuchwy i silnie zaznaczone łuki brwiowe. Pomiędzy zębami występują szerokie tremy, oraz notuje się ruchomość zębów pierwszego stopnia, zwłaszcza w przednim odcinku żuchwy. Ruchomości zębów nie towarzyszą zazwyczaj stany zapalne przyzębia. Charakterystyczny jest także tyłozgryz lub zgryz krzyżowy. Do innych objawów należy powiększenie języka oraz podniebienia miękkiego. Dość często występuje także obniżenie się głosu oraz chrypka, co ma związek ze zgrubieniem i powiększeniem się strun głosowych.
Przy nadczynności nadnerczy bardzo często dochodzi do rozwinięcia się zespołu Cushinga, który oprócz charakterystycznych objawów w obrębie głowy i szyi, takich jak twarz księżycowata oraz bawoli kark, trądzik i łojotok powoduje również pojawienie się hirsutyzmu u kobiet, w okolicy podbródka, górnej wargi oraz policzków. Poza tym dla pacjentów z nadczynnością nadnerczy typowe jest utrudnione gojenie się ran i występowanie objawów skazy krwotocznej, nawet przy niewielkich urazach, spowodowanych chociażby użyciem igieł. W grupie osób dotkniętych nadczynnością nadnerczy bardzo często obserwuje się infekcje grzybicze skóry i błon śluzowych. Więcej
Magazyn Stomatologiczny, 2011, XXI, 1, 76-82:
Autor: Marcin Krufczyk – Lekarz stomatolog, Zabrze | Kontakt e-mail: marcin@dentysta.eu
Badanie ankietowe, w którym wzięło udział ponad 3500 respondentów z całej Polski oraz z innych krajów, miało na celu w celu wyjaśnienie głównych przyczyn dentofobii i przybliżenie metod radzenia sobie ze stresem w gabinecie stomatologicznym i poczekalni. Poruszono w nim także takie kwestie, jak to, które znieczulenia są odbierane przez pacjentów jako najbardziej bolesne i jaką postawę powinien przyjąć lekarz, aby wyzbyć się negatywnego napięcia we wzajemnej relacji z pacjentem.
Dentofobia
Od zarania dziejów dentysta był postrzegany jako postać negatywna, kojarząca się głównie z bólem i nieprzyjemnymi doznaniami. Ten utarty pogląd sprawia, że ludzie boją się wizyt u dentysty, a niektórzy unikają ich jak ognia. Skrajny strach powodujący ataki paniki i paraliżującą niechęć jest nazywany dentofobią (1, 2). Niechęć pacjenta na fotelu dentystycznym jest przeszkodą zarówno dla niego samego, jak i dla dentysty, a spowodowane strachem jego nadmierne pobudzenie i wrażliwość na choćby najlżejsze dotknięcie lekarza uniemożliwia wręcz leczenie. Czy jest na to sposób? Dentyści prześcigają się w stosowaniu przeróżnych metod zmniejszania napięcia w kontakcie z pacjentami. Która z tych metod jest skuteczna i czy w ogóle można się wyzbyć strachu i poczucia lęku?
Cel pracy
Celem badania było uchwycenie podstawowych czynników wywołujących stres podczas wizyty u stomatologa, a także znalezienie złotego środka, który pozwoli na zmniejszenie napięcia w relacji dentysta – pacjent. Ponadto podjęto próbę:
• ustalenia natężenia strachu i jego wpływu na częstość wizyt u dentysty,
• wychwycenia najbardziej stresogennych zabiegów,
• przedstawienia wzorcowej postawy lekarza,
• określenia standardów wyposażenia gabinetu i poczekalni, które pozwolą na ograniczenie stresu pacjentów do minimum.
Materiały i metody
Badanie zostało przeprowadzone w formie anonimowej ankiety internetowej oraz jej drukowanego odpowiednika w celu potwierdzenia osiągniętych wyników. Ankieta była dostępna pod adresem internetowym dentofobia.1k.pl od 5 lipca do 30 września 2010 roku. Stronę z ankietą zabezpieczono w taki sposób, by jedna osoba (jeden adres IP) mogła wypełnić ją tylko raz – pozwoliło to na uzyskanie obiektywnych, wolnych od błędów, rzetelnych wyników. Oprogramowanie ankiety wymagało wypełnienia wszystkich pól przez osobę odpowiadającą przed jej ostatecznym wysłaniem i stanowiło podstawę do przeprowadzenia badania na większą skalę. W badaniu „Dentofobia – strach przed dentystą” wzięło udział 3687 osób. Ankieta osiągnęła dużą popularność dzięki wsparciu portalu dentystycznego dentysta.eu oraz kilku innych stron tematycznych. Badani, którzy reprezentowali kilka przedziałów wiekowych (tab. I), pochodzą z różnych regionów Polski (tab. II).
TABELA I. Wiek badanych
| Wiek w latach | % |
| 7-13 14-18 19-25 26-40 41-60 ponad 60 |
2% 30% 37% 20% 11% 1% |
TABELA II. Podział badanych ze względu na miejsce zamieszkania
| Województwo | % |
| śląskie małopolskie wielkopolskie mazowieckie podkarpackie dolnośląskie łódzkie pomorskie kujawsko-pomorskie lubelskie zachodniopomorskie opolskie warmińsko-mazurskie podlaskie lubuskie świętokrzyskie inny kraj niż Polska |
15,43% 11,28% 9,90% 8,90% 7,84% 6,62% 5,99% 5,42% 5,29% 4,67% 4,04% 3,09% 2,93% 2,71% 2,63% 2,09% 1,17% |
Ankieta składała się z 30 pytań jednokrotnego lub wielokrotnego wyboru oraz 6 pytań otwartych. Odpowiadając na nie, osoba badana mogła szczegółowo opisać dany problem. Wyniki ankiety zostały zebrane i zanalizowane w wielowymiarowych tabelach, a następnie przedstawione za pomocą wykresów.
Dentofobia
Wyniki i omówienie badania
• Co tak naprawdę jest przyczyną strachu?
Aby skutecznie walczyć z chorobami, do których niewątpliwie zalicza się dentofobia w jej zaawansowanej postaci, należy przede wszystkim poznać przyczynę strachu, którego podłoże znajduje się w przeszłości (ryc. 1).
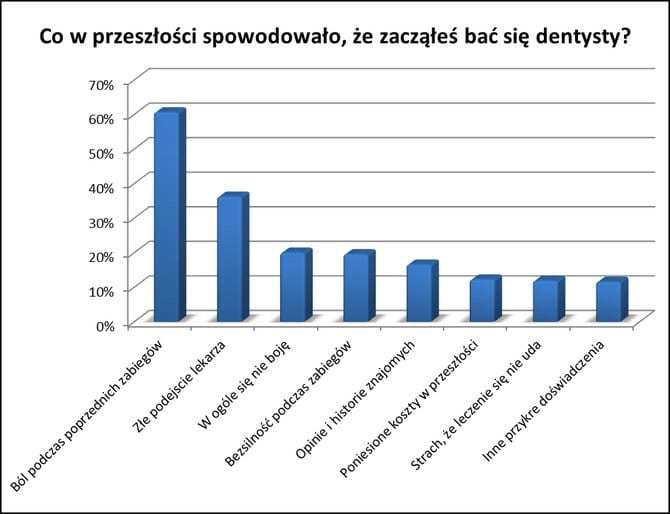
Ryc. 1. Przyczyny strachu przed dentystą.
Około 60% pacjentów podaje – jak można się było spodziewać – ból i przykre doświadczenia w przeszłości jako przyczynę strachu przed dentystą (3). Kolejne 36% to pacjenci, którzy skarżą się na złe podejście lekarza – niespełniającego ich oczekiwań lub traktującego przedmiotowo pracę zawodową. Co piąty pacjent nie wytrzymuje swojej bezsilności podczas zabiegów. Każe to się zastanowić nad stworzeniem w gabinecie atmosfery, w której leczony ma wrażenie panowania nad sytuacją i jej kontrolowania. Chodzi tu szczególnie o cierpliwe podejście dentysty do pacjenta i zaprzestanie działań po wykonaniu przez niego umówionego znaku, np. uniesienia ręki przy nadmiernej bolesności zabiegu. Nie bez znaczenia są także opinie i historie znajomych oraz ceny zabiegów (4).
Dokładne odwzorowanie warunków panujących w jamie ustnej pacjenta pozwala technikom dentystycznym na właściwe opracowanie uzupełnień protetycznych, co zapewnia ich wysoką jakość i komfort użytkowania oraz istotnie przyczynia się do podniesienia jakości życia pacjentów. Jakość wycisku jest w dużej mierze zależna od lekarza stomatologa, ponieważ to on decyduje o wyborze mas wyciskowych, doborze łyżki, metodzie retrakcji dziąseł i pobierania wycisku, sile z jaką łyżka z materiałem jest dociskana do tkanek oraz o czasie w jakim procedura jest przeprowadzana. Po pobraniu wycisku lekarz powinien dokonać jego ewaluacji, a w razie potrzeby wykonać go powtórnie.
Retrakcja dziąseł
Jakość wycisku można ocenić bezpośrednio, za pomocą oka nieuzbrojonego oraz wykorzystując urządzenia powiększające, takie jak lupy, czy mikroskopy. Ocena pośrednia wycisku polega na ocenie odlewu wykonanego na jego podstawie. W niektórych badaniach użyto porównania wycisków wykonanych metodami tradycyjnymi z wyciskami cyfrowymi wykonanymi metodą CAD (Computer Aided Design), co pozwoliło na bardzo dokładną ocenę wymiarów i powierzchni. W warunkach ambulatoryjnych zwykle wycisk oceniany jest wizualnie bez użycia urządzeń powiększających. Według przeprowadzonych badań 89,1% wszystkich wycisków przesyłanych do laboratoriów protetycznych posiada jeden lub więcej defektów widocznych bez użycia powiększenia.
Kryteria oceny wycisku
• brak obecności pustych obszarów i rozdarcia materiału w obrębie linii brzeżnej wycisku – płynne przejście odbicia brzegów stopni w odbicie części naddziąsłowej
• brak pęcherzyków powietrza w pobranym wycisku
• brak ekspozycji masy o większej gęstości przez masę o małej gęstości (w technice dwuczasowej)
• brak nici retrakcyjnej w wykonanym wycisku
• brak wystąpienia nadmiernego ucisku łyżki na tkanki miękkie
• odpowiedni dobór mas wyciskowych w technikach dwuwarstwowych
• prawidłowe zapłynięcie materiałów wyciskowych wokół zębów i tkanek miękkich
• możliwie dokładnie odwzorowane powierzchnie zębów i przyzębia
• ocena ciągłości linii poziomych wycisku (zwykle przy użyciu 10-krotnego powiększenia)
• całkowita polimeryzacja mas wyciskowych w jamie ustnej pacjenta
Przy wykonywaniu wycisku istotna jest precyzja, z jaką łyżka wyciskowa z materiałem zostanie założona na przygotowane uprzednio łuki zębowe, co zapobiega zamykaniu pęcherzyków powietrza wewnątrz wycisku i powstawaniu blaz. Badania dowodzą, że dopasowanie metody retrakcyjnej do wybranego materiału wyciskowego nie jest bez znaczenia.
Retrakcja metodą chemiczno-mechaniczą
Metoda chemiczno-mechaniczna z użyciem nici retrakcyjnych nasączonych chlorkiem glinu, siarczanem żelaza lub roztworem Monsella jest niewskazana do stosowania przy wyciskach wykonywanych siloksanem poliwinylu. Obecność wyżej wymienionych substancji nie wpływa wprawdzie istotnie na wielkość skurczu polimerycznego, jednak jakość odwzorowania szczegółów powierzchni zębów i tkanek miękkich wzrasta, badacze uważają, że kontakt siloksanu winylu z siarką zawartą w siarczanie żelaza oraz roztworze Monsella może hamować lub opóźniać proces jego polimeryzacji. Niepełny proces polimeryzacji bądź opóźniona polimeryzacja wyjaśnia powstawanie niedokładnych odwzorowań na powierzchniach wycisku pomimo wyjęcia wycisku w czasie przewidzianym przez producenta. Użycie nici impregnowanych epinefryną nie obniża jakości wycisku, powoduje dobre odsłonięcie rowka dziąsłowego, a tym samym lepszą penetrację mas wyciskowych do jego wnętrza i dokładność odwzorowania linii brzegowych.
Inną metodą retrakcji jest stosowanie różnego rodzaju past np. Expasyl na bazie tlenku glinu, wprowadzanych na 1-2 minuty do kieszonki dziąsłowej.
Lekarze wszystkich specjalności popełniają większe lub mniejsze błędy w sztuce – czasem wynika to z pośpiechu czy braku dbałości o procedury, a czasem następuje nieświadomie. Naruszając obowiązujące reguły leczenia lekarze są narażeni na poważne konsekwencje w postaci procesów sądowych oraz zasądzenia wysokich kwot odszkodowań. Coraz więcej pacjentów jest świadomych swoich praw i coraz częściej wysuwają oni roszczenia o odszkodowania za błędy popełnione w trakcie ich leczenia. Skargi te są mniej lub bardziej uzasadnione, jednak kosztują lekarza sporo czasu i stresu.
Za błąd w sztuce uważane jest naruszenie opartych na nauce i praktyce obowiązujących reguł postępowania zawodowego.
Błąd diagnostyczny – to nieprawidłowe postawienie diagnozy w wynikające z obiektywnie sprzecznego z obowiązującymi w medycynie zasadami postępowania lekarza. Przyczyny błędnej diagnozy mogą być różne, lekarz odpowiada za nie wyłącznie wtedy, gdy nie dochował przeprowadził czynności podjętych w celu postawienia właściwej diagnozy w sposób staranny – nie każde nieprawidłowe rozpoznanie jest podstawa do pociągnięcia lekarza do odpowiedzialności. Błędna diagnoza może być wynikiem niewystarczającej wiedzy na temat konkretnego schorzenia – np.wiedza o danej chorobie jest na etapie wstępnych badań lub najnowsza aparatura diagnostyczna nie jest dostępna, pominięcie badań koniecznych dla postawienia diagnozy, gdy warunki na nie pozwalają jest zawsze oceniane jako błąd.
Najczęstsze przyczyny błędu diagnostycznego:
1. pominięcie w ramach wywiadu lekarskiego istotnych pytań
2. niewykonanie odpowiednich badań
3. niewłaściwa ocena informacji wystarczających obiektywnie do postawienia właściwego rozpoznania
4. niezweryfikowanie wyników badań, o ile było to możliwe
Błąd rokowania o stanie zdrowia – możliwy jest brak wpływu na proces terapii, zarówno w razie podjęcia, jak i niepodjęcia leczenia. Jednak połączenie go z błędem diagnostycznym może doprowadzić do pojawienia się komplikacji i powstania poważnych uszczerbków na zdrowiu
Błąd terapeutyczny – niewłaściwe dobranie terapii do danego schorzenia, często jest wynikiem postawienia wadliwego rozpoznania.
Oprócz błędów diagnostycznych i terapeutycznych podstawą do roszczenia o odszkodowanie i / lub zadośćuczynienie są zaniedbania ze strony lekarzy odnośnie zalecanych procedur. Jeżeli stwierdzi się błąd w sztuce, to poszkodowany ma prawo dochodzić swoich praw; ma on prawo do ubiegania się o odszkodowanie z tytułu wydatków poniesionych w związku z zaistniałą szkodą oraz zadośćuczynienia. Odszkodowanie powinno wystarczać na pokrycie wszystkich wydatków w związku z wyrządzoną szkodą (uszkodzenie ciała , wywołanie rozstroju zdrowia), takie jak koszty leczenia , rehabilitacji, utraconego wynagrodzenia, wydatki na droższe jedzenie (konieczność przestrzegania specjalnej diety).Ponadto sąd może wymagać zadośćuczynienia finansowego za doznaną szkodę.
• §1. Roszczenie o naprawienie szkody wyrządzonej czynem niedozwolonym ulega przedawnieniu z upływem lat trzech od dnia, w którym poszkodowany dowiedział się o szkodzie i o osobie obowiązanej do jej naprawienia. Jednakże termin ten nie może być dłuższy niż dziesięć lat od dnia, w którym nastąpiło zdarzenie wywołujące szkodę
• § 2. Jeżeli szkoda wynikła ze zbrodni lub występku, roszczenie o naprawienie szkody ulega przedawnieniu z upływem lat dwudziestu od dnia popełnienia przestępstwa bez względu na to, kiedy poszkodowany dowiedział się o szkodzie i o osobie obowiązanej do jej naprawienia.
• § 3. W razie wyrządzenia szkody na osobie, przedawnienie nie może skończyć się wcześniej niż z upływem lat trzech od dnia, w którym poszkodowany dowiedział się o szkodzie i o osobie obowiązanej do jej naprawienia.(Kodeks Cywilny, art. 442). Roszczenie przedawnia się z upływem 10 lat od dnia w którym nastąpiło zdarzenie wywołujące szkodę.
Wyrok Sądu Okręgowego w Lublinie (sygn. II Ca 349/10)
Wyrok za ujawnienie informacji o stanie jamy ustnej pacjenta w korespondencji z rzecznikiem konsumenta oraz w trakcie rozprawy sądowej.
Pacjent, u którego wykonane zostało uzupełnienie protetyczne zgłosił reklamacje usługi, żądając wydania rachunków. Ze względu na przedłużanie się terminu wydania dokumentów przez lek. stomatolog poprosił on o pomoc miejscowego rzecznika praw konsumenta. Urzędnik wystąpił o udzielenie mu informacji; w odpowiedzi napisano „usługa została wykonana prawidłowo w odniesieniu do warunków panujących w jamie ustnej (braki w uzębieniu, zaniedbania higieniczne)”, co pacjent uznał za złamanie tajemnicy lekarskiej.Lekarka oświadczyła ponadto, że mężczyzna ten „jest osobą roszczeniową i żyje z pisania skarg”, co zostało uznane za naruszenie jego godności osobistej. Sąd Rejonowy w Lublinie oddalił roszczenie, ponieważ uznał, że ujawnienie tych informacjibyło wynikiem obowiązku udzielenia informacji zarówno rzecznikowi jak i sądowi. Sprawa trafiła do Sądu Okręgowego w Lublinie, który orzekł, że lek. Stomatolog naruszyła dobra osobiste pacjenta i zasądził 1000 złotych odszkodowania. Według opinii sądu lekarka miała obowiązek dowiedzieć się, jakich konkretnie informacji potrzebuje rzecznik konsumenta – nie żądał on informacji o leczeniu ani sposobie jego wykonania, poza tym stomatolog przysługiwało prawo do odmowy udzielenia informacji – przepisy prawne dotyczące tajemnicy lekarskiej. Ponadto sąd oświadczył, że pisemne wypowiedzi stomatologa, że leczony mężczyzna „żyje z pisania skarg” naruszają jego prywatność oraz są bezpodstawne.
Jak przyjąć pacjenta z Niemiec i poprawnie rozliczyć się z niemiecką Kasą Chorych?
Polskie gabinety stomatologiczne skutecznie przyciągają wielu pacjentów z zagranicy; największy odsetek pacjentów spoza kraju stanowią Niemcy. Niemieckie Kasy Chorych refundują osobom płacącym składki dużą część kosztów leczenia, także stomatologicznego. Wielu obywateli Niemiec leczy się u polskich dentystów, głównie ze względu na różnice w cenie usług w Polsce i w Niemczech. Niemcy chętni korzystają z szerokiej gamy usług protetycznych oferowanych w polskich gabinetach stomatologicznych – częściowa refundacja kosztów leczenia pozwala im na wybór wysokiej jakości protez i innych uzupełnień. Pacjenci zza zachodniej granicy najchętniej decydują się na porcelanowe uzupełnienia, zwykle są to protezy i mosty.
Podczas przyjmowaniu pacjentów obcojęzycznych bardzo korzystna jest znajomość języków obcych oraz posiadanie przetłumaczonego na język obcy kwestionariusza zdrowia pacjenta. Korzystając z kwestionariusza w języku obcym mamy pewność, że pacjent świadom jest zadawanych mu pytań, dotyczących jego stanu zdrowia. Jeżeli lekarz nie ma opanowanego w wystarczającym stopniu języka obcego, który umożliwia mu porozumiewanie się z pacjentem, to wizyta powinna odbywać się w obecności tłumacza. Wynajęcie tłumacza leży już w kwestii pacjenta. Możliwość porozumienia się z pacjentem jest konieczna, aby uniknąć nieporozumień, które nierzadko prowadzą do wnoszenia pozwów sądowych. Nie należy nigdy przyjmować pacjenta zagranicznego przed wypełnieniem i podpisaniem przez niego kwestionariusza zdrowia.
Pacjenci z Niemiec rozliczają się ze swoimi Kasami Chorych na podstawie formularza planu leczenia i jego kosztorysu (Heil- und Kostenplan). Formularz ten obejmuje przegląd jamy ustnej, propozycję planu leczenia, oraz szacunkowych kosztów związanych z leczeniem. Formularz ten jest stosowany głównie przy leczeniu protetycznym. Lekarz określa stan uzębienia pacjenta oraz procedury, które należy koniecznie wykonać przed przystąpieniem do wykonania pracy protetycznej. W odpowiednich polach formularza leczenia należy wstawić symbole określone w legendzie. We wzorze druku zawarte są pola odpowiadające poszczególnym zębom, wg klasyfikacji FDI. Np. należy wpisać K – dla zębów, na których będą wykonywane korony w rubryce TP, ponieważ litera K figuruje w opisie jako korona protetyczna, a rubryka TP służy do oznaczania planowanej terapii. Pozostałe oznaczenia opisują już obecne w jamie ustnej pacjenta i zaplanowane przez stomatologa wypełnienia i uzupełnienia. Bardzo ważna przy wpisywaniu jest wielkość liter – mówi ona o tym, czy leczenie zostało już wcześniej wykonane, czy dopiero zostało zaplanowane. Ze względu na warianty podobnych do siebie symboli korzystne jest czytelne wypełnianie pól druku. Tłumaczenie planu leczenia i kosztorysu można zamówić u tłumacza – formularz ten jest stosowany już od kilku lat i nie ulega zmianie, stanowi korzystną inwestycję, ponieważ każdego roku pojawia się w polskich gabinetach dentystycznych coraz więcej takich pacjentów, zwłaszcza w okresie letnim, kiedy więcej Niemców przyjeżdża spędzić u nas urlop.
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń