Wyniki dla: Podatność
Zgryz głęboki cechuje zwiększenie nagryzu pionowego zębów siecznych, ograniczające doprzednie ruchy żuchwy w trakcie żucia pokarmu. W przypadku wady obejmującej przedni odcinek szczęk rysy twarzy nie są wyraźnie zmienione. W rozległych zaburzeniach gnatycznych obserwuje się skrócenie szczękowego odcinka twarzy.
W protruzji dwuszczękowej dochodzi do wysunięcia obu warg z wygładzeniem fałdów nosowo-wargowych i zmiany w kącie ustawienia wychylonych zębów przednich górnych i dolnych.
Zgryz głęboki i protruzja dwuszczękowa – charakterystyka
Zgryz głęboki należy do pionowych zaburzeń szczękowo-zgryzowych, rozpatrywanych w stosunku do płaszczyzny poziomej. Wyróżnia się zgryzy głębokie (occlusio profunda):
- częściowe – nadzgryzy (supraocclusio)
- całkowite (totalis)
- rzekome (pseudoprofunda).
W przypadku zgryzu głębokiego częściowego obserwowany jest nadmierny pionowy wzrost przedniej części wyrostka zębodołowego szczęki. Wydłużeniu i przechyleniu ulegają zęby sieczne górne, które przykrywają dolne siekacze, niekiedy mogą nagryzać na dziąsło w przedsionku jamy ustnej. W cięższych postaciach wad wrodzonych tego rodzaju dochodzi do wydłużenia i przechylenia także dolnych siekaczy, które nagryzają śluzówkę części przedniej podniebienia. Skutkiem ograniczenia ruchów doprzednich może być powikłanie nadzgryzu tyłozgryzem lub zgryzem przewieszonym w zakresie pierwszych zębów przedtrzonowych. Żucie zostaje zredukowane do ruchów pionowych. W postaciach niepowikłanych rysy twarzy nie są zmienione, w przypadkach powikłanych tyłozgryzem może dojść do pogłębienia bruzdy wargowo-bródkowej i wywinięcia wargi dolnej. Nadzgryz jest przyczyną wczesnych i rozległych uszkodzeń przyzębia.
W przypadku zgryzu głębokiego całkowitego głęboki nagryz pionowy siekaczy współwystępuje z niskimi bocznymi wyrostkami zębodołowymi szczęki i części zębodołowej żuchwy. Zmniejszeniu ulegają kąt żuchwy i kąt podstaw szczęk, co powoduje skrócenie szczękowego odcinka twarzy; dochodzi do pogłębienia bruzdy wargowo-bródkowej i wyraźnego wywinięcia wargi dolnej. Pionowe ruchy żucia są przeważające. Postacie zaawansowane są często powikłane tyłozgryzem. Więcej
Periodontalna chirurgia plastyczna jest jednym z najistotniejszych elementów kompleksowego leczenia estetycznego. Tkanki przyzębia są rusztowaniem dla zębów – ich stan i wygląd w znacznym stopniu wpływają na wynik leczenia estetycznego. W zakres terapii periodontologicznej wchodzą zabiegi rekonstrukcyjne, korygujące kształt lub usuwające tkanki w okolicy zębowo-wyrostkowej. Celem postępowania z tkankami przyzębia może być pokrycie odsłoniętych korzeni, wydłużenie koron klinicznych, augmentacja wyrostka zębodołowego, rekonturowanie tkanek i in.
Pokrycie recesji dziąsłowych i wydłużanie koron klinicznych
Jednym z najczęściej zgłaszanych problemów periodontologicznych jest odsłonięcie korzeni zębów na skutek dowierzchołkowej migracji tkanek przyzębia – defekt estetyczny, który może wiązać się z wyższą podatnością na próchnicę korzenia i nadwrażliwością zębów.
Częstość występowania odsłonięcia korzenia w wyniku recesji dziąsła wzrasta z wiekiem; etiologia problemu ma charakter wieloczynnikowy. Zalecanym postępowaniem (po eliminacji czynników etiologicznych) jest pokrycie odsłoniętego korzenia przeszczepem z tkanki łącznej (wolnym albo uszypułowanym). W niektórych przypadkach, by poprawić uzyskane efekty estetyczne, przeprowadza się dodatkowo niewielką gingiwoplastykę.
Zabieg wydłużania koron klinicznych wykonywany jest w celu korekty położenia i kształtu dziąsła, co pozwala zoptymalizować wynik leczenia estetycznego i poprawić dostęp do tkanek twardych zęba lub retencję dla uzupełnień protetycznych.
Gingiwoplastyka dotyczy tylko dziąsła; podczas tzw. gingiwoosteoplastyki wykonuje się korekcję dziąsła i kształtu kości podpierającej.
Wśród wskazań do zabiegu gingiwoplastyki wymienia się:
- asymetryczny przebieg girlandy dziąsłowej,
- krótki wymiar pionowy koron zębów,
- korekcję uśmiechu dziąsłowego (nadmierna ekspozycja dziąsła),
- korekcję hiperplastycznego dziąsła na skutek reakcji systemowej na leki.
Gingiwoplastyka może być także leczeniem wstępnym poprawiającym retencje tkanek zęba (złamanie poddziąsłowe, próchnica).
W celu modyfikacji przebiegu dziąseł i profilaktyki recesji wykonać można plastykę wędzidełek warg i policzków: frenulektomię (wycięcie przerosłego wędzidełka) lub frenulotomię (przecięcie i przesunięcie wędzidełka). Niedobór dziąsła zrogowaciałego może być wskazaniem do przeszczepu błony śluzowej i poszerzenia dziąsła zębodołowego.
Próchnica wczesnego dzieciństwa (ECC) należy do najpowszechniejszych chorób przewlekłych u najmłodszych dzieci. W Polsce ponad 50% 3-latków ma ubytki próchnicowe i tylko niecałe 20% 5-latków jest wolne od próchnicy.[1]
Postępowanie stomatologiczne u najmłodszych pacjentów i, co najistotniejsze, utrzymanie efektów leczenia, bywa problematyczne. Praca z małym dzieckiem wiąże się m.in. z trudnościami natury technicznej i komunikacyjnej, które wymagają doświadczenia i gruntownego przygotowania – zarówno merytorycznego, jak i psychologicznego.
Próchnica wczesnego dzieciństwa – kryteria diagnostyczne
Według wytycznych ADA (American Dental Association) i AAPD (American Academy of Pediatric Dentistry), próchnicę wczesnego dzieciństwa (early childhood caries; ECC)[2] można rozpoznać u dziecka do 71. miesiąca życia, u którego stwierdza się przynajmniej jeden ząb mleczny z próchnicą lub co najmniej jeden ząb wypełniony/usunięty z powodu próchnicy. Natomiast ciężką postać ECC (severe early childhood caries; S-ECC) rozpoznaje się w przypadku każdej zmiany na powierzchniach gładkich zębów u dzieci przed 3. rokiem życia oraz w przypadku:
- zmian na minimum 4 powierzchniach u 3-latków
- zmian na minimum 5 powierzchniach u 4-latków
- mian na minimum 6 powierzchniach u 5-latków.
Rozwój próchnicy u najmłodszych pacjentów najczęściej związany jest z tzw. transmisją wertykalną paciorkowców próchnicotwórczych od rodziców, do której z reguły dochodzi między 19. a 31. miesiącem życia. Możliwa jest również transmisja horyzontalna od innych dzieci, np. w żłobku lub przedszkolu. Kolejny czynnik rozwoju choroby próchnicowej stanowi spożycie węglowodanów (rozkładających się do kwasów) których czas oddziaływania na tkanki zęba zależy od poziomu higieny jamy ustnej. Duży wpływ na rozwój ECC u małych dzieci wywiera także indywidualna podatność zębów na próchnicę. Więcej
Historia aparatów sprężynowych ma swój początek w 1949 r., kiedy – na zjeździe ortopedów szczękowych – zaprezentowano aparaty Bimlera. Ich budowa oparta jest na zgryzie konstrukcyjnym, a połączenie górnej i dolnej części za pomocą sprężystego drutu umożliwiło większy zakres ruchów żuchwy i wykorzystanie wszystkich mięśni.
Wśród zalet aparatów sprężynowych wymienia się przede wszystkim ich nieduże rozmiary (są mniejsze niż aktywatory) i sprężystość pobudzającą pracę mięśni. W założeniach miały wykorzystywać nie tylko siłę mięśni żucia, ale też mięśni warg i języka (pozwalać mówić, połykać itd.). Do wad zaliczyć należy pękanie drutów i podatność na odkształcenia, co może wymagać stosunkowo częstych napraw lub wymiany aparatu.
Aparaty Bimlera
Bimler wyróżnił trzy główne typy aparatów:
- A – przeznaczone do leczenia tyłozgryzów
- B – do leczenia zgryzów głębokich z zachowaniem I klasy trzonowcowej
- C – do leczenia przodozgryzów.
Podstawowa wersja typu A cechuje się najlżejszą konstrukcją. Elementy druciane są połączone z dwoma akrylowymi skrzydełkami podniebiennymi (obejmującymi kły i zęby boczne szczęki) i z akrylową pelotką ulokowaną przed dolnymi siekaczami. Skrzydełka akrylowe łączy druciany łuk wargowy, który opiera się na siekaczach górnych. Od strony podniebiennej ze skrzydełkami łączą się dwie sprężynki powrotne, które mogą hamować nacisk języka lub (w trakcie nagryzania na aparat) skracać siekacze górne i dolne. Druciany, dogięty łuk dolny biegnie w okolicy siekaczy dolnych, przechodzi na stronę języka między pierwszym a drugim przedtrzonowcem, dociera do kła dolnego, biegnie wzdłuż szyjek zębów bocznych, a przy pierwszych trzonowcach tworzy pętlę ku górze i wnika w skrzydełka podniebienne, łącząc górną i dolną część aparatu. Więcej
Seniorzy, czyli osoby po 60. roku życia, wskutek upływu czasu zmagają się z wieloma problemami zdrowotnymi, także tymi, które dotyczą jamy ustnej. Kserostomia, czyli suchość w jamie ustnej, jest jednym z najczęściej pojawiających się kłopotów zdrowotnych u osób starszych. Za najczęstszą jej przyczynę w tej grupie wiekowej uznaje się zażywanie leków.
Suchość w jamie ustnej wynika ze zmniejszonego lub zahamowanego wydzielania śliny, a także ze zmiany stopnia uwodnienia śliny. Poza lekami nieprawidłowości w wydzielaniu śliny mogą powodować również choroby ślinianek bądź uszkodzenia gruczołów ślinowych, powstałe na przykład w wyniku radioterapii. Więcej na temat kserostomii pisaliśmy w tym artykule.
Leki powodujące suchość w jamie ustnej
Z badań wynika, że leki potencjalnie kserogenne, czyli powodujące suchość w jamie ustnej, to głównie diuretyki, psychotropy, leki sercowo-naczyniowe, a także leki przeciwbólowe i przeciwhistaminowe. Ponieważ seniorzy zmagają się z wieloma chorobami wynikającymi z wieku, często też zażywają wiele różnych leków. Mówi się tutaj o zjawisku polifarmacji – kiedy chory zażywa 5-9 leków – i hiperpolifarmacji, gdy przyjmuje codziennie ponad 10 leków. Z badania, które zostało przeprowadzone przez naukowców z niemieckiego University Medicine Greifswald, wynika, że więcej leków, które potencjalnie mogą powodować suchość w jamie ustnej, zażywają mężczyźni niż kobiety. Panowie przyjmowali też więcej od kobiet leków na choroby sercowo-naczyniowe, z kolei kobiety częściej były narażone na powstanie suchości w jamie ustnej z powodu przyjmowania większej niż mężczyźni liczby leków wpływających na układ nerwowy. Więcej
Bezdech senny jest zaburzeniem oddychania w trakcie snu. Objawia się powtarzającymi się przerwami w oddychaniu, z których każda trwa dłużej niż 10 sekund. Najczęściej bezdechy trwają 10-20 sekund. Jeśli takich epizodów jest więcej niż 30 w ciągu 8-godzinnego snu, stawiana jest diagnoza bezdechu sennego. Bezdech senny jest często powiązany z chrapaniem; chrapanie natomiast częściej notowane jest u mężczyzn niż u kobiet.
Najczęściej przyczyną bezdechu sennego jest otyłość, a wśród czynników zlokalizowanych w jamie ustnej wymienia się: przerost migdałków podniebiennych, cofnięcie żuchwy, wąskie, wysoko wysklepione podniebienie twarde, język olbrzymi[1],[2].
Zarówno chrapanie, jak i obturacyjny bezdech senny mają daleko idące konsekwencje – zarówno dla zdrowia ogólnego, jak i zdrowia jamy ustnej.
Zdrowie jamy ustnej może ulegać pogorszeniu w wyniku bezdechu sennego bądź chrapania bezpośrednio lub pośrednio.
Pośredni wpływ bezdechu sennego na zdrowie jamy ustnej
- Zakłócenie naturalnego rytmu snu – obniża to jakość snu i wpływa negatywnie na wiele funkcji życiowych. W rezultacie – może narażać na większe ryzyko rozwoju chorób cywilizacyjnych, takich jak na przykład otyłość, demencja, choroba Alzheimera. Otyłość negatywnie wpływa na zdrowie jamy ustnej, ponieważ zwiększa ryzyko rozwoju cukrzycy typu drugiego. Zaburzenia funkcji poznawczych skutkują natomiast pogorszeniem sprawności w utrzymaniu higieny jamy ustnej na odpowiednim poziomie; chory może również notorycznie zapominać o szczotkowaniu zębów czy wyjmowaniu i oczyszczaniu protez stomatologicznych. Konsekwencją tego będą stany zapalne w jamie ustnej i próchnica zębów
- Niedotlenienie – wiąże się z pogorszeniem metabolizmu wewnątrzkomórkowego, a także zwiększa ryzyko wystąpienia stresu oksydacyjnego, co z kolei może podnosić ryzyko rozwoju nowotworów.
- Spadek odporności – może przełożyć się na większą podatność na zakażenia jamy ustnej wirusami, bakteriami, grzybami.
- Stres – wynikający z niedostatku snu może zwiększać ryzyko refluksu żołądkowo-przełykowego, którego skutkiem mogą być stany zapalne śluzówki jamy ustnej i demineralizacja i erozja szkliwa.
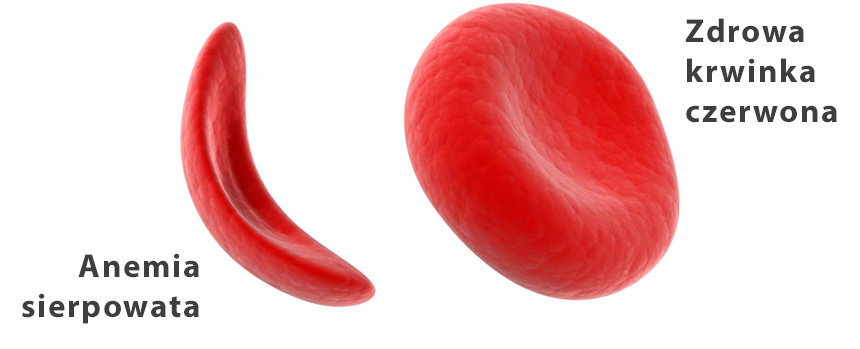
Anemia sierpowata jest obecnie najczęstsza chorobą dziedziczną w Anglii. Pojawia się tam z częstością 1 na 2000 urodzeń. Dentyści i pacjenci muszą uważać, ponieważ jest to choroba układowa, związana z epizodami zaostrzeń i postępującym uszkodzeniem narządów, która dotyka także jamę ustną.
Anemia sierpowata to jedno z najpowszechniej występujących na świecie ciężkich zaburzeń spowodowanych mutacją w jednym tylko genie, za to bardzo ważnym, bo kodującym prawidłową budowę hemoglobiny – najważniejszego białka zawartego w czerwonych krwinkach (erytrocytach). Choroba objawia się zmienionym kształtem erytrocytów – przyjmują one wygląd sierpa (półksiężyca, bumeranga), zamiast regularnych, lekko wklęsłych dysków. Naukowcy zaobserwowali, że obecnie jest to najszybciej rozwijające się zaburzenie genetyczne w Wielkiej Brytanii.
Odkrycie to powinno być interesujące dla samych pacjentów, jak i dentystów, ponieważ manifestacje niedokrwistości sierpowatej w jamie ustnej bywają różne – przeważnie niespecyficzne, które nieraz trudno przypisać tej konkretnej chorobie.
Objawy anemii sierpowatej w jamie ustnej i ich implikacje
O istnieniu niedokrwistości sierpowatej mogą świadczyć następujące symptomy w jamie ustnej: Więcej
Jeśli tak samo, jak nasi rodzice czy dziadkowie, borykamy się z problemami stomatologicznymi, często upatrujemy ich przyczyny w genach. Jednak czy faktycznie istnieje coś takiego jak gen „złych zębów”? Dowiedzmy się, czy próchnica albo słabsze szkliwo może być dziedziczone.
Próchnica – czy jest dziedziczna?
Z całą pewnością jest zaraźliwa. To tłumaczyłoby przypadki, w których cierpi na nią cała rodzina. Wystarczy bowiem zwykłe oblizanie smoczka lub picie z jednej butelki, aby chorobotwórcze bakterie przeszły z jednego członka rodziny na drugiego.
Brak powiązania pomiędzy genami a próchnicą potwierdzają badania zaraportowane przez Instytut J. Craiga Ventera. Polegały ona na przeanalizowaniu składu mikroflory w jamie ustnej 485 australijskich par bliźniąt. Co prawda, z badań wynikło, że wiele bakterii zasiedlających jamę ustną jest dziedziczonych, ale nie możemy zaliczyć do nich bakterii powodujących próchnicę. Próchnicotwórcze drobnoustroje pojawiały się w większych ilościach u tych bliźniąt, u których dieta obfitowała w duże ilości cukru. Co ciekawe, inne badania wykazały, że skłonności do częstego sięgania po słodycze również warunkowane są genami. Istotne są zbadane już przez naukowców geny odpowiadające za szybką utratę zębów, geny szkliwa, geny próchnicy.
Nowe światło na rozważaną zależność pomiędzy próchnicą a genami rzuciły badania dotyczące genu VDR. Dowiodły one, że gen VDR koduje receptor witaminy D. Z uwagi na to, że witamina ta odpowiada za wchłanianie wapnia oraz fosforanów, niezbędnych do prawidłowego stanu kości i zębów, warunkowana genem nieprawidłowość może zwiększać podatność zębów na próchnic Więcej
Mówi się, że owoce to samo zdrowie. Czy oby na pewno? Stomatolodzy wskazują, że kwasy zawarte w owocach mogą prowadzić do nadwrażliwości zębów, a nawet do kwasowej erozji szkliwa. Poznajmy jakie owoce najbardziej zagrażają zdrowiu naszych zębów oraz jakich zasad się trzymać, aby ograniczyć ich szkodliwość.
Dlaczego owoce szkodzą zębom?
Wszystko przez obecne w owocach kwasy. Znacząco obniżają one poziom pH w jamie ustnej. Następstwem tego jest demineralizacja i erozja szkliwa, a te z kolei prowadzą do nadwrażliwości zębów oraz do ich zwiększonej podatności na działanie bakterii. Warto mieć świadomość, że owoce oddziałują na nasze zęby nie tylko w momencie ich spożywania. Obniżony poziom pH utrzymuje się bowiem jeszcze przez około pół godziny po zjedzeniu.
Owoce najbardziej bogate w kwasy to cytrusy. Zanim więc następnym razem sięgniemy po cytrynę, pomarańcz, grejpfruta, limonkę, ale także wiśnie, czereśnie, śliwki, maliny czy porzeczki, pamiętajmy o kilku ważnych zasadach. Więcej
Leczenie ortodontyczne obarczone jest stosunkowo małym ryzykiem powikłań; najczęściej obserwowane są łagodne zmiany ograniczone do jamy ustnej i jej okolic. Ryzyko można minimalizować m.in. przez prawidłowe postępowanie przed i w trakcie leczenia. Leczenie poprzedza wnikliwe badanie, wywiad lekarski i szczegółowy instruktaż użytkowania aparatu oraz zasad higieny jamy ustnej i aparatu. Nie wolno zapominać, że prawidłowy przebieg terapii i jej wyniki zależą od ścisłego przestrzegania zaleceń lekarskich, regularnych wizyt kontrolnych, a także – gdy to konieczne – wizyt dodatkowych (w przypadku uszkodzenia aparatu, podrażnień/zmian na błonie śluzowej jamy ustnej itp.).
O ryzyku ewentualnych powikłań każdy pacjent informowany jest przed rozpoczęciem leczenia ortodontycznego (pacjent powinien wyrazić na nie zgodę po zapoznaniu się z planem terapeutycznym).
Odwapnienia zębów i urazy błony śluzowej
Do miejscowych powikłań leczenia ortodontycznego należą odwapnienia i próchnica zębów. Komplikacje dotyczące tkanek zębów najczęściej są następstwem nieprawidłowej techniki szczotkowania zębów, niewystarczającej częstotliwości zabiegów higienicznych, stosowania diety próchnicotwórczej i/lub podatności osobniczej.
Elementy aparatów ortodontycznych mogą przyczyniać się do dyskomfortu, podrażnień i urazów błony śluzowej jamy ustnej; czasem dochodzi do owrzodzeń śluzówki warg i policzków. Ryzyko powikłań tego rodzaju redukowane jest przez dokładne zagięcie elementów drucianych aparatów oraz stosowanie specjalnych wosków ochronnych lub silikonu ortodontycznego do oklejania zamków, okolic pierścieni i innych części aparatu podrażniających tkanki.
Każdy przypadek zagłębiania elementów aparatu w tkanki miękkie powinien być niezwłocznie zgłaszany ortodoncie. Więcej
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń