Wyniki dla: zanik kości
Zmiany postępowe w tkankach okołowierzchołkowych dotyczą grupy zjawisk związanych z rozplemem komórek i tworzeniem nowych struktur podstawowych. Cechą morfologiczną zmian wstecznych natomiast jest zanik (resorpcja), zwyrodnienie, czasem martwica.
Zmiany wsteczne i postępowe w tkankach okołowierzchołkowych mogą występować w ozębnej, cemencie korzeniowym i kości wyrostka zębodołowego.
Zmiany postępowe w tkankach okołowierzchołkowych
Jedną ze zmian postępowych zachodzących w tkankach okołowierzchołkowych jest obwódka osteosklerotyczna – rodzaj obronnej reakcji kości, jaką obserwuje się w ziarniniakach (z ziarniny dojrzałej lub starej) i torbielach korzeniowych. W obrazie radiologicznym obwódka osteosklerotyczna jest wąską (owalną lub okrągłą) strefą zaciemnienia wokół dobrze ograniczonego ogniska przejaśnienia w kości.
W przewlekłych zapaleniach tkanek okołowierzchołkowych może występować osteoskleroza kości okolicy wierzchołka korzenia zęba bez żywej miazgi (condensing apical periodontitis).
Nie udało się w pełni wyjaśnić przyczyny powstawania takich zmian w kości. Przypuszcza się, że do zagęszczenia i pogrubienia beleczek kostnych może dochodzić w powodu drażnienia tkanek okołowierzchołkowych słabymi bodźcami chorobotwórczymi oraz stosunkowo wysokiej miejscowej odporności kości.
Wśród zmian postępowych w tkankach okołowierzchołkowych wymienia się również nawarstwianie cementu korzeniowego (hypercementosis seu appositio cementi pathologica). U ich podstaw leżą zwykle przewlekłe zapalenia tkanek okołowierzchołkowych, które mogą przebiegać z ograniczonym rozrostem cementu korzeniowego i powstaniem kolbowatych zgrubień na wierzchołkach korzeni zębów. Zmiany mogą dotyczyć też żywych zębów przeciążonych w zgryzie (np. z powodu niedopasowanych aparatów ortodontycznych, zbyt wysokich wypełnień i in.). Z reguły patologiczny rozrost cementu korzeniowego nie daje objawów bólowych; w niektórych przypadkach mogą pojawiać się bóle neurologiczne spowodowane uciskiem włókien czuciowych ozębnej przez zgrubienia cementu. Więcej
Z pojęciem implantów zębowych zetknął się chyba każdy z nas. Mało kto wie jednak o istnieniu tzw. miniimplantów. Ich zastosowanie wciąż jest niewielkie, ale wszystko wskazuje na to, że w najbliższych latach będzie rosło. Poznajmy zatem specyfikę i zalety miniimplantów zębowych.
Miniimplanty – kiedy są stosowane?
Miniimplanty lub mikroimplanty to zminiaturyzowana podobizna tradycyjnych implantów zębowych. W porównaniu z nimi, mają mniej więcej o połowę mniejszą średnicę. Wynosi ona od 1,8 do 2,5 milimetrów. Istotna różnica dotyczy także ich budowy. Podczas, gdy tradycyjny implant to śruba, uzupełniana o część protetyczną, miniimplanty są jednoczęściowe.
Już w pierwszych 6 tygodniach po wyrwaniu zęba może zaniknąć nawet 60% tkanki kostnej. W związku z tym, pacjenci, u których ekstrakcja zęba została wykonana już jakiś czas temu, zwykle mają „niewystarczającą ilość” kości szczęki lub żuchwy, która potrzebna jest do zapewnienia implantowi stabilizacji. Przed założeniem tradycyjnego implantu, stomatolog musi więc podjąć się odbudowy wspomnianej tkanki, co fachowo określane jest jako augmentacja kości. Niestety, jest to kosztowny i długotrwały proces.
Zdaniem specjalistów, w takich sytuacjach można zrezygnować z odbudowy kości i zastosować miniimplanty. Nie tylko uważa się, że są one w stanie spełnić swoją rolę równie dobrze, jak tradycyjne implanty, ale dostrzega się również ich dodatkowe zalety. Więcej
AIDS (acquired immunodeficiency syndrome), czyli zespół nabytego niedoboru odporności, jest chorobą wywołaną przez retrowirus HIV (human immunodeficiency virus) – ludzki wirus niedoboru odporności. Pacjenci z HIV/AIDS są szczególnie narażeni na choroby jamy ustnej.
Manifestacja AIDS w jamie ustnej może być różnorodna; najczęściej występują kandydozy, leukoplakia włochata, mięsak Kaposiego i zakażenia przyzębia. Zmiany w ich przebiegu mogą stanowić pierwsze objawy zakażenia HIV i jego progresji. Według dostępnych danych, objawy ustno-twarzowe związane z HIV/AIDS występują w 30–80% przypadków.[1]
Objawy w jamie ustnej związane z HIV/AIDS
Do objawów silnie związanych z wirusem HIV zalicza się:
- kandydozę jamy ustnej (rumieniową i rzekomobłoniastą)
- leukoplakię włochatą
- mięsak Kaposiego
- powiększenie węzłów chłonnych (lymphadenopatia); chłoniak nieziarniczy (non-Hodkin lymphoma; NHL)
- choroby przyzębia; wrzodziejące zapalenie dziąseł i przyzębia.
Wśród objawów rzadziej związanych z zakażeniem wirusem HIV wymienia się:
- zakażenia związane z Mycobacterium avium-intracellulare lub Mycobacterium tuberculosis
- ciemne przebarwienia błony śluzowej jamy ustnej
- wrzodziejące zapalenie błony śluzowej jamy ustnej
- niecharakterystyczne owrzodzenia w jamie ustnej
Objawy w jamie ustnej obserwowane są nie tylko u pacjentów chorych na AIDS – mogą również poprzedzać ogólne objawy kliniczne choroby u zakażonych wirusem HIV. Więcej
W ostatnich latach obserwuje się znaczny wzrost zakażeń grzybiczych jamy ustnej, głównie kandydoz (candidosis oris). Najczęstszym czynnikiem etiologicznym takich infekcji są grzyby z rodziny drożdżopodobnych (Cryptococcaceae) z rodzaju Candida (kandydoza). Uważa się, że bytują one w zdrowej jamie ustnej na zasadzie komensalizmu i stanowią składnik mikroflory fizjologicznej.
Grzybice jamy ustnej są poważnym problemem stomatologicznym, szczególnie u pacjentów w wieku senioralnym. O ich rozwoju decyduje odporność organizmu, wiek, dieta i warunki socjalne. Rośnie także liczba infekcji grzybiczych błon śluzowych nosa i zatok przynosowych, w których głównym czynnikiem patogennym jest Aspergillus fumigatus (grzyb z rodziny pleśniowych).
Grzybica błony śluzowej jamy ustnej – przyczyny
Powodowana głównie przez Candida albicans (C. albicans) kandydoza jamy ustnej należy do najczęstszych infekcji grzybiczych błony śluzowej jamy ustnej. Do szczepów patogennych należą też C. glabrata, C. guillermondii, C. krusei, C. parapsilosis, C. pseudotropicalis, C. stellatoidea, C. tropicali. Uważa się je za stały element fizjologicznej mikroflory jamy ustnej, jednak w pewnych warunkach mogą stać się patogenne i wywołać zmiany chorobowe.
Wśród czynników predysponujących do grzybicy wymienia się:
- czynniki ogólne:
- wtórne i pierwotne niedobory odporności
- zaburzenia metaboliczne z niedoborem żelaza, kwasu foliowego, witamin (głównie z grupy B)
- choroby układu endokrynnego (w tym niewyrównana cukrzyca)
- schorzenia układu krwiotwórczego i chłonnego
- choroby autoimmunologiczne
- promienioterapia
- długotrwałe stosowanie leków ogólnych: antybiotyków, kortykosteroidów, cytostatyków
- leczenie immunosupresyjne
- czynniki miejscowe:
- niedostateczna higiena jamy ustnej
- przewlekle bakteryjne zapalenia błony śluzowej jamy ustnej
- mikro- i makrourazy, protezy i in.
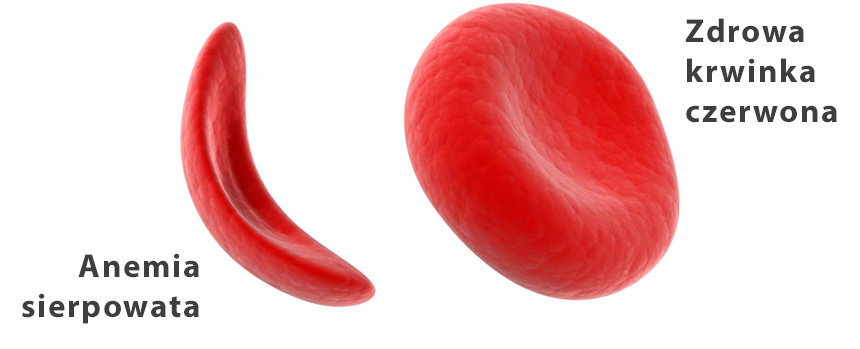
Anemia sierpowata jest obecnie najczęstsza chorobą dziedziczną w Anglii. Pojawia się tam z częstością 1 na 2000 urodzeń. Dentyści i pacjenci muszą uważać, ponieważ jest to choroba układowa, związana z epizodami zaostrzeń i postępującym uszkodzeniem narządów, która dotyka także jamę ustną.
Anemia sierpowata to jedno z najpowszechniej występujących na świecie ciężkich zaburzeń spowodowanych mutacją w jednym tylko genie, za to bardzo ważnym, bo kodującym prawidłową budowę hemoglobiny – najważniejszego białka zawartego w czerwonych krwinkach (erytrocytach). Choroba objawia się zmienionym kształtem erytrocytów – przyjmują one wygląd sierpa (półksiężyca, bumeranga), zamiast regularnych, lekko wklęsłych dysków. Naukowcy zaobserwowali, że obecnie jest to najszybciej rozwijające się zaburzenie genetyczne w Wielkiej Brytanii.
Odkrycie to powinno być interesujące dla samych pacjentów, jak i dentystów, ponieważ manifestacje niedokrwistości sierpowatej w jamie ustnej bywają różne – przeważnie niespecyficzne, które nieraz trudno przypisać tej konkretnej chorobie.
Objawy anemii sierpowatej w jamie ustnej i ich implikacje
O istnieniu niedokrwistości sierpowatej mogą świadczyć następujące symptomy w jamie ustnej: Więcej
Podstawowy problem gerostomatologii stanowią stomatologiczne potrzeby profilaktyczne, lecznicze i rehabilitacyjne osób starszych. Wiek podeszły wiąże się z wielochorobowością (której odzwierciedleniem jest stan jamy ustnej) i obniżeniem sprawności ruchowej, wpływającej na pogorszenie poziomu higieny jamy ustnej oraz zwiększenie szybkiego rozwoju choroby próchnicowej i chorób przyzębia.
Za początek starości umownie przyjmuje się wiek 60 – 65 lat. Wg WHO wczesna starość trwa od 60. do 75. r. ż., po tym okresie następuje starość późna (od 75. do 90. r. ż.), a osoby po 90. r. wchodzą w wiek sędziwy (uznaje się je za „długowieczne”).
Próchnica – problem powszechny u seniorów
Próchnica pozostaje głównym problemem stomatologicznym w podeszłym wieku: z jednej strony rośnie liczba pacjentów zachowujących własne zęby do późnej starości, z drugiej – postępują (związane z wiekiem) zmiany w tkankach, dochodzi do odsłonięcia powierzchni korzenia w wyniku recesji dziąseł, zwiększa się częstość występowania kserostomii (suchości jamy ustnej), która jest efektem ubocznym stosowanej farmakoterapii lub objawem chorób ogólnoustrojowych.
U osób starszych częściej występuje próchnica przewlekła, bez objawów subiektywnych (proces próchnicowy ma niebolesny przebieg). U wielu seniorów stwierdza się próchnicę okrężną, umiejscowioną zwykle na przedsionkowej części szyjki zęba, towarzyszącą starczemu zanikowi przyzębia. Jej ryzyko zwiększa oczywiście nieodpowiedni poziom higieny jamy ustnej, a także obecność uzupełnień protetycznych. Więcej
Wiadomo, że pacjenci z zaburzeniami psychicznymi są narażeni na działanie większej liczby czynników, które mogą powodować choroby jamy ustnej. Korelacja to jest wyraźna – dlatego schorzenia jamy ustnej określane są jako choroby współistniejące przy zaburzeniach psychicznych. Związek ten jest na tyle silny, że kiedy te drugie znacznie łagodnieją, choroby jamy ustnej również mogą zanikać.
Leczenie zaburzeń psychicznych – pakiet korzyści
Większe ryzyko rozwoju chorób jamy ustnej przy zaburzeniach psychicznych wynika z kilku czynników. Głównie jest to skutek uboczny przyjmowanych leków, ale wpływ mają też: niedostateczna samoopieka bądź całkowity jej brak, trudności w dostępie do świadczeń zdrowotnych, negatywne nastawienie chorych do pracowników służby zdrowia a także brak współpracy pacjentów w zakresie leczenia stomatologicznego.
W chwili obecnej choroby psychiczne mnożą się jak grzyby pod deszczu, a to za sprawą panującej pandemii – alarmują psychiatrzy oraz psycholodzy. Efekty złej kondycji psychicznej mogą być długofalowe, nawet po ustaniu pandemii. A jej skala nasilenia porównywalna jest przez specjalistą np. z traumą po przeżyciu II wojny światowej.
 Ryc. 1. Zdalne nauczanie utrudnia kontakt z rówieśnikami
Ryc. 1. Zdalne nauczanie utrudnia kontakt z rówieśnikami
Najczęstsze zaburzenia psychiczne, jakie notuje się w populacji ogólnej to depresja, zaburzenia lękowe, schizofrenia choroba afektywna dwubiegunowa i demencja – u osób z tymi schorzeniami najczęściej notuje się próchnicę zębów i choroby przyzębia. Więcej
Najnowsze badanie przeglądowe na temat fibryny bogatopłytkowej (PRF) zastosowanej po ekstrakcji zęba udowadnia, że aplikacja tego produktu krwiopochodnego przynosi wiele korzyści pacjentowi. Poprawia gojenie się tkanek miękkich, zmniejsza ból po usunięciu zęba, krwawienie po ekstrakcji i zapalenie kości w zębodołach poekstrakcyjnych. Co z wpływem PRF na kości w zębodole?
Tego naukowcy jeszcze dokładnie nie wiedzą, ponieważ przegląd 13 badań dotyczących zastosowania fibryny bogatopłytkowej, nie dostarczył jednoznacznych wskazań, że PRF sprzyja regeneracji po ekstrakcji kości w zębodole – choć poszlaki są. Niemniej, korzyści innych – wymienionych wyżej – jest tak wiele, że fibryna bogatopłytkowa choćby tylko dzięki temu jest bardzo dobrym materiałem wspomagającym gojenie zębodołu po usunięciu zęba.
Dlaczego fibryna bogatopłytkowa PRF po ekstrakcji zęba?
Stomatolodzy zaczęli stosować fibrynę bogatopłytkową (PRF). ponieważ jest rezerwuarem wolno uwalnianych do otoczenia płytek krwi, dzięki którym możliwe jest powstanie skrzepu w zębodole, a także komórek odpornościowych biorących udział w reakcjach immunologicznych, które zabezpieczają ranę poekstrakcyjną przed zakażeniem i pełnią role kontrolną dla powstającego po usunięciu zęba stanu zapalnego. Ponieważ składniki zawarte w PRF uwalniają się wolno i stopniowo, w zębodole mogą lepiej zachodzić procesy gojenia i regeneracji tkanek miękkich.
Nie do przecenienia jest też fakt, że PRF jest preparatem autologicznym, czyli pozyskanym z krwi pacjenta będącego jednocześnie biorcą fibryny. Minimalizowane jest dzięki temu ryzyko odrzucenia immunologicznego oraz alergii.
Więcej na temat fibryny bogatopłytkowej PRF i jej zastosowania w stomatologii przeczytacie tutaj. Więcej
Ból po usunięciu zęba – ile może trwać? Ból, który pojawia się bezpośrednio po ekstrakcji zęba i krótko po niej, jest zjawiskiem naturalnym. Kiedy trwa dłużej, niesie informację o możliwości rozwoju powikłań po usunięciu zęba.
Ponieważ odczuwanie bólu jest sprawą indywidualną, sformułowania „krótko”, jak i „dłużej” odnoszą się do przeciętnej długości trwania bólu po usunięciu zęba. Przeciętna ta wynosi natomiast 2-5 dni dla bólu, który występuje bezpośrednio po ekstrakcji.
Ile trwa ból po usunięciu zęba?
Przyjmuje się, że rana po usunięciu zęba goi się przeciętnie ok. 6-8 tygodni – to czas, kiedy dziąsło całkowicie zarasta zębodół. Jednak gojenie się kości przyzębia naruszonych zabiegiem usunięcia zęba może trwać nawet do 6 miesięcy.
Prawidłowo po usunięciu zęba rana najpierw pokrywa się biało-szarym nalotem – to skrzep, który chroni zębodół przed wpływem czynników środowiskowych i ułatwia proces gojenia się rany. Z prawidłowo gojącej się rany przez kilka dni po usunięciu zęba może wydostawać się wydzielina, ale nie powinna mieć ona charakteru ropnego. Dziąsło natomiast może się lekko zapadać – wskutek obkurczania się i ustępowania miejscowego obrzęku. Po ok. tygodniu od wyrwania zęba rana powinna być już zamknięta, a poekstrakcyjne dolegliwości bólowe powinny zanikać.
Zazwyczaj ból utrzymuje się dłużej po usunięciu:
- zębów mądrości – co wynika z lokalizacji ósemek i trudności z dostępem do pola zabiegowego;
- zębów, w których toczył się intensywny proces zapalny lub zębów, z których stan zapalny rozprzestrzenił się na rejon dziąseł i przyzębia;
- zębów z korzeniami ułożonymi nietypowo lub ukruszonymi podczas zabiegu – ból sprawia wtedy pozostający w przyzębiu nieusunięty fragment korzenia;
- zębów u osób chorujących na cukrzycę lub poddanych leczeniu doustnemu albo dożylnemu bifosfonianami – gdyż zarówno cukrzyca, jak i bifosfoniany upośledzają procesy gojenia się ran.
Ból mogą też powodować ostre fragmenty brzegu kości przyzębia powstałe w wyniku usunięcia zęba lub bywa on odczuwany w miejscu wkłucia znieczulenia. W każdym przypadku tego typu dolegliwości należy zgłosić dentyście.
Kiedy ból po usunięciu zęba powinien niepokoić?
- Ból, który pojawia się bezpośrednio po usunięciu zęba – jest naturalną odpowiedzią tkanek organizmu na ingerencję medyczną i nie powinien być powodem do niepokoju, jeśli trwa do kilku dni po zabiegu. Jego źródłem może być nie tylko rana po usuniętym zębie, ale również tkanki dotknięte obrzękiem, który najczęściej pojawia się krótko po zabiegu. Jeśli opuchlizna jest silna lub intensywnie się powiększa, w tkankach może pojawić się nieprzyjemne, bolesne napięcie.
- Ból pojawiający się po kilku dniach od ekstrakcji – jeśli bezpośrednio po zabiegu ból nie wystąpił lub był niewielki, natomiast staje się wyczuwalny po kilku dniach albo nasila się zamiast zanikać, a do tego pojawia się też lub nasila opuchlizna, objawy te powinny zaniepokoić. Mogą one wskazywać na powikłania poekstrakcyjne. Podobnie niepokojące jest pojawienie się bólu w miejscu po usuniętym zębie jakiś czas po zabiegu, kiedy rana jest już wygojona, a dolegliwości związane z zabiegiem już dawno zanikły.
Ważne: należy niezwłocznie zgłosić się do dentysty jeśli po ekstrakcji zęba:
- oprócz narastającego bólu czy opuchlizny albo poza nimi pojawił się szczękościsk lub inne dolegliwości ze strony stawów skroniowo-żuchwowych;
- z rany sączy się ropa;
- dziąsło nie zarasta rany w ciągu 2 tygodni (po ekstrakcji ósemek przez miesiąc).
Zakażenia okołowszczepowe to poważne zagrożenia dla implantów stomatologicznych.
Zakażenia okołowszczepowe dotyczą tkanek miękkich i/lub twardych, które znajdują się w bezpośrednim sąsiedztwie implantu. Powodowane są przez bakterie, które przyczepiają się do powierzchni implantu, tworzą biofilm, uwalniają toksyczne produkty metabolizmu i powodują destrukcję tkanek sąsiadujących ze wszczepem. W efekcie naruszona zostaje lub zniszczona podpora dla części implantu osadzonej w kości, a osteointegracja (zespolenie wszczepu z kością) ulega osłabieniu lub miejscowo zanika. Wskutek tego implant traci stabilność i z czasem może dojść do jego utraty – niezależnie od tego, jak jest doskonały i nowoczesny.
Choć w biofilmie powodującym zakażenie okołowszczepowe stwierdzono bakterie, które są typowe dla zapalenia dziąseł i przyzębia (w tym Porphyromonas gingivalis – wróg nr 1 zdrowia przyzębia ), to wykryto również szczepy nie należące do mikroflory powodującej zapalenia przyzębia. Podejrzewa się, że w zakażeniach okołowszczepowych główną rolę w generowaniu zmian chorobowych odgrywa gronkowiec złocisty.
Klasyfikacja zakażeń okołowszczepowych
- Mucositis (zakażenie nazywane też peri-implant mucositis) to stan zapalny tkanek miękkich, które otaczają wszczep. Charakteryzuje się zaczerwienieniem i obrzękiem dziąseł, a także krwawieniem podczas badania zgłębnikiem. To stan odwracalny. Może być wstępem do właściwego periimplantitis.
- Periimplantitis to proces nieodwracalny i postępujący. Dotyczy zarówno tkanek miękkich, jak i twardych, które otaczają implant. Dochodzi tutaj już do zniszczenia (resorpcji) kości; osteointegracja jest słabsza lub zanika, kieszonki dziąsłowe ulegają pogłębieniu, występują krwawienia oraz ropienie tkanek.
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń