Wyniki dla: leczenie biologiczne zęba
CBCT, DVT, TK, MRI, PET w stomatologii
Aby stomatolog mógł prawidłowo zdiagnozować problem i zaplanować leczenie, konieczne jest przeprowadzenie dokładnej diagnostyki. Jest to konieczne, gdyż obszar twarzoczaszki zabudowany jest wieloma strukturami utworzonymi z tkanek miękkich, chrzęstnych i kostnych, i połączeniami między nimi. Diagnostyka oparta o zdjęcie RTG nie dostarcza lekarzowi czytelnego obrazu obszaru, w którym ma być prowadzone leczenie, gdyż na płaskiej kliszy 2D obrazy struktur tworzących skomplikowany układ narządów i tkanek budujących układ stomatognatyczny mogą na siebie zachodzić, pokrywać się, zacieniać, a niektóre elementy mogą nie być widoczne.
Z pomocą przychodzi tutaj cyfrowa technologia w skojarzeniu z promieniowaniem jonizującym (tomografia – w skrócie TK) lub magnetycznym (rezonans magnetyczny – w skrócie MRI).
Powstające dzięki cyfrowej diagnostyce obrazy 3D dostarczają precyzyjnych informacji o wielkości i ułożeniu poszczególnych elementów układu stomatognatycznego oraz struktur z nimi powiązanych. Ale to nie wszystko. Stomatolog może bowiem dzięki cyfrowym obrazom ocenić aktualny stan tkanek i narządów, monitorować w czasie rzeczywistym przebieg zabiegu lub oceniać zmiany, jakie zachodzą w tkankach. Cyfrowe technologie dają więc spore możliwości diagnostyczne.
Ważny jest trafny dobór odpowiedniej techniki obrazowania do konkretnej sytuacji lub problemu przy jak najbardziej bezpiecznej dawce dla pacjenta. Więcej
Kanały korzeniowe i korzenie zębowe – kompendium wiedzy
Korzeń zębowy i kanał zębowy nie są pojęciami tożsamymi. Przygotowaliśmy treściwe kompendium wiedzy na temat tych elementów budowy zębów. Dzięki temu opracowaniu stanie się jasne, dlaczego Kowalski płaci za leczenie kanałowe mniej niż Iksiński, choć terapii endodontycznej u każdego z nich poddawany jest ząb o tym samym numerze w systemie oznaczania uzębienia u człowieka.
Anatomia zęba jest skomplikowana. To dlatego właśnie koszt leczenia endodontycznego dotyczący tego samego typu zęba u dwóch osób może być różny – gdyż liczba korzeni i kanałów korzeniowych dla danego typu zęba nie jest stała, przebieg kanałów korzeniowych oraz ich długości nie są identyczne, a ponadto na przebieg leczenia mogą mieć wpływ nieprawidłowości w budowie, liczbie czy uformowaniu korzenia zębowego lub kanału korzeniowego.
Ząb zbudowany jest z trzech głównych elementów: korony, która wystaje ponad dziąsło, korzenia zagłębionego w przyzębiu i szyjki łączącej koronę z korzeniem. We wnętrzu korzenia zlokalizowany jest kanał korzenia zęba (kanał korzeniowy) – w zależności od typu zęba jeden lub więcej. Z kolei wnętrze kanału korzeniowego wypełnione jest miazgą.
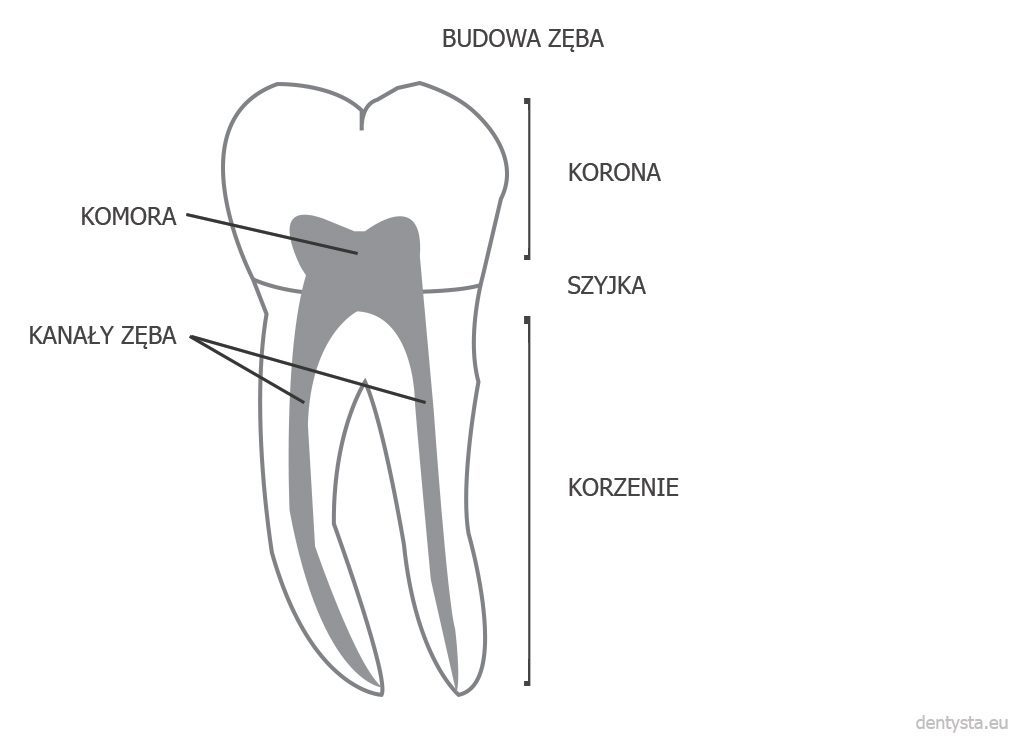
Liczba korzeni zębowych jest charakterystyczna dla danego typu zęba, ale liczba kanałów zębowych jest już uznawana za cechę osobniczą i zależną od konkretnego zęba w szczęce lub w żuchwie. Przykładowo: pierwszy trzonowiec w szczęce Kowalskiego może mieć 4 kanały główne (co jest najbardziej typową sytuacją dla tego typu zęba), natomiast u jego sąsiada Iksińskiego w tym samym zębie (też w szczęce) będzie aż 5 kanałów (co akurat w przypadku trzonowców pierwszych szczęki jest rzadkością, ale się zdarza). Z kolei Nowak będzie miał jedynie 3 kanały główne w trzonowcu, ale liczba kanałów bocznych będzie spora, a delta korzeniowa – rozbudowana i skomplikowana. U każdej z wymienionych osób kanały korzeniowe w zębie będą miały inny przebieg i zakrzywienie.
Przyjrzyjmy się czynnikom dotyczącym korzeni i kanałów zębowych, które mają wpływ na przebieg i koszt leczenia kanałowego.
Korzenie, kanały zębowe, delta zębowa – definicje
Korzeń to część zęba zakończona w szczytowej części otworem wierzchołkowym, która tkwi w zębodole i jest zagłębiona w tkankach przyzębia, a z wystającą ponad dziąsło koroną łączy się poprzez szyjkę zęba. Korzeń pokryty jest cementem korzeniowym, do którego wnikają włókna ozębnej, która utrzymuje korzeń (a przez to i ząb) w zębodole. Ozębna jest tkanką wchodzącą w skład aparatu zawieszeniowego zęba (parodontu).
Kanał korzeniowy jest elementem strukturalnym w korzeniu zęba, poprzez który pomiędzy jamą zęba znajdującą się w jego koronie a otworem wierzchołkowym korzenia biegną włókna nerwowe, naczynia krwionośne i limfatyczne tworzące miazgę zębową.
Kanały mogą mieć wspólne lub osobne ujścia w korzeniu zębowym. Wyróżnia się:
- kanały główne;
- kanały boczne, które odchodzą od kanałów głównych;
- kanały dodatkowe;
- pseudokanały – kanały, które po oddzieleniu się od kanału głównego biegną jakiś czas samodzielnie, a następnie ponownie włączają się do kanału głównego.
Delta korzeniowa – to odgałęzienia boczne od głównych kanałów zębowych, które tworzą się w okolicy, gdzie kanał zębowy uchodzi do otworu wierzchołkowego zęba.
Zęby mogą różnić się:
- liczbą korzeni i czasem ich formowania;
- liczbą kanałów, ich długością i przebiegiem;
- liczbą otworów wierzchołkowych.
Najczęściej po jednym korzeniu mają siekacze centralny i boczny, kły, przedtrzonowce pierwsze i drugie. Zębami wielokorzeniowymi najczęściej są trzonowce drugie.
W trzonowcach pierwszych i drugich wyróżnia się kanały:
- w szczęce: policzkowy przyśrodkowy, policzkowy odśrodkowy i podniebienny;
- w żuchwie: przyśrodkowe i odśrodkowy.
Żuchwa – najważniejsze różnice pomiędzy różnymi typami zębów
- Siekacz centralny – zazwyczaj ma jeden korzeń, choć sporadycznie mogą pojawić się dwa. Zazwyczaj ma też jeden kanał zakończony jednym otworem wierzchołkowym, a kiedy ma dwa kanały, wówczas częściej są one zakończone jednym otworem wierzchołkowym niż dwoma.
- Siekacz boczny – podobnie jak siekacz centralny również najczęściej ma jeden korzeń, choć może sporadycznie mieć dwa. I najczęściej ma też jeden kanał z jednym otworem wierzchołkowym. Jeśli ma dwa kanały, to prawie dwukrotnie częściej zakończone są one dwoma otworami niż jednym. Siekacze boczne w porównaniu do siekaczy centralnych częściej mają dwa kanały zakończone dwoma otworami a nie jednym.
- Kieł – zdecydowana większość egzemplarzy ma tylko jeden korzeń, a dwa korzenie ma zaledwie 2% zębów tego typu. Najczęściej kieł też ma jeden kanał zakończony jednym otworem, choć bardzo rzadko trafiają się egzemplarze mające dwa kanały zakończone dwoma otworami.
- Przedtrzonowiec pierwszy – zazwyczaj ma tylko jeden korzeń. Dwa korzenie występują sporadycznie. Najczęściej też ma jeden kanał z jednym otworem. Jeśli ma dwa kanały, to częściej uchodzą one dwoma otworami niż jednym. W znikomej liczbie przypadków mogą w tym typie zęba pojawić się trzy kanały.
- Przedtrzonowiec drugi – zazwyczaj ma jeden korzeń, sporadycznie dwa, i najczęściej jeden kanał zakończony jednym otworem. Rzadziej niż przedtrzonowiec pierwszy może mieć dwa kanały zakończone dwoma otworami. Podobnie jak przy trzonowcu pierwszym, tutaj również tylko sporadycznie pojawiają się zęby z trzema kanałami.
- Trzonowiec pierwszy – zdecydowanie najczęściej ma zaledwie jeden korzeń. W dwa korzenie może być zaopatrzone jedyne niecałe 2% przypadków. Najczęściej ten typ zębów ma trzy kanały zębowe. Nieco rzadziej trafiają się egzemplarze z czterema kanałami a najrzadziej trzonowiec pierwszy dwukanałowy.
- Trzonowiec drugi – w przeciwieństwie do wszystkich poprzednich typów zębów najczęściej występuje w wariancie dwukorzeniowym. Najrzadziej (bo zaledwie 1 egzemplarz na 100) trafiają się zęby tego typu w wariancie trzykorzeniowym.
W naszym gabinecie spotykamy się z opiniami pacjentów, jakoby leczenie kanałowe było niebezpieczne. Twierdzenie to stało się ostatnio dość medialne – pacjenci potwierdzają je materiałami znalezionymi w sieci, m.in. filmami paradokumentalnymi. W tym artykule przedstawiamy, jak wygląda prawda dotycząca bezpieczeństwa leczenia endodontycznego.
Celem leczenia kanałowego jest ratowanie zęba przed ekstrakcją. Wprawdzie konsekwencją procedury jest pozostawienie w szczęce martwego tworu, ale jeśli zabieg endodontyczny został wykonany poprawnie, ów martwy już ząb nie jest – jak twierdzą propagatorzy negatywnych opinii na temat leczenia kanałowego – siedliskiem silnie zjadliwych bakterii i źródłem zakażenia, które może objąć cały organizm.
Poprawnie wykonane leczenie kanałowe – co to oznacza?
Prawidłowo wykonana procedura leczenia endodontycznego powinna zawierać następujące elementy:
- Wywiad medyczny i diagnostyka obrazowa wykonana przed podjęciem jakichkolwiek działań medycznych w obrębie chorego zęba – bez tego ani rusz! Idealnie, jeśli będzie to obrazowanie wykonane przy użyciu technologii CBCT, o której więcej zostało napisane w osobnym artykule. Dzięki temu narzędziu dentysta zyskuje znakomity obraz obszaru, który ma być leczony. Dotyczy to zarówno obrazu zęba, jego korzeni, ale także tkanek okołowierzchołkowych – bardzo ważnych dla stabilizacji zęba i dla bezpieczeństwa mikrobiologicznego organizmu.
- Zasadnicze leczenie kanałowe przeprowadzone pod mikroskopem, z dokładnym oczyszczeniem, odkażeniem i wypełnieniem wszystkich kanałów korzeniowych na całej ich długości i bez przepchnięcia zakażonej miazgi, środków dezynfekujących i materiału wypełniającego poza otwór wierzchołkowy. Tylko tak wykonana procedura oczyszczania i wypełniania kanałów uznawana jest w nowoczesnej stomatologii za standard zapewniający zarówno bezpieczeństwo, jak i skuteczność leczenia.
- Diagnostyka obrazowa kontrolna w trakcie leczenia, po zabiegu i ramach monitorowania zmian w przyzębiu – takie postępowanie gwarantuje wgląd w to, co się dzieje w obszarze poddanym leczeniu kanałowemu. Dzięki temu dentysta może natychmiast zareagować na ewentualne niepokojące symptomy, które mogłyby świadczyć o zagrożeniu dla zdrowia tkanek przyzębia lub początkach rozwoju zakażenia ogólnego.
Część teoretyczna (4 godziny)
Zajęcia teoretyczne mają na celu przekazanie wiedzy w zakresie precyzyjnego planowania leczenia oraz wskazań do zastosowania stałych uzupełnień protetycznych takich jak korony. Zaprezentowane zostaną możliwe bliskie i odległe powikłania związane z nieprawidłowym planowaniem.
- Czy opracowanie diagnostyczne jest zawsze potrzebne?
- Zastosowanie matrycy silikonowej.
- Właściwy plan leczenia protetycznego kluczem do długoczasowego sukcesu – aspekty mechaniczne i biologiczne właściwego zaprojektowania uzupełnień oraz wkomponowania ich w układ stomatognatyczny – czy zawsze estetyka gra podstawową rolę przed funkcją, czy może pewien to być kompromis?
- Badanie pacjenta i zasady okluzji uzupełnień stałych.
- Znaczenie i kontrola przyzębia – dziąsło brzeżne i zespolone, ochrona brodawki dziąsłowej, stany zapalne, leczenie zachowawcze czy sterowana regeneracja?
- Zgryz urazowy i związane z nim możliwe powikłania w leczeniu protetycznym.
- Opracowanie zębów z żywą miazgą pod uzupełnienia metalowo-ceramiczne (korony).
- Wskazania i przeciwwskazania.
- Zasady opracowania i techniki szlifowania.
- Dobór narzędzi rotacyjnych.
- Przygotowanie tkanek miękkich i wykonanie wycisku.
- Retrakcja dziąsła – techniki i materiały – czy retrakcja jest zawsze potrzebna?
- różne sposoby zabezpieczania dziąsła przed wyciskiem,
- jakie materiały należy stosować w celu uzyskania prawidłowych wycisków do uzupełnień stałych.
- Mosty protetyczne – zasady projektowania i opracowywania filarów.
Część praktyczna (4 godziny)
Zajęcia praktyczne mają na celu przekazanie wiedzy w zakresie procedury zabiegowej dotyczącej możliwie atraumatycznego opracowania zębów pod pojedyncze stałe uzupełnienia protetyczne.
- Optymalna pozycja pracy.
- Kontrola narzędzi rotacyjnych.
- Praca w powiększeniu – czego oko nie widzi…
- Zastosowanie matrycy silikonowej.
- Technika szlifowania – czy zawsze stopień?
- Opracowanie jednego zęba pod pojedyncze uzupełnienie lane licowane porcelaną (korona).
- Zabezpieczenie opracowanego zęba – techniki i preparaty.
- Opracowanie jednego zęba pod uzupełnienie całoceramiczne.
- Opracowanie dwóch zębów pod most.
- Technika szlifowania.
- Sposoby oceny równoległości filarów.
- Zabezpieczenie opracowanego zęba.
- Uzupełnienia tymczasowe – wykonywane zostaną mosty tymczasowe metodą bezpośrednią.
Każdy z uczestników szkolenia otrzyma model wydrukowany na drukarce 3D z wzorcowo oszlifowanymi zębami – pokazujący różne rodzaje stopni.
Każdy z uczestników szkolenia otrzyma film demonstrujący poprawną technikę szlifowania oraz protokół postępowania.
Wszystkim uczestnikom kursu zapewniamy:
- Indywidualne, w pełni wyposażone stanowisko pracy (mikrosilnik, końcówka przyspieszająca, głowa fantomowa).
- Małą, kameralną grupę (max. 12 osób) umożliwiającą bezpośredni kontakt z wykładowcą.
- Zestaw wierteł stomatologiczny rekomendowany przez wykładowcę (do zabrania po zakończeniu szkolenia).
- Wszystkie materiały niezbędne do przeprowadzenia zajęć praktycznych.
- Dla chętnych, podczas kursu będzie możliwość dobrania oraz pracy w lupach stomatologicznych PeriOptix Adidas.
Leczenie kanałowe ma uratować przed ekstrakcją ząb nienadający się do leczenia inną metodą, a jednocześnie zlikwidować chorą tkankę wypełniającą komorę zęba i kanały korzeniowe. Bakterie, które zasiedlają chory ząb, to szczepy o dużej szkodliwości dla ogólnego zdrowia organizmu. Po przedostaniu się do krwiobiegu mogą wywołać odzębową chorobę odogniskową nawet w odległych od jamy ustnej narządach oraz na tyle skutecznie zakłócić homeostazę, czyli równowagę wewnętrzną organizmu, że doprowadzić to może to powstania lub zaostrzenia choroby układowej czy też rozwoju ogólnoustrojowego zakażenia krwi.
Do naszego gabinetu Dentysta.eu w Gliwicach zgłaszają się pacjenci, którzy domagają się ekstrakcji zęba wyleczonego kanałowo i nie powodującego powikłań. Jako powód podają, że dotarły do nich informacje, iż leczenie endodontyczne jest szkodliwe, gdyż nie likwiduje wszystkich bakterii i w ten sposób stwarza zagrożenie dla zdrowia ogólnego. Niewątpliwie – martwy ząb, który nadal jest siedliskiem bakterii, stanowi potencjalne zagrożenie dla zdrowia całego organizmu. Dotychczas nie było jednak metody na to, aby sprawdzić, czy przeleczony kanałowo ząb faktycznie może stanowić zagrożenie dla zdrowia ogólnego. Powszechnie stosowana diagnostyka RTG, choć jest niewątpliwie bardzo użytecznym narzędziem do obrazowej oceny zdrowia tkanek, nie wykrywa jednak obecności bakterii i wytwarzanych przez nie toksyn. Pojawił się jednak OroTox – opracowany przez niemieckich naukowców całkowicie bezbolesny i dokładny test, który w ciągu dosłownie 5 minut odpowie na pytanie, czy wyleczony kanałowo ząb (lub zęby) może być źródłem zakażenia. To pierwszy na świecie test tego typu.
OroTox można wykonać w gabinecie Dentysta.eu i na podstawie wyniku badania podjąć wyważoną decyzję, co robić dalej z zębem podejrzewanym o powodowanie zagrożenia dla organizmu: usunąć, czy wykonać ponowne leczenie kanałowe i założyć nowe wypełnienie stomatologiczne.
OroTox – jak przebiega test na toksyny bakteryjne?
OroTox to krótki, bezbolesny test polegający na pobraniu próbki materiału biologicznego z kieszonki dziąsłowej przy konkretnym zębie, poddaniu jej reakcji ze specjalnie dobranymi czynnikami chemicznymi i ocenie zagrożenia obecnością oraz aktywnością patogennych bakterii na podstawie porównania barwy powstałej w badanym materiale z kolorowym wzornikiem.
Wynik otrzymuje się już po 5 minutach od połączenia próbki biologicznej z chemicznym reagentem. Zabarwienie informuje o obecności niebezpiecznych bakterii; z kolei natężenie koloru dostarcza obrazowej informacji o ilości toksyn, a przez to – pośrednio – o ilości i aktywności patogennych szczepów.
Test jest dostępny w dwóch wersjach: Więcej
Jeżeli czeka cię cesarskie cięcie, przeszczep, chemio- lub radioterapia, poważniejszy zabieg albo jakakolwiek operacja, stomatolog jest tym specjalistą, którego należy odwiedzić najszybciej, jak to możliwe. Bo zdrowe zęby to klucz do sukcesu w leczeniu – zabiegowym i nieinwazyjnym oraz w poczęciu, donoszeniu ciąży i rozwiązaniu jej o czasie. Zdrowe zęby mogą też uratować życie – tobie lub, jeśli jesteś kobietą myślącą o powiększeniu rodziny – dziecku , które będzie się rozwijać w twoim łonie. Jeśli podczas wizyty u stomatologa wspomnisz o leczeniu, które cię czeka, lub planowanej ciąży, dentysta zajmie się zdrowiem twojej jamy ustnej kompleksowo. W stomatologii takie postępowanie lecznicze określane jest jako sanacja jamy ustnej. Ponieważ w naszym gabinecie Dentysta.eu dysponujemy wieloma możliwościami diagnostyki i leczenia chorób jamy ustnej, sanację wykonujemy, dostosowując się do indywidualnych potrzeb konkretnego pacjenta i terminów planowanego leczenia. Wystawiamy także zaświadczenia potwierdzające dobry stan zdrowia jamy ustnej. Zaświadczenia te są wymagane przez coraz większą liczbę lekarzy chirurgów, onkologów, transplantologów czy ginekologów; stanowią niejednokrotnie przepustkę kwalifikującą do dalszego leczenia lub do przyjęcia do szpitala.
Czym jest sanacja jamy ustnej?
Sanacja to dosłownie uzdrowienie (termin pochodzi od łacińskiego słowa sanatio). Polega na:
- wyleczeniu wszystkich stanów zapalnych i chorobowych w tkankach twardych i miękkich jamy ustnej;
- wstawieniu wypełnień w miejsca ubytku szkliwa;
- usunięciu kamienia nazębnego i oczyszczeniu patologicznych kieszonek dziąsłowych, ponieważ są to siedliska bakterii, w tym szczególnie zjadliwych szczepów atakujących dziąsła i przyzębie oraz mogących spowodować ciężkie zakażenia odogniskowe;
- usunięciu zębów, których nie da się wyleczyć i – jeśli wystarcza na to czasu przed zabiegiem – wstawieniu w miejscu luk protez lub implantów;
- wykonaniu leczenia kanałowego w zębach (także martwych), w których jest ono konieczne;
- leczeniu ortodontycznym wymagającym wykonania zabiegów inwazyjnych w obrębie dziąseł lub zębów. O ile nieinwazyjne leczenie ortodontyczne nie koliduje z przebiegiem planowanego leczenia, może być kontynuowane w trakcie terapii.
Sanacja jamy ustnej może też być wskazana przed poważnymi zabiegami w obrębie samej jamy ustnej, np. osadzeniem implantów kości w miejscu zniszczonej tkanki kostnej przyzębia.
Dlaczego wizyta u dentysty jest niezbędna przed zabiegami lub planowaną ciążą?
- Umożliwia wykonanie przeglądu jamy ustnej, odkrycie i zlokalizowanie zmian chorobowych (dzięki nowoczesnym metodom obrazowania także zmian chorobowych niewidocznych dla oka) oraz opracowanie planu leczenia stomatologicznego dostosowanego do czasu, jaki pozostał do zabiegu.
- Sanacja jamy ustnej eliminuje siedliska drobnoustrojów chorobotwórczych, które są potencjalnymi ogniskami pierwotnymi zakażenia mogącego rozprzestrzenić się na cały organizm. Bakterie z chorych zębów i przyzębia mogą zaatakować każdy z narządów, także leżący daleko od jamy ustnej, w tym nerki, serce, stawy; mogą też spowodować bakteriemię lub sepsę. Mogą również przyspieszyć odkładanie się blaszek miażdżycowych i w dalszej perspektywie stać się przyczyną zawału serca lub udaru niedokrwiennego mózgu. Są też przyczyną nieprawidłowości w przebiegu ciąży, powodem poronień i przedwczesnych porodów.
- Sanacja jamy ustnej wycisza pobudzenie układu odpornościowego spowodowane koniecznością walki z patogennymi drobnoustrojami i powstających pod ich wpływem czynników zapalnych.
- Jeśli zmagasz się ze schorzeniami, które mogą mieć znaczący wpływ na zdrowie jamy ustnej (np. cukrzyca, choroby nerek, białaczka), sanacja jamy ustnej zmniejszy ryzyko powstania powikłań w tym obszarze, które mogłyby pojawić się w organizmie osłabionym zabiegiem chirurgicznym.
Erozja szkliwa, a trafniej: kwasowa erozja szkliwa, to nieodwracalne, niepróchnicowe uszkodzenie struktury mineralnej zęba. To przypadłość naszych czasów, związana obecnie głównie z dietą – co potwierdzają badania naukowe. Nasi przodkowie żyjący w czasach, kiedy tężyzny fizycznej nabierało się, trudniąc się zbieractwem i myślistwem a nie przesiadując na siłowni, mieli wprawdzie problemy z próchnicą, ale zmian erozyjnych w ich zębach nie stwierdzono. Erozji nie powodują bowiem czynniki mikrobiologiczne. Przyczyną erozji są głównie kwasy: zewnątrzpochodne lub wewnątrzpochodne, czyli czynniki, których nie brak nam na co dzień.
Erozja szkliwa – kwasy zewnątrzpochodne
Zewnętrzne źródła czynników powodujących erozję szkliwa to:
- Dieta:
- soki owocowe i kompoty – szczególnie z cytrusów i rabarbaru;
- napoje energetyczne i gazowane – szczególnie niebezpieczne dla szkliwa są te pierwsze;
- owoce i warzywa – cytrusy, rabarbar, truskawki, porzeczki, szczaw;
- produkty typu light;
- marynaty, octy, sosy vinegret – ich pH jest wyjątkowo niskie i mieści się w granicach 2,4-3,0
- wina kwaśne i wytrawne.
- Leki do ssania zawierające witaminę C.
- Otoczenie zawodowe – zakład galwanizacyjny lub fabryka akumulatorów.
- Pływalnie kryte, w których woda jest odkażana związkami chloru.
Czym płukać usta? Czyli jaka płukanka do ust jest najlepsza?
Szczoteczka do zębów nie dotrze do każdego zakamarka między zębami, dlatego zaleca się stosowanie płynów do płukania. Niektóre można przygotować samodzielnie w domu. Gotowe kupujemy w aptekach i sklepach. Część z nich przeznaczona jest to codziennego użytku, inne powinny być stosowane okresowo. Należy dobierać je zgodnie z własnymi potrzebami zdrowotnymi i zawsze stosować zgodnie z zaleceniami producenta lub według wskazań stomatologa.
Często ten sam producent oferuje kilka rodzajów płukanek, dlatego oferta jest naprawdę bogata – do tego stopnia, że nie zawsze wiemy, po który płyn sięgnąć. Dzięki informacjom zawartym w naszym kompendium wiedzy, wybór najlepszego płynu do płukania przestanie być problemem.
CZY PŁYN DO PŁUKANIA MOŻE ZASTĄPIĆ PASTĘ DO ZĘBÓW?
Płukanki warto stosować, bo wyraźnie zwiększają skuteczność usuwania nalotu oraz przynoszą wiele innych korzyści zdrowotnych, ale są to preparaty jedynie uzupełniające higienę jamy ustnej i nie zastąpią tradycyjnego mycia zębów. W wyjątkowych wypadkach, kiedy nie można wyszczotkować zębów lub kiedy brakuje pasty, ale pod ręką jest szczoteczka, można użyć samego płynu.
Na rynku oferowane są rozwiązania łączące w sobie zalety płukanki i pasty do zębów w jednym produkcie:
- Colgate Max Fresh with Mouthwash Bead – w skład serii wchodzą: płyn pełniący jednocześnie rolę pasty do zębów, oraz żelowa pasta, w której znajdują się małe granulki z płukanką w środku;
- Vademecum 2w1 – produkty nierozcieńczone używane mogą być jak pasta do zębów, a po wymieszaniu z wodą stają się płukankami.
Holizm to filozoficzny nurt, według którego rzeczywistość, świat i wszystkie jego elementy tworzą spójną całość, a teraźniejszość jest wynikiem przeszłości i ma wpływ na przyszłe zdarzenia. Tę całościową koncepcję pojmowania przyjmuje się coraz częściej w medycynie i stomatologii, traktując człowieka nie jak zlepek różnych części ciała, lecz jak organizm, którego prawidłowe funkcjonowanie zapewnione jest przez sprawne działanie istniejących w nim układów i narządów, a zakłócenie pracy w jednym obszarze wpływa na funkcjonowanie innych rejonów czy struktur. Zatem jeśli pacjent zgłasza problem, stomatolog ujmujący zjawisko holistycznie przeanalizuje wpływ czynników przeszłych na powstanie problemu i zajmie się leczeniem, które będzie optymalnym rozwiązaniem problemów obecnych i tych, które mogłyby się pojawić za kilka czy kilkanaście lat.
W praktyce oznacza to, że dentysta:
- zwróci uwagę na ścisłe związki między trybem życia, nawykami, zdrowiem jamy ustnej i zębów a resztą układów i narządów w organizmie, oraz na powiązania odwrotne, czyli wpływ chorób ogólnoustrojowych lub układowych na zdrowie jamy ustnej, przykład: korelacja między trybem życia, dietą, cukrzycą, próchnicą i zwiększoną podatnością na zakażenia jamy ustnej przy zaburzeniach glikemii,
- dostrzeże powiązania między zdarzeniami zaszłymi np. we wczesnym niemowlęctwie a sytuacją obecną, przykład: bóle głowy osoby dojrzałej wywołane wadą zgryzu, która powstała na skutek złego układania w łóżeczku,
- zastosuje leczenie, które zapobiegnie problemom w przyszłości, przykład: lecząc zęby zniszczone bruksizmem nie tylko zlikwiduje uszkodzenia szkliwa, ale zaleci noszenie szyny relaksacyjnej i terapię leczącą stres – aby zapobiec pogłębianiu się uszkodzeń w jamie ustnej, rozwojowi wady zgryzu, dysfunkcjom stawów skroniowo-żuchwowych i deformacjom rysów twarzy z powodu przerostu mięśni policzkowych.
Jama ustna jest miejscem zasiedlanym przez około 700 gatunków mikroorganizmów, które w warunkach równowagi fizjologicznej nie są zagrożeniem dla zdrowia i życia. Do organizmów zasiedlających jamę ustną zaliczamy bakterie i grzyby. Naturalna flora jamy ustnej stabilizuje się w dzieciństwie i stopniowo zmienia się wraz z wiekiem pod wpływem czynników środowiskowych oraz behawioralnych.
Schorzenia w obrębie jamy ustnej są zwykle powodowane zachwianiem równowagi biologicznej flory, prowadzi to do nadmiernego namnażania się drobnoustrojów jednego gatunku przy hamowaniu występowania innych. Zmiana mikroflory może stwarzać korzystne środowisko dla inwazji organizmów nie występujących fizjologicznie w jamie ustnej. Bakterie mogą się przemieszczać do innych układów, głównie drogą pokarmową i wziewną i wywoływać objawy ogólnoustrojowe. Istnieją dowody na zwiększanie ryzyka powstawania miażdżycy i cukrzycy przez bakterie obecne w jamie ustnej. Antybiotykoterapia może prowadzić do powstawania infekcji grzybiczych, głównie grzybami z grupy Candida, które stale kolonizują błonę śluzową jamy ustnej. Flora bakteryjna jest w dużej mierze odpowiedzialna za powstawanie płytki nazębnej oraz choroby przyzębia, a także za występowanie halitozy (przykrego zapachu z ust).
Bakterie próchnicotwórcze
Bakterie fermentujące cukry są uważane za jeden z najbardziej predysponujących do próchnicy czynników. Mikroorganizmy te wykorzystują węglowodany obecne w ślinie, a przekształcając je w kwasy przyczyniają się do obniżania pH w jamie ustnej. Kwaśne środowisko sprzyja rozpuszczaniu szkliwa. Zwiększoną aktywność bakterii kwasotwórczych stwierdza się u osób preferujących dietę bogatą w cukry proste. Za najbardziej próchnicotwórcze drobnoustroje uważa się gatunki Streptococcus mutans, Lactobacillus rhamnosus, Streptococcus gordonii, Fusobacterium nucleatum, ponieważ są one głównymi organizmami kolonizującymi błonkę pierwotną zębów. Proces tworzenia się płytki nazębnej jest złożony, w trakcie powstawania płytki nazębnej kolejne drobnoustroje przyłączają się i tworzą struktury coraz bardziej kompleksowe. Oprócz wydzielania kwasów większość tych bakterii posiada zdolność wytwarzania polisacharydów ułatwiających przyleganie do koron zębów, wytwarzają one także enzymy proteolityczne, dzięki którym możliwa jest ich inwazja w głąb kanalików zębinowych. Bakterie te mają zdolność rozkładania włókien kolagenowych, co prowadzi do osłabienia struktury zębiny i ułatwia penetrację do komory zęba. Długotrwała obecność płytki nazębnej prowadzi do jej utwardzenia w postaci kamienia nazębnego, a jego odkładanie się do chorób przyzębia, zwykle ma to miejsce przy braku usuwania płytki w wyniku niewystarczającej higieny.
Bakterie odpowiedzialne za powstawanie halitozy
Z przeprowadzonych badań wynika, że przykry zapach z jamy ustnej jest w 90% przypadków wywoływany przez czynne proteolitycznie beztlenowe bakterie Gram-ujemne. Za organizmy najbardziej przyczyniające się do powstawania halitozy uważane są gatunki Porphyromonas gingivalis, Fusobacterium nucleatum i Prevotella intermedius, wpływają one także na występowanie chorób przyzębia. Aktywność proteolityczna tych drobnoustrojów dotyczy głównie białek występujących w ślinie oraz składników złuszczonych komórek nabłonka, które rozkładane są do aminokwasów, a następnie dalej metabolizowane. Przemiana materii tych bakterii prowadzi do wydzielania lotnych związków siarczkowych o przykrym zapachu, głównie siarkowodoru i merkaptanu metylu.
Grzyby
W jamie ustnej występują w małej ilości naturalnie różne gatunki drożdżaków, głównie z rodziny Candida, gatunek Candida albicans jest najbardziej powszechny. Grzyby te przy zachowaniu równowagi homeostatycznej nie prowadzą do powstania żadnych schorzeń. Jeżeli równowaga zostanie zachwiana, np. w wyniku antybiotykoterapii lub niedoboru odporności, to może nastąpić wzmożony wzrost grzybów prowadzący do powstania zakażeń. Infekcje te charakteryzują się występowaniem białych pleśniawek, które można łatwo usunąć, pozostają po nich krwawiące rany. Gatunki Candida mogą również powodować leukoplakię włochatą, która uważana jest za stan przedrakowy i powstaje w wyniku zmian przerostowych komórek nabłonka, do których wnikają pseudostrzępki grzybów. Leukoplakia włochata widoczna jest jako spora biała zmiana na błonie śluzowej, która nie daje się łatwo usunąć. U palaczy notuje się zwiększone ryzyko zakażeń grzybami Candida.
Więcej
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń

