Wyniki dla: pacjenci
NZOZ w Łodzi zatrudni lekarza dentystę Więcej
Jama ustna jest obszarem, w którym często daje się zauważyć manifestacje różnych chorób. Zdarza się, że to właśnie dzięki dokładnie wykonanym przeglądom stomatologicznym u pacjenta zdiagnozowane zostają schorzenia układowe, takie jak choroby endokrynologiczne. W ostatnich latach w Polsce notuje się wzrost występowania chorób układu dokrewnego – ich wczesne wykrycie jest bardzo istotne dla stanu zdrowia oraz jakości życia pacjenta. Poznanie objawów manifestacji tych schorzeń w jamie ustnej pozwala zwiększyć odsetek wcześnie zdiagnozowanych pacjentów, co ogranicza zazwyczaj również koszty leczenia.
Nadczynność tarczycy może manifestować się w jamie ustnej w postaci wzrostu ryzyka rozwoju próchnicy, poza tym u pacjentów z tym schorzeniem obserwuje się zwiększoną podatność na choroby przyzębia. Ze względu na intensywny wpływ hormonów tarczycy na metabolizm w tkance kostnej często dochodzi do rozwoju osteoporozy obejmującej także kości szczęki i żuchwy, mechanizm ten związany jest ze zwiększaniem ilości osteoklastów, przez co w procesie remodelacji kości zwiększa się aktywność procesu resorpcji. Przy nadczynności tarczycy obserwuje się także przedwczesną utratę zębów mlecznych i rozpoczęcie procesu wyrzynania się zębów stałych we wcześniejszym wieku. Ponadto osoby cierpiące na hipertyreozę mają większą skłonność do rozwijania zespołu pieczenia jamy ustnej (BMS – Burning Mouth Syndrome).
Niedoczynność tarczycy objawia się w jamie ustnej w postaci powiększenia języka (macroglossii), która następuje na skutek gromadzenia się w tkankach języka fibronektyny oraz glikozaminoglikanów, wykazujących właściwości hydrofilowe. Hipotyreoza może powodować niedorozwój brodawek grzybowatych języka, przez co u chorych mogą występować zaburzenia smaku, poza tym obserwowany jest związek pomiędzy niedoczynnością tarczycy, a obniżeniem w wrażliwości zakończeń nerwu trójdzielnego, pacjenci dotknięci niedoczynnością tarczycy są bardziej podatni na występowanie BMS. W przeciwieństwie do nadczynności tarczycy, w hipotyreozie utrata zębów mlecznych oraz wyrzynanie się stałego uzębienia zachodzi zwykle z opóźnieniem. Osoby cierpiące na niedoczynność tarczycy objęte są zwiększonym ryzykiem występowania schorzeń przyzębia oraz liszaja płaskiego w obrębie błon śluzowych jamy ustnej. Zdarza się, że hipotyreoza występuje na skutek wad rozwojowych, do których należą aplazja, hipoplazja oraz ektopia. Tarczyca może występować ektopowo w tkankach języka, co ma związek z drogą jej zstępowania w czasie rozwoju płodu. Tarczyca językowa jest najczęściej spotykana w tylnym odcinku języka, jako guzkowate wyniesienie, aczkolwiek wada ta należy do rzadko spotykanych. W wyniku występowania ektopowej tarczycy w jamie ustnej u pacjenta może występować dysfagia, problemy z oddychaniem oraz chrypka. Powierzchniowe położenie tarczycy językowej może powodować wystąpienie krwotoków na skutek urazów. Niedoczynność tarczycy wpływa niekorzystnie na procesy gojenia się ran, wydłużając czas konieczny do odbudowy tkanek.
Nadczynność przytarczyc może powodować istotne zmiany w obrębie jamy ustnej, z względu na wzmaganie przez parathormon osteolizy w tkance kostnej, przez co obniża się gęstość kości w przegrodach międzykorzeniowych i blaszkach zębodołów. Uważa, się, że zmiana metabolizmu w tkance kostnej na skutek pierwotnej nadczynności przytarczyc może zwiększać ryzyko wystąpienia guza brunatnego w obrębie jamy ustnej. Zmiana ta w obrazie radiologicznym może przypominać ziarniniaka olbrzymiokomórkowego, ameloblastomę, zapalenie szpiku czy torbiele zębopochodne, dlatego istotna jest diagnoza różnicowa. Obecność ziarniniaka olbrzymiokomórkowego w jamie ustnej może także wskazywać występowanie nadczynności przytarczyc. Ziarniniak ten obserwowany jest na wyrostku zębodołowym szczęki lub żuchwy w postaci wyraźnie odgraniczonej różowej lub ciemnoczerwonej wyniosłości.
U pacjentów z niedoczynnością przytarczyc obserwuje się zaburzenia rozwojowe tkanek twardych zębów, może dochodzić do niedorozwoju zębów, ze względu na zaburzenie wytwarzania i rozmieszczenie białek matrycowych szkliwa w czasie zachodzenia procesów szkliwotwórczych. U osób, u których występowało przewlekle obniżone stężenie wapnia częste jest poszerzenie komory miazgi zębów, występują krótsze korzenie, oraz opóźnienia w erupcji zębów, jak i hipodoncja.
Czynność przysadki mózgowej ma wpływ na cały organizm, dlatego wszelkie zaburzenia wydzielania w jej obrębie mogą manifestować się bardzo wyraźnie. Nieprawidłowa regulacja hormonalna może być spowodowana obecnością czynnych hormonalnie guzów, należą do nich somatotropinoma, który wydziela hormon wzrostu, co prowadzi do gigantyzmu i akromegalii, oraz corticotropinoma, który uwalnia kortykotropinę, w wyniku czego rozwija się hiperkortyzolemia i choroba Cushinga.
W akromegalii obserwuje się powiększenie kości twarzy, nadmierne zaznaczenie jej rysów oraz charakterystyczne pogrubienie warg. Charakterystyczny jest prognatyzm żuchwy i silnie zaznaczone łuki brwiowe. Pomiędzy zębami występują szerokie tremy, oraz notuje się ruchomość zębów pierwszego stopnia, zwłaszcza w przednim odcinku żuchwy. Ruchomości zębów nie towarzyszą zazwyczaj stany zapalne przyzębia. Charakterystyczny jest także tyłozgryz lub zgryz krzyżowy. Do innych objawów należy powiększenie języka oraz podniebienia miękkiego. Dość często występuje także obniżenie się głosu oraz chrypka, co ma związek ze zgrubieniem i powiększeniem się strun głosowych.
Przy nadczynności nadnerczy bardzo często dochodzi do rozwinięcia się zespołu Cushinga, który oprócz charakterystycznych objawów w obrębie głowy i szyi, takich jak twarz księżycowata oraz bawoli kark, trądzik i łojotok powoduje również pojawienie się hirsutyzmu u kobiet, w okolicy podbródka, górnej wargi oraz policzków. Poza tym dla pacjentów z nadczynnością nadnerczy typowe jest utrudnione gojenie się ran i występowanie objawów skazy krwotocznej, nawet przy niewielkich urazach, spowodowanych chociażby użyciem igieł. W grupie osób dotkniętych nadczynnością nadnerczy bardzo często obserwuje się infekcje grzybicze skóry i błon śluzowych. Więcej
Witam! Szukam pracy jako stomatolog od października, aktualnie jestem na stażu, kontrakt NFZ jak i prywatni pacjenci. Szczególnie interesuje mnie endodoncja i protetyka i w tych kierunkach chcialbym podążać. Tel. kontaktowy – 509812404 kchlodny@wp.pl
NZOZ Remedium w Bydgoszczy zatrudni lekarza dentystę. Kontakt: 601 66 06 36, e-mail: biuro@remediumclinic.pl. zapraszamy Więcej
Dewitalizacja miazgi zęba, potocznie nazywana „zatruwaniem” to procedura od której zaczyna się coraz częściej odchodzić z uwagi na możliwość przeprowadzenia leczenia w inny sposób. Dawniej zabieg ten był powszechnie stosowany jako etap leczenia endodontycznego, ponieważ nie było specjalnie możliwości znieczulenia pacjenta do tego stopnia, aby możliwe było całkowite usunięcie miazgi z komory i kanałów korzeniowych zęba.
Obecnie ma się możliwość znieczulenia praktycznie w każdym przypadku, nawet jeśli ząb znajduje się w silnym stanie zapalnym, to zazwyczaj podanie domiazgowe znieczulenia znosi czucie bólu. Dzięki temu ma się możliwość usunięcia większej części miazgi zęba i można zazwyczaj dokończyć leczenie na kolejnej wizycie.
Zatrucie zęba
Nowoczesnym gabinetem, w którym wyleczysz ząb kanałowo bez żadnych dolegliwości bólowych: Gabinet „Dentysta.eu” lek. dent. Marcin Krufczyk, ul. Witkiewicza 75, Gliwice, tel. +48 500 701 500. Umów wizytę.
Dewitalizację nadal stosuje się w nieodwracalnych stanach zapalnych miazgi w zębach mlecznych, chociaż nie daje ona tak samo dobrych wyników jak amputacja formokrezolowa. Zazwyczaj dewitalizacja jest wdrażana z uwagi na to, że wiele dzieci odmawia współpracy z lekarzem oraz nie daje się znieczulić np. z obawy przed ukłuciem. Jeśli nie ma możliwości znieczulenia dziecka, ponieważ jest ono zbyt niespokojne, to wykonanie amputacji formokrezolowej nie wchodzi w grę. Wówczas założenie wkładki dewitalizacyjnej wydaje się być dobrym rozwiązaniem. Po 1-2 tygodniach na kolejnej wizycie usuwana jest zmumifikowana miazga, zarówno z komory zęba jak i z kanałów korzeniowych.
Stosowanie dewitalizacji u dorosłych pacjentów lub u młodzieży w zębach stałych jest niewskazane, ponieważ przynosi o wiele gorsze efekty leczenia niż ekstyrpacja miazgi w znieczuleniu. Poza tym dewitalizacja może nieść ze sobą szereg powikłań, które nie występują przy zastosowaniu ekstyrpacji miazgi w znieczuleniu. Paraformaldehyd, który jest stosowany do mumifikowania miazgi ma zdolność do przenikania do sąsiednich tkanek i może wywoływać ich martwicę, chociażby w obrębie przylegającej do korzeni zęba kości. Poza tym wypełnienie czasowe, pod którym znajduje się pasta dewitalizacyjna może wypadać, przez co opary paraformaldehydu mogą przenikać w głąb organizmu. Przeprowadzone badania naukowe wykazały, że paraformaldehyd stosowany do dewitalizacji ma działanie mutagenne, rakotwórcze i cytotoksyczne. Metabolity paraformaldehydu są wykrywane w narządach wewnętrznych takich jak wątroba, nerki, osocze, płuca czy mózg. Węzły chłonne są także narządami, do których paraformaldehyd zastosowany do dewitalizacji ma szanse dotrzeć już po 1. godzinie od założenia wypełnienia. Jako inne powikłania opisywano także uszkodzenia okolicznych nerwów w wyniku działania środka dewitalizacyjnego.
Zapalenia miazgi są na ogół bardzo bolesne, a pacjenci zgłaszający się z ostrym bólem bardzo liczą na to, że po wizycie ich stan się polepszy. Tymczasem założenie pasty dewitalizacyjnej wymaga otworzenia komory zęba, co jest bardzo bolesne jeśli nie zostanie wykonane znieczulenie. Poza tym dewitalizacja formaldehydem sprawia, że pacjent po opuszczeniu gabinetu nadal ma dolegliwości bólowe, zamiast oczekiwanej ulgi. U niektórych osób obumarcie i zmumifikowanie miazgi zajmuje więcej czasu niż u innych, więc zdarza się, że konieczne jest ponowne wykonanie dewitalizacji. Otwieranie komory zęba bez wykonania skutecznego znieczulenia jest w świetle obecnych standardów mało humanitarne, tak więc o wiele bardziej opłacalne jest wykonanie znieczulenia i ekstyrpacji miazgi objętej stanem zapalnym. W niektórych zębach możliwe jest wykonanie pełnego leczenia kanałowego z ekstyrpacją miazgi w znieczuleniu już na jednej wizycie. W przypadku dewitalizacji wymaganych jest więcej wizyt, a należy wziąć także pod uwagę to, że istnieje niemały odsetek pacjentów, którzy nie przestrzegają zaleceń lekarskich i nie zgłaszają się na umówione wizyty w momencie, kiedy ból ustępuje. Tak więc w przypadku zastosowania dewitalizacji u takich pacjentów należy liczyć się nie tylko z wysokim prawdopodobieństwem niepowodzenia leczenia, ale i z możliwością wystąpienia powikłań wywołanych przenikaniem paraformaldehydu do wnętrza organizmu.
Wiele badań naukowych jednoznacznie wykazało, że dewitalizacja nie przynosi porównywalnych do ekstyrpacji miazgi w znieczuleniu efektów, tak więc na pewno nie powinna ona być stosowana jako metoda z wyboru jako etap leczenia endodontycznego nieodwracalnych zapaleń miazgi zębowej. Powszechnie uznawane wytyczne dotyczące terapii stanów zapalnych miazgi zębowej wskazują wyraźnie na konieczność zniesienia bólu u pacjenta zgłaszającego się z zapaleniem miazgi przed przystąpieniem do wykonania zabiegu trepanacji komory zęba. U znieczulonego pacjenta ekstyrpacja miazgi komorowej jest możliwa do wykonania bez wywoływania objawów bólowych, tak więc można usunąć przyczynę problemu nie czekając do kolejnej wizyty, co jest konieczne w przypadku dewitalizacji. Dzięki usunięciu większości miazgi zmienionej zapalnie u większości pacjentów następuje znaczne zmniejszenie odczuwanego wcześniej bólu, tak więc osiąga się w ciągu pierwszej wizyty wiele korzystnych efektów, na które w przypadku stosowania dewitalizacji byłoby trzeba poczekać co najmniej do kolejnej wizyty.
Jama ustna to szczególnie ważne miejsce diagnostyczne, ponieważ na podstawie jej badania można wykryć szereg chorób, które mogą mieć wpływ na zdrowie całego organizmu. Jama ustna jest łatwo dostępnym miejscem, do diagnostyki nieinwazyjnej, dlatego powinna być zawsze dokładnie oglądana nie tylko w trakcie badania u stomatologa, ale i przez lekarzy innej specjalności. W miejscu tym najczęściej zauważane są zmiany dotyczące chorób tkanki łącznej i skóry, często ogólnoustrojowe, dlatego warto pamiętać o regularnych przeglądach stomatologicznych, dzięki którym niepokojące objawy mogą być w porę zauważone, co pozwala na szybkie podjęcie leczenia w razie konieczności.
Liszaj płaski (Lichen planus)
Liszaj płaski to przewlekła choroba autoimmunologiczna o charakterze zapalnym występująca w obrębie skóry i błon śluzowych, o nie do końca poznanej etiologii. Liszaj płaski jest przewlekłą zapalną chorobą skóry i błon śluzowych występującą niekiedy wyłącznie w jamie ustnej. Jest to choroba względnie częsta, występuje bowiem od 0,5 do 2% populacji dorosłej, z dominacją u kobiet i szczytem zachorowalności pomiędzy 40 a 70 rokiem życia.
Liszaj płaski może dawać w jamie ustnej różne objawy, najczęściej spotyka się postać siateczkową, która występuje jako białe, regularnie rozłożone prążki w linii zwarcia na błonie śluzowej policzków. Liszaj płaski może pojawiać się także na języku, i wtedy zazwyczaj obserwowany jest jako zmiany płytkowe. Liszaj o zmianach biało-czerwonych także jest spotykany, czerwone zmiany są nadżerkami lub też zanikami, i w zależności od tego można wyróżnić postaci nadżerkową i zanikową. Dziąsła także mogą zostać objęte liszajem płaskim , wówczas rozwija się zapalenie złuszczające. Dolegliwości w przebiegu liszaja mogą nie występować wcale, lub też objawiać się bólem i pieczeniem, zwłaszcza w reakcji na gorące i mocno przyprawione potrawy, zwłaszcza w przypadku dwubarwnej postaci liszaja.
Liszaj płaski może ulegać zezłośliwieniu, jednak jest spotykane rzadko, potencjalnymi zmianami, które mają szansę na transformację nowotworową są zmiany czerwone, takie jak nadżerki czy zaniki.
Przy podejrzeniu liszaja płaskiego należy wykonać badania wykluczające występowanie leukoplakii, tocznia rumieniowatego, kontaktowego zapalenia jamy ustnej, przewlekłego wrzodziejącego zapalenia jamy ustnej, pęcherzycy i pemfigoidu, przewlekłej choroby przeszczep przeciw gospodarzowi.
Łuszczyca (Psoriasis)
Łuszczyca jest przewlekłą choroba automimmunologiczną skóry, która ma tendencję do samoistnego cofania się i nawracania. Zwykle występuje ona w postaci łuszczących się zmian na powierzchni skóry, chociaż postać tworząca krosty jest także dobrze znana. Oprócz skóry choroba ta może dotykać także błon śluzowych.
Łuszczyca zajmuje błony śluzowe jamy ustnej stosunkowo rzadko, a jej rozpoznanie na podstawie badania klinicznego i histopatologicznego może okazać się dość trudne, ze względu na podobieństwo zmian do innych schorzeń zapalnych błon śluzowych.
Wykwity łuszczycowe na błonach śluzowych jamy ustnej pojawiają się w różnymi stopniu w zależności od typu łuszczycy. Najczęściej obserwowane są one w uogólnionej łuszczycy krostkowej. Z badań wynika, że łuszczyca krostkowej współistnieje często z językiem geograficznym, który nie jest uważany za stan patologiczny, jednak uważa się, ze może on być forma manifestacji śluzówkowej formy tego schorzenia. Ta hipoteza wynika z praktycznie identycznego obrazu w badaniu histopatologicznym wycinków ze zmian łuszczycy krostkowej i języka geograficznego – występują krosty złożone głównie z neutrofili położonych wewnątrznaskórkowo.
W przebiegu łuszczycy błon śluzowych jamy ustnej obserwowane są bardzo różnorodne zmiany. mogą to być wyraźnie ograniczone blaszki koloru białawego o różnej wielkości, których brzegi są wyniesiona ponad powierzchnię tkanki, lub także ciemnoczerwone okrągłe lub owalne zmiany pokryte nalotem włóknikowym barwy od szarej do białej. Mogą one być także zmianami rumieniowymi lub przypominać nadżerki – są wtedy postacią zanikową. Wykwity łuszczycowe na błonie śluzowej jamy ustnej mogą mieć tendencje do wędrowania i występować przez krótki czas, jednak nie jest to regułą. Miejscami, które są najczęściej objęte zmianami są grzbiet języka, błona śluzowa policzka, wargi, sporadycznie spotyka się wykwity na podniebieniu. Bardzo rzadkimi objawami łuszczycy jamy ustnej są zmiany nietypowe, jak pęcherzyki, owrzodzenia czy krosty – te ostatnie spotykane są w pojedynczych przypadkach.
W obrazie histopatologicznym zmiany na błonach śluzowych przypominają te spotykane w łuszczycy skóry, występuje wydłużenie sopli naskórkowych, akantoza i prarakeratoza nabłonków. Przerost i akantoza nabłonka powoduje, że zmiany widoczne makroskopowo mają białawą barwę. Do charakterystycznych cech widocznych w badaniu mikroskopowym należą mikroropnie Munro – przenikanie neutrofili do górnych warstw nabłonka.
Formy zmian łuszczycowych na błonach śluzowych jamy ustnej wg Van der Waal’a i Pindborg’a można podzielić na cztery typy:
• okrągłe lub owalne ogniska, koloru żółtawobiałego lub też szarego, będące dobrze ograniczone od toczenia,
• grudki o kształcie obrączkowatym lub przypominającym koronkę kolory białego, które występują wraz ze zmianami zajmującymi skórę,
• rumień o rozległym zasięgu, który zajmuje błony śluzowe jamy ustnej oraz język, pojawiający się w czasie zaostrzenia objawów skórnych łuszczycy
• język geograficzny
Łuszczycę w jamie ustnej można także podzielić wg zaproponowanej przez Younai i Phelan’a klasyfikacji opartej o makroskopowy obraz zmian, na wykwity białawe, rumieniowate oraz mieszane.
Pęcherzyca
Pęcherzyca to choroba autoimmunologiczna skóry o dobrze poznanych antygenach, która może pojawiać się także na błonach śluzowych jamy ustnej. Zwykle chorują osoby średnim i starszym wieku, o wiele częściej kobiety, zwłaszcza w krajach śródziemnomorskich. Z badań wynika, że istotne dla wystąpienia choroby jest tło genetyczne, a także czynniki jak leki, narażenie na promieniowanie stres, czy też niektóre pokarmy.
Jama ustna jest zajmowana jako pierwsze miejsce w organizmie przez pęcherzycę u 70-75% pacjentów, w późniejszym przebiegu choroby pojawianie się zmian w tym rejonie, na błonach śluzowych, występuje praktycznie w 100% przypadków. Pęcherzyca może poważnie zagrażać życiu, zwłaszcza gdy jest nieleczona.
W przebiegu pęcherzycy w jamie ustnej tworzą się pęcherze na podłożu rumieniowym położone śródnabłonkowo, które szybko pękają się, co powoduje powstawanie nadżerek o dużej bolesności. Nadżerki te potrafią się długo utrzymywać, zwiększa się ich liczba i rozmiar, co powoduje bardzo przykre dolegliwości dla pacjenta. Zmiany zlokalizowane są zazwyczaj na podniebieniu twardym i miękkim, błonie śluzowej policzków oraz wargach. Jeśli choroba obejmie dziąsła to zmiany występują w postaci ich złuszczającego się zapalenia. Ze względu na położenie jamy ustnej zmiany ławo przenoszą się do jamy nosowe, gardła i krtani, przełyku. Więcej
Na przestrzeni lat 2007-2011 przeprowadzono badania ankietowe(1), w których wzięło udział ponad 40 000 internautów. Osoby badane to Polacy, którzy w ponad 90% ukończyli 18 lat. Wśród wielu pytań uwagę przykuwa trend Polaków do zaniedbywania higieny jamy ustnej połączony ze spadkiem częstości wizyt u stomatologów.
Nie mamy czasu na mycie zębów.
Pytanie o średni czas szczotkowania zębów wykazało wyraźny spadek rzetelnego czasu szczotkowania, który wynosić powinien około 3 minuty. Zaobserwowano spadek 3 minutowego czasu szczotkowania zębów o 8%, na korzyść szczotkowania poniżej 1 minuty – tu wzrost wynosi 3%.
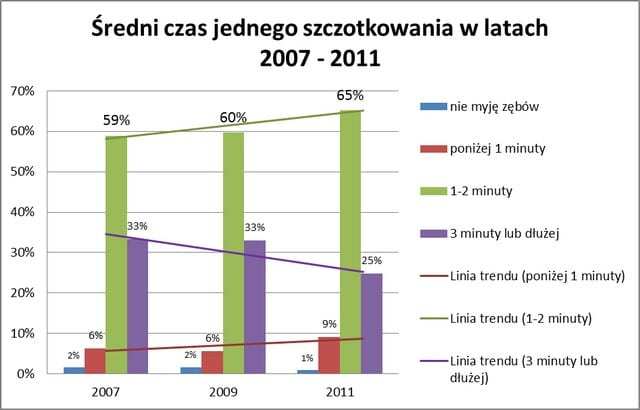
Ryc 1.
Po analizie Ryc 1. wniosek nasuwa się tylko jeden – Polskie społeczeństwo nie ma czasu na prawidłową higienę jamy ustnej. Większość osób nie jest świadoma tego, iż zaniedbywanie higieny jamy ustnej prowadzi do odkładania płytki nazębnej i w rezultacie procesów zapalnych tkanek przyzębia oraz postępującej próchnicy, które wymagać będą niejednokrotnie czasochłonnego leczenia, znacznie przekraczającego koszt zabiegów profilaktycznych.
Czas poświęcony na prawidłowe zabiegi higienizacyjne oraz profilaktyczne zabiegi u stomatologa, nijak się ma do fatalnych skutków zapalenia przyzębia.
Myjemy krótko ale … rzadko(!)
Kolejne przeanalizowane pytanie to dzienna częstość szczotkowania zębów. Większość badanych osób (55-59%) myje zęby 2 razy dziennie.
Niestety, z dostępnych danych wynika, iż z roku na rok spada liczba pacjentów szczotkujących zęby powyżej 2x dziennie – spadek ten wynosi około 1% na każde 2 lata – nie łatwo się domyślić jak będzie wyglądała sytuacja za 10 lat…
Ankietowani to w ponad 90% osoby pełnoletnie, co może wpływać na przekazywanie mało rzetelnego stosunku do higieny jamy ustnej także na dzieci i pogłębienie problemu w niedalekiej przyszłości.
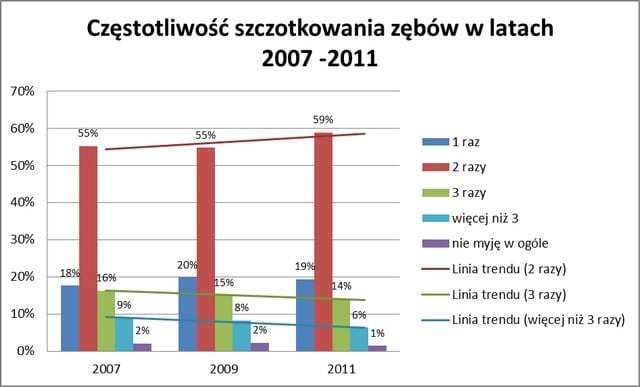
Ryc 2.
Wizyty coraz rzadsze.
Z badań wynika, iż pacjenci odwiedzają swojego stomatologa coraz rzadziej. Przy niekorzystnym trendzie higienizacji jamy ustnej wróży to większą nieświadomość społeczeństwa odnoszącą się do właściwej higieny jamy ustnej – a w efekcie, wyższy odsetek próchnicy. Ryc. 3 przedstawia wyraźny spadek częstości wizyt u stomatologa.
Autotransplantacja zębów polega na usunięciu zęba pacjenta i wszczepieniu go w inne miejsce w tym samym lub innym łuku zębowym. Metoda ta jest traktowana przez wielu lekarzy jako alternatywa dla leczenia protetycznego i implantologicznego, najczęściej stosowana jest ona w ortodoncji, gdy nie ma możliwości sprowadzenia zęba do łuku zębowego, zwłaszcza jeśli jest to ząb przedni, taki jak kieł czy ząb sieczny. Autotransplantacja zębów jest także stosowana do zastępowania zębów zniszczonych próchnicą, w których dużą część korony stanowią wypełnienia.
Wybity ząb to niekoniecznie jego utrata
Nie tylko dojrzałe zęby są przeszczepiane, częściej transplantuje się zawiązki zębowe – uważa się, że przyjmują się one lepiej niż zęby dojrzałe. Z powodu zniszczenia próchnicą najczęściej zastępowane są przez auto-transplantaty zęby trzonowe pierwsze i drugie, które należą do zębów najwcześniej i najczęściej leczonych zachowawczo i endodontycznie ze względu na głęboka próchnicę oraz rozwijające się w wyniku jej postępowania zapalenie miazgi. Autotransplantacja zębów jest wskazana u osób w wieku rozwojowym ponieważ nie tylko poprawia estetykę, ale i czynność żucia i artykulacji, ponadto dzięki temu, że siły żucia przenoszone są na ozębną pobudza rozwój wyrostka zębodołowego oraz przebudowę kości. Wiek rozwojowy jest przeciwwskazaniem do wykonania zabiegu wszczepienia implantów, gdyż u pacjenta wyrostki zębodołowe nie są jeszcze do końca wykształcone, natomiast zabieg autotransplantacji może być z powodzeniem wykonany.
Zabieg autotransplantacji jest szczególnie chętnie przeprowadzany u osób w wieku rozwojowym, czyli 13-17 lat, chociaż i u osób w wieku do 25 lat takie autogeniczne przeszczepy funkcjonują całkiem dobrze. Z badań wynika, że najlepszym okresem dla przeprowadzenia takiego zabiegu dla strefy zębów przednich jest wiek 10 – 13 lat. Natomiast w przypadku zębów bocznych, takich jak przedtrzonowce i trzonowce optymalnym wiekiem jest 15 -19 lat.
Niestety nie każdy ząb nadaje się do takiego zabiegu, przede wszystkim należy rozważyć w jakim stadium rozwoju się on znajduje oraz na jakie miejsce w łuku zębowym ma docelowo trafić. Z badań wynika, że najlepsze wyniki daje auto-transplantacja zębów, które osiągnęły 3. lub 4. stopień rozwoju wg Moorrees’a, kiedy korzeń jest uformowany na 1/2 – 3/4 długości docelowej. Najlepiej rokują zęby, których komora nie została jeszcze zobliterowana (grupa zębowa nie ma tu znaczenia). Zęby w 5. i 6. stopniu rozwoju wg Moorrees’a częściej ulegają martwicy miazgi oraz występowaniu resorpcji korzenia, co nie wyklucza ich zastosowania – w przypadku wystąpienia takich powikłań leczy się je endodontycznie.
Przed wykonaniem zabiegu ocenia się radiologicznie wysokości kości i wielkość przestrzeni między sąsiadującymi ze sobą zębami. Przy ocenie potencjalnego transplantatu bierze się pod uwagę jego ustawienie w łuku zębowym i wyklucza zaburzenia morfologii korzenia. Poza tym oceniając wzajemnie miejsce przeszczepu i sam transplantat należy wziąć pod uwagę, że korzenie przeszczepu muszą być tak ułożone, aby po umieszczeniu w zębodole występowała bariera kostna między nimi a korzeniami zębów sąsiednich. Także wymiary mezjalno-dystalne korony przeszczepu muszą odpowiadać wymiarowi przestrzeni, w jakiej ma się docelowo znajdować transplantat, tak aby nie powstawały stłoczenia i aby pacjent miał możliwość dokładnego oczyszczania przestrzeni międzyzębowych po zabiegu.
Należy pamiętać, że powodzenie leczenia zależy nie tylko od warunków, jakie panują w jamie ustnej pacjenta oraz od wiedzy i zdolności manualnych lekarza – mają one oczywiście wielkie znaczenie – ale także od współpracy pacjenta. Dobra współpraca i motywacja ze strony pacjenta są bardzo ważnymi elementami wpływającymi na powodzenie zabiegu. Chodzi tu zwłaszcza o przestrzeganie zaleceń co do lekkiej diety na początku okresu pozabiegowego oraz utrzymywanie dobrej higieny jamy ustnej.
Ze względu na to, że kształt korony zęba przeszczepionego nie zawsze jest odpowiedni istnieje możliwość nadbudowania go materiałem kompozytowym kilka miesięcy po zabiegu chirurgicznym. Oprócz nadbudowy stosuje się także zdejmowanie tkanek twardych za pomocą wierteł, jednak wskazane jest ograniczenie się do pracy w szkliwie, gdyż w świetle wyników badań preparacja zębiny w zębach po autotransplantacji dość często przyczynia się do rozwoju chorób miazgi.
Wskazania i przeciwwskazania:
Do wskazań ogólnych do autotransplantacji należą:
• obecność w jamie ustnej zębów zaklinowanych lub ektopowych, które nie mogą być sprowadzone do łuku zębowego metodami ortodontycznymi
• utrata zęba stałego we wczesnym wieku w wyniku zaawansowanej próchnicy (dotyczy zwłaszcza zębów trzonowych pierwszych i drugich) lub urazu – głównie zęby przednie
• brak zawiązka zęba
• wrodzone braki zębowe w jednym łuku, podczas gdy w drugim łuku występuje stłoczenie lub zęby nadliczbowe / zawiązki zębów nadliczbowych
• zęby o niepomyślnym rokowaniu, co do których podejrzewa się konieczność ekstrakcji lub leczenia protetycznego np. zęby z próchnicą korzenia i/lub zaawansowaną próchnicą korony
• anomalie rozwojowe, takie jak dysplazja obojczykowo-czaszkowa, rozszczep wyrostka zębodołowego czy miejscowa odontodysplazja
• zastąpienie zębów stałych leczonych kanałowo lub poddanych resekcji wierzchołka korzenia
Zęby przedtrzonowe są zwykle przeszczepiane, gdy są jeszcze zawiązkami zębowymi, czyli u osób w wieku 9 -15 lat. Nieukończony rozwój korzeni zawiązków tych zębów jest istotnym czynnikiem powodzenia zabiegu, w tej grupie zębów raczej niechętnie stosuje się ich przeszczepy po zakończeniu wzrostu korzenia. Zęby przedtrzonowe mogą być przeszczepiane w miejsce zębów przedtrzonowych, których zawiązki nie występują u pacjenta, a także na miejsce zębów siecznych, które zostały np. wybite w wyniku urazu, czy też od urodzenie nie występowały ich zawiązki. Jeśli zęby przedtrzonowe mają zastąpić zęby sieczne, to konieczne jest dopasowanie kształtu ich korony do kształtu sąsiadujących zębów siecznych. Odbywa się to po zabiegu chirurgicznym oraz po ewentualnym leczeniu ortodontycznym, które ma na celu poprawienie ustawienia przeszczepu w kości wyrostka. Zwykle początkowo do korekty kształtu korony uważane są materiały kompozytowe, natomiast po zakończeniu rozwoju korzeni możliwe jest wykonanie koron protetycznych lub też licówek, w zależności od potrzeb pacjenta. Zęby przedtrzonowe do autotransplantacji pobierane są, gdy istnieją wskazania ortodontyczne do ich usunięcia, np. w przypadku stłoczenia, lub też są niewyrznięte i położone w nieprawidłowym miejscu w kości, czy też tak położone, że nie da się ich wprowadzić na odpowiednie miejsce przy pomocy aparatu ortodontycznego.
Zęby trzonowe są zwykle wykorzystywane do zastępowania pierwszych zębów trzonowych u osób w wieku 17-25 lat. Najczęściej wykorzystywane są do tego celu zęby mądrości, które stosunkowo często pozostają zatrzymane w kości, ponadto dość często są one usuwane ze wskazań ortodontycznych. Jeżeli zęby trzonowe trzecie mają niewielkie rozmiary, to są czasem stosowane w miejsce zębów przedtrzonowych.
Kły, które pozostają zatrzymane w kości i nie dają się sprowadzić do łuku zębowego za pomocą leczenie ortodontycznego mogą zostać wprowadzone na właściwe miejsce poprzez autotransplantację. Zwykle wymaga to wcześniejszego umieszczenia aparatu ortodontycznego na pozostałych zębach w łuku, aby uzyskać odpowiednią ilość miejsca dla przeszczepu.
Przeciwwskazania mogą wynikać z budowy anatomicznej miejsca docelowego w wyrostku zębodołowym oraz kształtu zęba przeszczepianego, a głównie jego korzeni. Kiedy wyrostek zębodołowy ma niewystarczające wymiary poprzeczne, aby można w nim było wygospodarować wystarczająco dużo miejsca na zębodół dla przeszczepianego zęba wykonanie zabiegu nie jest możliwe. Także niewłaściwa higiena jamy ustnej oraz brak chęci współpracy ze strony pacjenta stanowią przeciwwskazanie do zabiegu. Zapalenia ostre i przewlekłe w miejscu planowanego przeszczepu także dyskwalifikują pacjenta do zabiegu.
Wypełnienia zakładane są w stomatologii głównie podczas leczenia próchnicy, lub leczenia endodontycznego, czasem także jako uzupełnienie ubytków powstałych na skutek nadmiernej atrycji koron zębów. Materiały, z jakich wykonane są wypełnienia są stosunkowo trwałe, jednak konieczna jest ich kontrola, w celu sprawdzenia szczelności brzeżnej. Amalgamaty uważane są za najbardziej wytrzymałe wypełnienia, jednak ze względu na niskie walory estetyczne odchodzi się od ich stosowania.
Kiedy wymieniać plombę?
Materiały kompozytowe i glasjonomery zapewniają dobry efekt kosmetyczny, jednak wszystkie, nawet dobrze założone odkruszają się i tworzy się szczelina między nimi a szkliwem/zębiną do której mogą wnikać bakterie powodując próchnicę wtórną. Ponadto wypełnienia mogą zmieniać kolor i powodować zmniejszenie jakości estetycznej uzębienia, także po wybielaniu zębów wypełnienia odznaczają się innym kolorem, ponieważ same nie ulegają rozjaśnieniu. U pacjentów, którzy decydują się na uzupełnienia protetyczne, które zawierają w swojej strukturze metale może być konieczna wymiana wypełnień amalgamatowych, ze względu na możliwość tworzenia się ogniw galwanicznych i przewodzenia prądu elektrycznego.
Przed podjęciem decyzji o wymianie wypełnienia należy rozważyć kwestię zdrowia pacjenta oraz względy estetyczne – wymiana materiałów uzupełniających ubytki bardzo często wiąże się z koniecznością przynajmniej częściowego ich opracowania, a więc odjęcia tkanek zęba. Przy opracowywaniu wiertłem szkliwa i zębiny wytwarza się wysoka temperatura, która zwłaszcza w przypadku głębokich ubytków może być przyczyną oparzenia miazgi i jej zapalenia.
Istotnym wskazaniem do wymiany wypełnienia jest obecność lub podejrzenie próchnicy wtórnej – wykształca się ona i postępuje w wyniku powstania mikroprzecieku pomiędzy szkliwem zęba a materiałem wypełniającym ubytek. Na obecność próchnicy wtórnej wskazuje w początkowym stadium obecność pęknięć szkliwa w pobliżu wypełnienia, w późniejszych stadiach zasinienie przeświecające spod szkliwa lub ciemne plamy w kolorach od brązu do czerni. W przypadku wypełnień amalgamatowych można mieć czasem wątpliwości, co do tego, co prześwieca spod szkliwa – amalgamat, czy zmiana próchnicowa. Oceniając stan takiego zęba należy zwrócić uwagę na to, że w większości przypadków podcięcia pod amalgamat nie mogą być zbytnio przesunięte pod guzek korony zęba, gdyż siły żucia mogłyby wtedy powodować odłamanie się guzka. Zwykle zmiana taka świadczy o próchnicy. We właściwej ocenie przylegania wypełnienia do ścian ubytku bardzo pomocne są kamery wewnątrzustne – dzięki 40-krotnemu powiększeniu korony zęba i tkanek otaczających oraz przekazaniu obrazu na monitor można dostrzec szczegóły obszaru sąsiadującego z wypełnieniem. Stosowanie kamer wewnątrzustnych ma także dodatkowy aspekt – przekonanie pacjenta, że wymiana starego materiału jest konieczna, zwłaszcza, gdy zmiany nie są dostrzegalne na powierzchni.
Czas, w którym wymiana wypełnienia jest wskazana nie jest ściśle określony – powinno się dążyć do wykonania wymiany przed rozwinięciem się próchnicy wtórnej, niestety właściwy moment jest trudny do uchwycenia – największa szansa na wymianę we właściwym czasie występuje u osób, które regularnie zgłaszają się na przeglądy stomatologiczne. Część badaczy jest zdania, że wymiana wypełnienia powinna nastąpić wtedy, gdy zauważalne są drobne pęknięcia na szkliwie, gdyż świadczą one o zmianach w obrębie zębiny, która podpiera daną część szkliwa. Niestety zmiany próchnicowe przylegające do wypełnień są rzadko widoczne na zdjęciach rentgenowskich, dlatego ich stosowanie w celu zidentyfikowania próchnicy wtórnej wokół wypełnienia nie jest wskazane. Pacjenci często nie odczuwają żadnych dolegliwości związanych z rozwojem próchnicy wtórnej, zwłaszcza przy płytkich lub średnio-głębokich uzupełnieniach ubytków, gdyż zmiany są zbyt odległe od miazgi, aby wywoływać ból. W niektórych wypadkach występuje nadwrażliwość na ciepłe lub słodkie pokarmy, co jest wynikiem utraty szczelności wypełnienia – jest to wskazanie do jego wymiany.
W przypadku występowania próchnicy wtórnej wskazane jest usunięcie całego wypełnienia, tak, aby mieć pewność, że wszystkie tkanki objęte procesem próchnicowym zostały wyeliminowane. Warto jest pokazać pacjentowi próchnicę po wyjęciu starego wypełnienia – wiele osób nadal nie ma świadomości, że wypełnienia nie są wieczne. Pokazanie obrazu z kamery wewnątrzustnej na pewno usunie wątpliwości, jakie duża część pacjentów może mieć – przyczynia się to do budowania większego zaufania w relacjach lekarz-pacjent. Wyjaśnienie pacjentowi mechanizmu powstawania próchnicy wtórnej i związanej z nią prewencji w postaci przeglądów kontrolnych często odnosi pozytywne skutki.
Istnieją także inne wskazania do wymiany wypełnień, poza obecnością próchnicy. Wypełnienia amalgamatowe są często usuwane z powodów estetycznych lub przy planowanych uzupełnieniach protetycznych wykonanych z metalu. Niektóre uzupełnienia protetyczne, takie jak mosty, korony czy protezy szkieletowe posiadają elementy wykonane z metalu – ze względu na to, że stopy metali używane w protetyce różnią się składem od amalgamatu mogłoby dochodzić, w razie pozostawienia metalowych uzupełnień, do powstawania prądu elektrycznego. Amalgamat i stopy metali używane w protetyce mają inny potencjał elektryczny – mogą więc tworzyć ogniwo galwaniczne, które przewodziłoby prąd elektryczny, który powodowałby nie tylko uczucie dyskomfortu u pacjenta, ale także mógłby stać się powodem podrażnienia miazgi i jej stanu zapalnego. Więcej
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń

