Wyniki dla: dentysta.eu
Zęby dotknięte próchnicą, zapaleniem miazgi lub z wytworzonym ropniem w pobliżu wierzchołka nie są błahym problemem. Zepsute zęby istotnie wpływają na stan naszego zdrowia fizycznego i psychicznego. Nikogo nie trzeba przekonywać, że zniszczone zęby nie dodają uroku, nie każdy jednak wie, że ząb dotknięty próchnicą lub objęty ropniem stanowi wrota infekcji dla wielu chorobotwórczych drobnoustrojów. Zakażenie może rozpoczynać się w miazdze zęba i rozprzestrzeniać się poprzez kanały zęba obecne w jego korzeniach do tkanek okołowierzchołkowych, skąd może dostawać się także do kości.
Zepsute zęby – ryzyko dla całego organizmu
Po dostaniu się do kości, o ile schorzenie nie jest leczone zaczyna się proces ropotwórczy, ropa zbiera się w wyniku odpowiedzi odpornościowej organizmu na inwazję mikroorganizmów, głównie bakterii. Zebrana ropa może pozostawać w kościach lub szukać ujścia przez tkanki miękkie – poprzez utworzenie przetoki, czyli rozerwania warstw mięśni, błon śluzowych i/lub skóry. Proces zapalny objawia się zwykle bólem, gorączką, dreszczami i pogorszeniem samopoczucia. Na zasięg zakażenia mają wpływ głównie rodzaj drobnoustroju (niektóre mikroorganizmy pozostają przez dłuższy czas w jednym miejscu, inne wędrują do coraz to nowych obszarów ciała) oraz poziom odporności – u osób odpornych infekcje rozprzestrzeniają się zwykle wolniej, niż u pacjentów z licznymi schorzeniami lub osób po przeszczepach poddanych immunosupresji.
Drogi szerzenia się zakażeń można podzielić na bezpośrednie i pośrednie. Infekcje szerzące się bezpośrednio obejmują przylegające do miejsca przebiegu zapalnego tkanki miękkie. W wyniku rozprzestrzeniania takiego zakażenia mogą się tworzyć ropnie – są to małe jamki ograniczone wałami tkankowymi, które zawierają martwe komórki, bakterie i leukocyty – białe ciałka krwi, które zwalczają drobnoustroje, są one otoczone dużą ilością ropy. Ropnie pochodzenia odzębowego można podzielić na ropnie okołowierzchołkowe, podokostnowe oraz podśluzówkowe.
Ropnie okołowierzchołkowe tworzą się najczęściej w wyniku głębokiej próchnicy i obumarcia miazgi zęba z wytworzeniem ropy, która wędruje kanałami w korzeniu zęba i przedostaje się przez wierzchołek korzenia – jeśli proces jest przewlekły, tzn. trwa długo w czasie, to stan zapalny dociera do kości i w jego wyniku zostaje ona rozpuszczona i powstaje pusta przestrzeń zwana torbielą lub cystą.
Ropnie podokostnowe, które są kolejnym po ropniach okołowierzchołkowych stadium zapalenia, gdy wydzielina ropna migruje przez kość docierając do okostnej i odwarstwiając ją, co jest bardzo bolesne. Ropnie podokostnowe są bardzo często zlokalizowane na podniebieniu, nie przechodzą wówczas w ropnie podśluzówkowe, natomiast są najbardziej bolesnymi ropniami ze wszystkich – ból często promieniuje na połowę twarzy, lub całą twarz, opisywany jest jako pulsujący i ciągły, może nasilać się w nocy.
Ropnie podśluzówkowe, których wydzielina wędruje przez okostną szczęki lub żuchwy i przebija błonę śluzową jamy ustnej lub skórę – proces ten zachodzi zawsze po najmniejszej linii oporu. W momencie perforacji błony śluzowej i wydostawania się ropy na zewnątrz następuje zmniejszenie się bólu – ma to związek ze zmniejszeniem się ciśnienia płynu wewnątrz ropnia. Procesowi temu towarzyszy gorączka, obrzęki policzków, jamy ustnej, warg i okolicy podoczodołowe. W zależności od zęba, który stał się przyczyną zakażenia otworzenie się ropnia następuje w innym miejscu, dla zębów szczęki jest to często przedsionek jamy ustnej (zakażenia z zębów przedtrzonowych i trzonowych), czyli przestrzeń między wargami a łukami i wyrostkami zębowymi, dół nadkłowy (występuje na wysokości kła – zakażenie pochodzi zwykle od zębów przednich, rzadziej os przedtrzonowców), zatoka szczękowa – znajduje się we wnętrzu kości szczękowej, jama nosowa, możliwe jest także przebicie się ropnia przez policzek (ropnie przy zębach trzonowych) i wylewanie się jego treści na skórę oraz utworzenie ropnia na podniebieniu (infekcja najczęściej od siekaczy bocznych lub pierwszych przedtrzonowców). Jeśli chodzi o perforację ropnia do zatoki szczękowej, to głównie ma to miejsce w przypadku wystąpienia infekcji 2. przedtrzonowca i 1. trzonowca szczęki, gdyż ich korzenie znajdują się najbliżej niej, a zdarza się nawet, że położone są w jej świetle. Ropnie pochodzące od zębów żuchwy otwierają się do przedsionka jamy ustnej, perforują jej dno, czyli okolicę pod językiem, oraz mogą drążyć przez policzek (głównie ropnie od korzeni zębów trzonowych) i brodę i przebijając skórę otwierać się na zewnątrz. Należy pamiętać, że jeżeli ból zęba z próchnicą był ciągły i trwał dość długo, a potem nagle się zakończył, to nie świadczy to o jego samowyleczeniu, a jest raczej sygnałem obumarcia miazgi, która zawiera nerwy informujące o jego złym stanie, wraz ze śmiercią komórek nerwowych dane o stanie zapalnym przestają do nas docierać. Po tym okresie zwykle pojawia się ból na nagryzanie – jest to związane z pojawieniem się ropnia okołowierzchołkowego i zapaleniem ozębnej. Ból ten utrzymuje się jakiś czas a następnie stopniowo ustępuje – dzieje się tak, ponieważ ropa zbierana w okolicy okołowierzchołkowej korzenia zęba znajduje ujście do kości, skąd dalej się rozprzestrzenia, aż wytworzy przetokę i wyleje wydzielinę ropną – do wnętrza jamy ustnej przez błonę śluzową lub na zewnątrz przez otwór w skórze. Dlatego nie należy czekać, aż przestanie boleć – lepiej udać się do stomatologa, który nas przebada i ustali przyczynę bólu i rozpocznie leczenie, oczekiwanie, że ból i zapalenie minie nie jest wskazane, gdyż może doprowadzić do poważniejszych konsekwencji, niż utrata zębów.
Infekcja może też rozprzestrzeniać się poprzez błonę śluzową jamy ustnej i skórę i tworzyć przestrzenie patologiczne z nią połączone, lub też rozsiewać się w tkankach miękkich wywołując cellulitis. Cellulitis jest to rozproszone zapalenie tkanek miękkich podskórnych lub leżących pod błonami śluzowymi, nie jest ono ograniczone i w przeciwieństwie do ropni rozprzestrzenia się poprzez naturalne przestrzenie oraz wzdłuż powięzi mięśniowych, czyli błon, które pokrywają mięśnie. Nie należy mylić tego rodzaju zapalenia z pomarańczową skórką, na którą często skarżą się kobiety, ponieważ oba te stany, oprócz nieciekawego wyglądu, nie mają ze sobą żadnego związku. Ten rodzaj zakażenia stosunkowo szybko przenosi się dalej, obejmując coraz większą ilość tkanek. W niektórych przypadkach stan ten może wywołać ciężką niewydolność oddechową, dzieje się tak, gdy infekcja przenosi się w okolice szyi i wywołuje obrzęk, który zmniejsza światło dróg oddechowych. Stan zapalny może się także przenosić z tkanek miękkich do wnętrza kości wyrostków zębodołowych i wywoływać tam zapalenie szpiku kostnego. Ogniska zapalne w jamie ustnej, takie jak zepsute zęby, mogą także doprowadzać do zapaleń zatok nosowych i czołowych. Więcej
Grupa naukowców z Berkeley Lab opracowała materiał, który jest uważany za najtwardszy i najbardziej wytrzymały na świecie. Materiał ten nazywany jest szkłem metalowym (z ang. metallic glass) i wykonany jest ze stopu palladu i szkła. W skład materiału wchodzi 79% palladu, 3,5% srebra, 6% fosforu, 9,5 % krzemu oraz 2% germanu.
Implanty przyszłości – najlepszy materiał na implanty
Materiały szklane są wprawdzie z natury mocne, co wynika z braku mikrostruktury krystalicznej, jednak ich wadą jest duża kruchość, która często objawia się skrajnym brakiem odporności na zarysowania i pękaniem. W przeciwieństwie do zwykłych szkieł szkła metalowe posiadają zdolność do przesuwania powstających rys w postaci pasm i blokowaniu ich rozprzestrzeniania, a tym samym łączą w sobie zalety kruchych materiałów ceramicznych i skrajnie twardych metali. Wytworzony materiał amorficzny wykazuje wyjątkową odporność na zniszczenie, wykraczającą poza dotychczas osiągnięte parametry dla najtwardszych i najmocniejszych tworzyw. Szkło metalowe ze stopem palladu zostało poddane próbom na rozciąganie, gdzie wykazało zadowalające wyniki – dzięki temu wiadomo, że będzie ono mogło zostać zastosowane tam, gdzie oprócz twardości konieczna jest także odporność na działanie sił sprężystości. W momencie powstania rysy na materiale z metalowego szkła wytwarza się wiązka rys, które otaczają pęknięcie i zapobiegają jego rozprzestrzenianiu się. Szkło metalowe ze stopem palladu jest dzięki temu wysoce odporne na działanie czynników uszkadzających. Ze względu na udział stopu palladu w przedstawionym szkle metalowym jego zastosowanie na szeroką skalę jest jak na razie ograniczone. Medycyna wiąże wiele nadziei ze szkłami metalowymi; obecnie trwają badania nad zastosowaniem takich materiałów w implantologii, głównie jeśli chodzi o wspomaganie leczenia złamań kości, chociażby w postaci śrub łączących ich fragmenty. Jest bardzo prawdopodobne, według wypowiedzi Marios D. Demetriou – jednego z twórców materiału, że będzie on stosowany w produkcji implantów zębowych oraz innych implantów stosowanych w medycynie, ponieważ koszty ich produkcji są bardzo wysokie, dzięki czemu zastosowanie tak drogiego materiału mogłoby zostać uzasadnione. Nowe twardsze i wytrzymalsze na działanie sił wszczepy mogłyby podnieść jakość życia pacjentów, u których zostałyby zastosowane, jednak, aby ocenić przydatność materiału konieczne jest uprzednie zbadanie jego wpływu na organizm oraz biozgodności z tkankami. Idealnie byłoby, gdyby opisywany biomateriał ulegał osseointegracji, podobnie jak związki tytanu, którymi pokrywa się obecnie stosowane implanty zębowe.
Magazyn Stomatologiczny, 2011, XXI, 1, 76-82:
Autor: Marcin Krufczyk – Lekarz stomatolog, Zabrze | Kontakt e-mail: marcin@dentysta.eu
Badanie ankietowe, w którym wzięło udział ponad 3500 respondentów z całej Polski oraz z innych krajów, miało na celu w celu wyjaśnienie głównych przyczyn dentofobii i przybliżenie metod radzenia sobie ze stresem w gabinecie stomatologicznym i poczekalni. Poruszono w nim także takie kwestie, jak to, które znieczulenia są odbierane przez pacjentów jako najbardziej bolesne i jaką postawę powinien przyjąć lekarz, aby wyzbyć się negatywnego napięcia we wzajemnej relacji z pacjentem.
Dentofobia
Od zarania dziejów dentysta był postrzegany jako postać negatywna, kojarząca się głównie z bólem i nieprzyjemnymi doznaniami. Ten utarty pogląd sprawia, że ludzie boją się wizyt u dentysty, a niektórzy unikają ich jak ognia. Skrajny strach powodujący ataki paniki i paraliżującą niechęć jest nazywany dentofobią (1, 2). Niechęć pacjenta na fotelu dentystycznym jest przeszkodą zarówno dla niego samego, jak i dla dentysty, a spowodowane strachem jego nadmierne pobudzenie i wrażliwość na choćby najlżejsze dotknięcie lekarza uniemożliwia wręcz leczenie. Czy jest na to sposób? Dentyści prześcigają się w stosowaniu przeróżnych metod zmniejszania napięcia w kontakcie z pacjentami. Która z tych metod jest skuteczna i czy w ogóle można się wyzbyć strachu i poczucia lęku?
Cel pracy
Celem badania było uchwycenie podstawowych czynników wywołujących stres podczas wizyty u stomatologa, a także znalezienie złotego środka, który pozwoli na zmniejszenie napięcia w relacji dentysta – pacjent. Ponadto podjęto próbę:
• ustalenia natężenia strachu i jego wpływu na częstość wizyt u dentysty,
• wychwycenia najbardziej stresogennych zabiegów,
• przedstawienia wzorcowej postawy lekarza,
• określenia standardów wyposażenia gabinetu i poczekalni, które pozwolą na ograniczenie stresu pacjentów do minimum.
Materiały i metody
Badanie zostało przeprowadzone w formie anonimowej ankiety internetowej oraz jej drukowanego odpowiednika w celu potwierdzenia osiągniętych wyników. Ankieta była dostępna pod adresem internetowym dentofobia.1k.pl od 5 lipca do 30 września 2010 roku. Stronę z ankietą zabezpieczono w taki sposób, by jedna osoba (jeden adres IP) mogła wypełnić ją tylko raz – pozwoliło to na uzyskanie obiektywnych, wolnych od błędów, rzetelnych wyników. Oprogramowanie ankiety wymagało wypełnienia wszystkich pól przez osobę odpowiadającą przed jej ostatecznym wysłaniem i stanowiło podstawę do przeprowadzenia badania na większą skalę. W badaniu „Dentofobia – strach przed dentystą” wzięło udział 3687 osób. Ankieta osiągnęła dużą popularność dzięki wsparciu portalu dentystycznego dentysta.eu oraz kilku innych stron tematycznych. Badani, którzy reprezentowali kilka przedziałów wiekowych (tab. I), pochodzą z różnych regionów Polski (tab. II).
TABELA I. Wiek badanych
| Wiek w latach | % |
| 7-13 14-18 19-25 26-40 41-60 ponad 60 |
2% 30% 37% 20% 11% 1% |
TABELA II. Podział badanych ze względu na miejsce zamieszkania
| Województwo | % |
| śląskie małopolskie wielkopolskie mazowieckie podkarpackie dolnośląskie łódzkie pomorskie kujawsko-pomorskie lubelskie zachodniopomorskie opolskie warmińsko-mazurskie podlaskie lubuskie świętokrzyskie inny kraj niż Polska |
15,43% 11,28% 9,90% 8,90% 7,84% 6,62% 5,99% 5,42% 5,29% 4,67% 4,04% 3,09% 2,93% 2,71% 2,63% 2,09% 1,17% |
Ankieta składała się z 30 pytań jednokrotnego lub wielokrotnego wyboru oraz 6 pytań otwartych. Odpowiadając na nie, osoba badana mogła szczegółowo opisać dany problem. Wyniki ankiety zostały zebrane i zanalizowane w wielowymiarowych tabelach, a następnie przedstawione za pomocą wykresów.
Dentofobia
Wyniki i omówienie badania
• Co tak naprawdę jest przyczyną strachu?
Aby skutecznie walczyć z chorobami, do których niewątpliwie zalicza się dentofobia w jej zaawansowanej postaci, należy przede wszystkim poznać przyczynę strachu, którego podłoże znajduje się w przeszłości (ryc. 1).
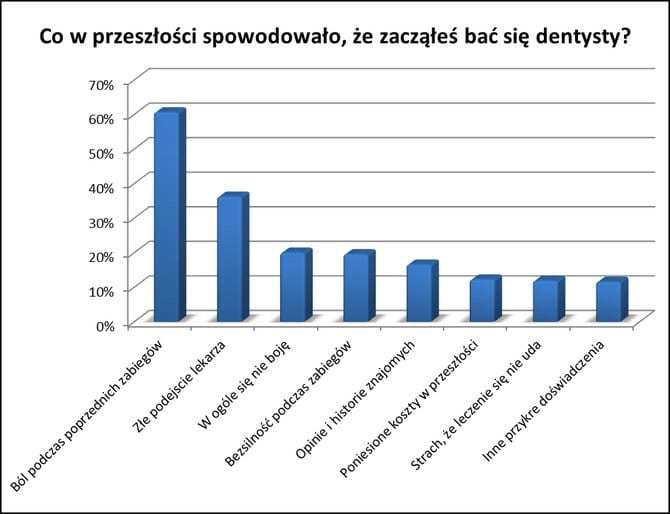
Ryc. 1. Przyczyny strachu przed dentystą.
Około 60% pacjentów podaje – jak można się było spodziewać – ból i przykre doświadczenia w przeszłości jako przyczynę strachu przed dentystą (3). Kolejne 36% to pacjenci, którzy skarżą się na złe podejście lekarza – niespełniającego ich oczekiwań lub traktującego przedmiotowo pracę zawodową. Co piąty pacjent nie wytrzymuje swojej bezsilności podczas zabiegów. Każe to się zastanowić nad stworzeniem w gabinecie atmosfery, w której leczony ma wrażenie panowania nad sytuacją i jej kontrolowania. Chodzi tu szczególnie o cierpliwe podejście dentysty do pacjenta i zaprzestanie działań po wykonaniu przez niego umówionego znaku, np. uniesienia ręki przy nadmiernej bolesności zabiegu. Nie bez znaczenia są także opinie i historie znajomych oraz ceny zabiegów (4).
Do badania żywotności miazgi służą testy termiczne, elektryczne oraz laserowo-dopplerowskie. Testy termiczne i elektryczne opierają się na rejestrowaniu zdolności do przewodzenia włókien nerwowych, które wchodzą w skład pęczka naczyniowo-nerwowego. Stanowi on swoiste rusztowanie miazgi zęba.
BŻM (Badanie Żywotności Miazgi)
Testy te są proste w wykonaniu, jednak mogą dawać fałszywe wyniki, ponieważ badają one wrażliwość badanego zęba na bodźce termiczne i elektryczne, a nie samą żywotność miazgi. Wprawdzie żywa miazga daje objawy określonej wrażliwości zęba na ciepło, zimno i płynący prąd elektryczny, jednak zawsze istnieje dość duże prawdopodobieństwo pomyłki. Niezmieniona chorobowo miazga odpowiada bólem na działanie bodźca. Wraz ze wzrostem siły bodźca, następuje wzrost intensywności bólu. Zdrowa miazga przestaje reagować bólem natychmiastowo po usunięciu bodźca. Jeżeli ból w odpowiedzi na bodziec przedłuża się, to ma to zwykle związek z obecnością stanów zapalnych, często rozległych.
Test na ciepło
wykonywany jest za pomocą rozgrzanego ćwieka gutaperkowego, który przykłada się do powierzchni zęba. Powierzchnię zęba należy posmarować lubrykantem przed dotknięciem gutaperką. Jeżeli zachodzi wzmożona reakcja na ciepło powinno się wykonać także reakcje na zimno. Jeśli przy zwiększonej odpowiedzi na ciepło ząb nie wykazuje wrażliwości na zimno, lub reakcja ta jest bardzo słaba to wskazuje to na rozległe ropne zapalenia miazgi, w której występują ogniska martwicy lub jest ona w stanie rozpadu zgorzelinowego.
Test na zimno
wykonuje się poprzez dotknięcie powierzchni zęba watą nasączoną chlorkiem etylu. Test ten ma często charakter eliminacyjny, jeżeli wcześniej wystąpiła wzmożona reakcja na ciepło. W metodzie tej stosuje się też kryteria wg Mumforda, gdzie 0 – oznacza brak reakcji, 1 – reakcję słabą, 2 – reakcją średnią, wyraźnie wyczuwalną, 3 – reakcje silną i przykrą dla pacjenta. Zęby powinno się izolować od dostępu wilgoci poprzez użycie wałków ligniny i/lub ślinociąg.
Test elektryczny
W tym badaniu wykorzystywany jest prąd Faradaya, jest on przytłumiony w takim stopniu, że fala drażniąca nie dochodzi do ozębnej. Reakcja miazgi zależy od stanu w jakim się ona znajduje oraz intensywności działającego na nią bodźca ( napięcia i natężenia prądu). Próg pobudliwości zęba określa się za pomocą najsłabszego bodźca, przy jakim reaguje ona bólem. Dla prawidłowej miazgi próg ten nie przekracza 40 µA, a dla dla ozębnej około 260 µA. Reakcja zdrowej miazgi wzrasta wraz ze wzrostem siły działania bodźca. Obniżenie progu pobudliwości miazgi wskazuje na jej zwiększona wrażliwość, co miejsce w stanach chorobowych. Zwiększenie progu pobudliwości, wskazuje na obniżenie wrażliwości miazgi. W ostrych zapaleniach miazgi obserwuje się znaczne zwiększenie reakcji miazgi na bodźce, a w schorzeniach przewlekłych reakcja miazgi jest znacznie obniżona. Na początku stanów zapalnych przebiegających bezobjawowo badanie elektryczne wykazuje prawidłowy próg pobudliwości. Zęby objęte całkowitą martwicą miazgi lub jej zgorzelą nie reagują na bodźce elektryczne. Zachowanie odpowiedniego progu pobudliwości miazgi ma czasem miejsce dla zębów dotkniętych rozpływną martwicą miazgi, ponieważ rozkładająca się masa zgorzeli jest swoistym płynem elektrolitowym i przewodzi prąd, który dochodzi do tkanek okołowierzchołkowych, które odpowiadają bólem. Ponieważ ani badanie bodźcami termicznymi ani elektrycznymi nie są wystarczająco dokładne i nie można określić dzięki nim rodzaju zapalenia zęba trzeba powtarzać każdy test co najmniej dwukrotnie. Badania prądem faradycznym nie zaleca się stosować u dzieci, ponieważ reaktywność zębów jeszcze nie rozwiniętych na bodźce elektryczne jest uzależniona od stopnia rozwoju korzeni, a dzieci korzenie nie są zwykle do końca wykształcone.
Znajdź i oceń swojego stomatologa… Dodaj gabinet jeśli go nie odnalazłeś. Wszystko zajmie Ci tylko kilkanaście sekund! Ranking dentystów z całej Polski na dentysta.eu:
Wstęp – świadomość badanych
Jednym z najbardziej czasochłonnych i stresogennych zabiegów w gabinecie dentystycznym jest leczenie endodontyczne. Wymaga ono wielkich umiejętności samego stomatologa i niejednokrotnie sporego zapasu cierpliwości u pacjenta. Po analizie projektu „higiena jamy ustnej wśród Polaków” (zdrowezeby.1k.pl) wynika iż leczenie kanałowe było przeprowadzane u około 40% Polaków.
Badanie, które rozpocząłem dnia 18 sierpnia 2009 miało na celu dokładniejszą analizę problemu samego leczenie kanałowego w Polsce. Ankietowani w przeciągu kilkunastu tygodni wypełnili ponad 8 000 ankiet (adres badania: leczeniekanalowe.1k.pl). Podczas badania zadano proste pytania, które pomogą w interpretacji i rozpoznaniu rodzaju problemów z którymi zgłaszają się przeciętni pacjenci. Badanie pomogło uchwycić największe żale pacjentów, które zwykle nie są przekazywane bezpośrednio lekarzowi. W pierwszej kolejności wyselekcjonowano grupę badanych, która miała przeprowadzane leczenie kanałowe przynajmniej raz- próbę 5100 osób poddano dalszej analizie.
Około 60% badanych dowiedziało się co to leczenie kanałowe od swojego lekarza podczas wizyty, 30% osób przeczytało o szczegółach w internecie lub zna zabieg ze słyszenia. Najczęściej leczonymi kanałowo zębami są trzonowce stałe (42%) oraz przedtrzonowce (22%). 7% badanych miało przeprowadzane leczenie kanałowe zębów mądrości.
Polacy wolą usuwać?
Prawie 7% badanych stanęło przed szansą leczenia kanałowego i zdecydowało się na usunięcie zęba z przyczyn finansowych, kolejne 2% to osoby, które usunęły ząb z powodu braku czasu. W gabinecie NFZ można przeprowadzić darmowe leczenie zębów przednich, niestety potrzeby są dużo większe i aż 7% Polaków nie stać na leczenie. 60% pacjentów którzy zdecydowali się na leczenie kanałowe skarżyło się na ból zęba co stanowiło przyczynę wizyty.
Do tej pory zęby mleczne nie były leczone. Królowało przekonanie, że zębów mlecznych nie należy leczyć, bo i tak wypadną. Mleczaki rzeczywiście wypadają, ale zanim jednak do tego dojdzie „zarażają” sąsiadujące z nimi zęby stałe. Próchnica to choroba infekcyjna, która może przenosić się wraz z bakteriami na zdrowe zęby!
Zęby mleczne też się leczy!
Zarażanie zębów stałych nie jest jednak jedynym problem. Zaatakowane przez próchnicę mleczaki mogą wypaść zbyt wcześnie robiąc zbyt dużo miejsca w szczęce dla zębów stałych. Jest to głównym powodem przemieszczania się zębów co pociąga za sobą nie tylko problemy krzywych zębów w przyszłości, ale również braku miejsca dla wyrzynających się zębów stałych. Aby temu zapobiec stosowane są tzw. „utrzymywacze przestrzeni”. Zabezpieczają one miejsca po zębach mlecznych, utrzymując przestrzeń do czasu pojawienia się zębów stałych. Istnieją dwa typy utrzymywaczy: ruchome, blokowe oraz mikroprotezy. Mikroprotezy odtwarzają również powierzchnię żującą, jednak to te ruchome stosowane są częściej, ponieważ uciskana błona śluzowa nie włóknieje – nie utrudnia wyrzynania zębom stałym.
Należy również pamiętać, że pierwsze zęby to nie tylko mleczaki. Z tyłu szczęki wyrzynają się bowiem zęby trzonowe stałe (szóstki). Pojawiają się zwykle między piątym a szóstym rokiem życia i dlatego rodzice zapominają, że nie są to zęby mleczne. To te zęby najczęściej atakowane są przez próchnicę, dlatego zawsze należy pamiętać, aby od najmłodszych lat dopilnować i uczyć dzieci codziennej higieny jamy ustnej oraz wykształcać odpowiednie i zdrowe nawyki żywieniowe. Niska mineralizacja oraz niekorzystna anatomia powierzchni zgryzowych sprawia, że zęby trzonowe są najczęstszym miejscem występowania próchnicy u dzieci między 6 a 12 rokiem życia.
Próchnica u dzieci
Warto zwrócić szczególna uwagę na zęby dziecka, ponieważ najczęstszą odmiana próchnicy w tym wieku, jest tzw. próchnica wczesna (butelkowa). Próchnica ta jest często nierozpoznawalna i mylona ze zwykłym osadem. Charakteryzuje się ostrym i szybkim przebiegiem. Na początku pojawia się kredowobiałe odwapnienie, które szybko zmienia kolor kolejno na jasnożółty , brązowy a nawet czarny. Rozprzestrzenia się od okolicy przydziąsłowej do brzegu siecznego i powierzchni stycznych (próchnica okrężna). Aby zapobiec takim sytuacjom należy uważnie pilnować aby dziecko nie zasypiało przy piersi lub z butelką. Należy również zabronić dziecku używania butelki jako maskotki lub zabawki.
Jeśli próchnica zniszczyła dużą część zęba, co uniemożliwia jego wypełnienie, stosuje się zabieg lapisowania. Lapisowanie to inaczej impregnacja zębiny azotanem srebra. Dzięki takiemu zabiegowi możliwe jest zatrzymanie próchnicy co często ratuje zęba przed usunięciem. Jedynym minusem to czarne zabarwienie zęba spowodowane wytrącającym się srebrem.
Kompozyty inaczej materiały kompozycyjne lub złożone zbudowane są z fazy organicznej, nieorganicznej oraz substancji wiążącej.
Materiały kompozytowe stomatologia
Czytaj więcej o kompozytach wolnych od BPA: BPA Free u dentysta.eu
W nowoczesnej stomatologii stawia się na to, aby materiał do wypełnień spełniał szereg wymagań i pełnił podstawowe funkcje, głównie odbudowującą, ale i przywracającą funkcje i wygląd zęba. Do wymagań stawianych materiałom kompozycyjnym należą m.in.:
– posiadanie dużej adhezji do szkliwa i zębiny,
– mały objętościowo skurcz polimeryzacyjny,
– działanie profilaktyczne na okoliczne tkanki,
– estetyka (łatwość doboru barwy i odpowiedni połysk),
– niskie koszty oraz łatwość użycia materiału.
Kompozyty składają się jak już wyżej wspomniano z:
• FAZY ORGANICZNEJ – jest to płynna żywica, najczęściej Bis-GMA; nazywana jest matrycą. Pełni funkcje spoiwa. Zawiera substancje mające właściwości inicjatorów, aktywatorów, stabilizatorów zapobiegających samoistnej polimeryzacji, inhibitorów oraz te odpowiadające za efekt kosmetyczny.
• FAZY NIEORGANICZNEJ – będącej wypełniaczem mineralnym lub organiczno-mineralnym. Jest to kwarc, krzemionka, krzemian litowo-glinowy lub też szkło. Decyduje o parametrach fizykochemicznych materiału.
• SUBSTANCJI WIĄŻĄCEJ – jest to w przypadku kompozytów silan winylu. Pełni rolę łączącą matrycę z wypełniaczem.
Próchnica zębów (łac. caries) jest to wieloprzyczynowa i przewlekła choroba infekcyjna twardych tkanek zęba wywołana przez czynniki pochodzenia zewnętrznego, które doprowadzają do odwapnienia i proteolizy podatnych na ich działanie tkanek.
Istnieje wiele metod diagnozowania tego schorzenia i coraz to bardziej stawia się na nowoczesne rozwiązania odchodząc m.in. od używania jako metody diagnostycznej zgłębnika, gdyż może to jeszcze pogorszyć już istniejący proces patologiczny. Oto kilka z nowoczesnych metod, z które coraz to powszechniej są wykorzystywane w polskich gabinetach stomatologicznych:
• TRANSLUMINACJA OPTYCZNA I CYFROWA-inaczej DIAFANOSKOPIA.
Badanie przeprowadza się w gabinecie przy zgaszonym reflektorze stomatologicznym. Końcówkę światłowodu umieszcza się w okolicy szyjki badanego zęba. Światło przechodząc przez prawidłowe tkanki daje ich zarys równy i jasny. Jeżeli natomiast mamy do czynienia z jakąkolwiek zmianą w tkankach lub w ich najbliższym otoczeniu skutkuje to zaburzeniem przewodzenia światła, co z kolei ujawnia się w postaci cienia o różnej wielkości i kształcie.
Rodzaje utraty tkanek zęba niezwiązanych z procesem próchnicowym. Nie każdy ubytek w zębie to próchnica, deficyty tkanek twardych zęba mogą mieć podłoże od diety po parafunkcjcje jak np. obgryzanie paznokci.
Demastykacja
– utrata tkanek zęba pod wpływem czynników fizycznych zewnętrznych (żucie i miażdżenie pokarmów). Powstaje wskutek m.in. nieprawidłowego szczotkowania zębów czy stałego spożywania „szorstkich” pokarmów.
Abrazja
– występuje wówczas, gdy tkanka zęba zostaje starta, zazwyczaj na powierzchniach zgryzowych całych łuków zębowych. Do tego stanu rzeczy przyczynia się energiczne szczotkowanie zębów „twardą szczoteczką” oraz używanie nieodpowiednich past zawierających bardzo niskie pH.
Starcie (atrycja)
– występuje w przypadku zgrzytania zębami (bruksizm), a nawet w czasie mowy. Stopień ścierania zębów pogłębia się wraz z wiekiem.
Abfrakcja
– utrata szkliwa na granicy korony i korzenia zęba. Te niepróchnicowego pochodzenia klinowe ubytki powstają na skutek działania sił żucia i objawiają się w postaci mikrozłamań szkliwa i zębiny w okolicy szyjki zęba.
Resorpcja
– proces fizjologiczny lub patologiczny polegający na utracie tkanek zęba w wyniku aktywnej czynności cementoklastów, dentinoklastów i ameloklastów. Resorpcja może dotyczyć korzeni zębów mlecznych (pr. fizjologiczny) lub mieć związek z obecnością torbieli, być wynikiem przebytego urazu, a w najgorszym przypadku choroby nowotworowej.
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń

