Wyniki dla: badanie przyzębia
Na przestrzeni lat 2007-2011 przeprowadzono badania ankietowe(1), w których wzięło udział ponad 40 000 internautów. Osoby badane to Polacy, którzy w ponad 90% ukończyli 18 lat. Wśród wielu pytań uwagę przykuwa trend Polaków do zaniedbywania higieny jamy ustnej połączony ze spadkiem częstości wizyt u stomatologów.
Nie mamy czasu na mycie zębów.
Pytanie o średni czas szczotkowania zębów wykazało wyraźny spadek rzetelnego czasu szczotkowania, który wynosić powinien około 3 minuty. Zaobserwowano spadek 3 minutowego czasu szczotkowania zębów o 8%, na korzyść szczotkowania poniżej 1 minuty – tu wzrost wynosi 3%.
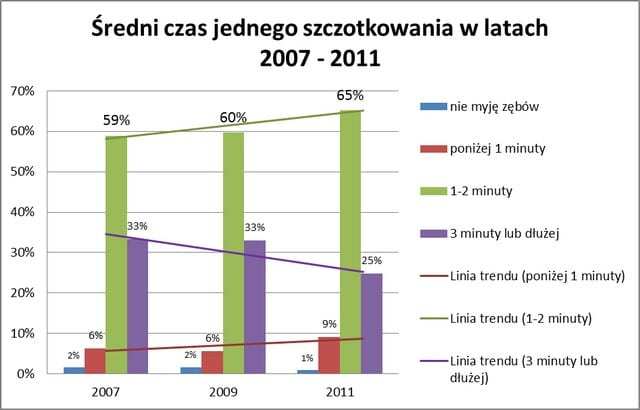
Ryc 1.
Po analizie Ryc 1. wniosek nasuwa się tylko jeden – Polskie społeczeństwo nie ma czasu na prawidłową higienę jamy ustnej. Większość osób nie jest świadoma tego, iż zaniedbywanie higieny jamy ustnej prowadzi do odkładania płytki nazębnej i w rezultacie procesów zapalnych tkanek przyzębia oraz postępującej próchnicy, które wymagać będą niejednokrotnie czasochłonnego leczenia, znacznie przekraczającego koszt zabiegów profilaktycznych.
Czas poświęcony na prawidłowe zabiegi higienizacyjne oraz profilaktyczne zabiegi u stomatologa, nijak się ma do fatalnych skutków zapalenia przyzębia.
Myjemy krótko ale … rzadko(!)
Kolejne przeanalizowane pytanie to dzienna częstość szczotkowania zębów. Większość badanych osób (55-59%) myje zęby 2 razy dziennie.
Niestety, z dostępnych danych wynika, iż z roku na rok spada liczba pacjentów szczotkujących zęby powyżej 2x dziennie – spadek ten wynosi około 1% na każde 2 lata – nie łatwo się domyślić jak będzie wyglądała sytuacja za 10 lat…
Ankietowani to w ponad 90% osoby pełnoletnie, co może wpływać na przekazywanie mało rzetelnego stosunku do higieny jamy ustnej także na dzieci i pogłębienie problemu w niedalekiej przyszłości.
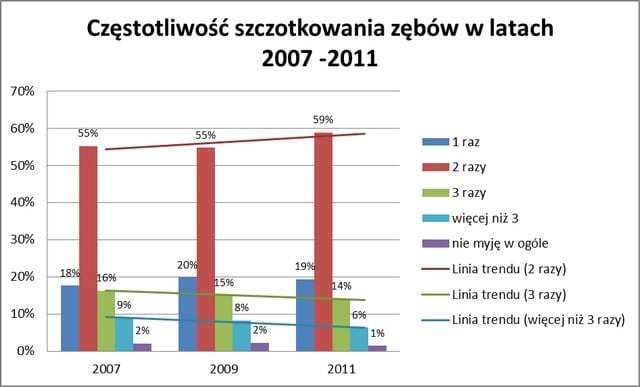
Ryc 2.
Wizyty coraz rzadsze.
Z badań wynika, iż pacjenci odwiedzają swojego stomatologa coraz rzadziej. Przy niekorzystnym trendzie higienizacji jamy ustnej wróży to większą nieświadomość społeczeństwa odnoszącą się do właściwej higieny jamy ustnej – a w efekcie, wyższy odsetek próchnicy. Ryc. 3 przedstawia wyraźny spadek częstości wizyt u stomatologa.
Za zakażenia zębopochodne uważa się wszelkie infekcje, które biorą swój początek w miazdze zęba, przyzębiu, wyrostkach zębodołowych szczęki i żuchwy, jak również w tkankach bezpośrednio do nich przylegających. Przeważająca większość zakażeń zębopochodnych ma charakter bakteryjny. Podatność na zakażenie oraz wielkość jego ekspansji zależy od ogólnej odporności organizmu. Według badań naukowych do 90% wszystkich zapaleń w obrębie twarzy i jamy ustnej ma podłoże zębopochodne. Uważa się, że ponad 2/3 z nich to zapalenia okołowierzchołkowe. Ostre zapalenia okołowierzchołkowe często manifestują się w postaci ropni w obrębie wyrostków zębodołowych, które następnie przekształcają się w ropnie okołowierzchołkowe.
Zapalenia zębopochodne powodowane są najczęściej przez obecność martwych zębów, zapalenia okołokoronowego (pericoronitis) – pojawiają się one zwykle w przypadku zębów częściowo zatrzymanych, zwłaszcza zębów trzonowych trzecich. Mogą się one pojawiać także po osunięciu zębów, w przypadku występowania nieleczonych nowotworów, takich jak np. ziarniniaki w okolicy okołokorzeniowej czy też przy współistnieniu zainfekowanych torbieli. W rzadkich przypadkach zapalenia zębopochodne notowane są po zabiegach chirurgicznych, urazach, takich jak złamania, oraz przy występowaniu zmian patologicznych węzłów chłonnych i gruczołów ślinowych.
Zapalenie zatoki szczękowej (sinusitis maxillaris)
Według przeprowadzonych badań około 10-12% wszystkich zapaleń zatoki szczękowej ma podłoże zębopochodne. Zapalenie zatok szczękowych można podzielić na ostre (sinusitis maxillaris acuta) – trwa ono poniżej trzech tygodni, zapalenie podostre – czas trwania zawiera się w przedziale od trzech tygodni do trzech miesięcy (sinusitis maxillaris subacuta) oraz zapalenie przewlekłe – czas trwania przekracza trzy miesiące (sinusitis maxillaris chronica).
Przyczyny
Najbardziej powszechnymi przyczynami takiego zapalenia zębopochodnego są ropnie znajdujące się w wyrostach zębodołowych szczęki oraz choroby przyzębia w jej obrębie. Patologiczne zmiany wywołane tymi schorzeniami perforują do jamy zatoki szczękowej i powodują przenoszenie się zakażenia na śluzówkę wyścielającą te zatoki i wywołuje odpowiedź immunologiczną. Innymi przyczynami zębopochodnymi zapaleń zatoki szczękowej może być obecność ciał obcych, które dostały się do ich wnętrza w czasie zabiegów stomatologicznych, jak również wywołane ekstrakcją zębów szczęki, zwłaszcza trzonowych trzecich, otwarcie zatoki szczękowej do jamy ustnej – występuje ono wówczas, gdy korzenie zębów trzonowych sięgają aż do wnętrza zatoki. U osób, które miały wykonywane zabiegi chirurgiczne w obrębie wyrostka zębodołowego szczęki należy także podejrzewać zębopochodną przyczynę zapalenia zatok szczękowych.
Objawy
Głównymi objawami zębopochodnego zapalenia zatoki szczękowej są bóle w okolicy zębów górnych, zwłaszcza trzonowców, bóle głowy, nadwrażliwość w obrębie przedniej części zatoki szczękowej.
Diagnostyka
Zębopochodne zapalenie zatok szczękowych manifestuje się obecnością wielu rożnych mikroorganizmów zarówno tlenowych jak i beztlenowych, z czego przeważają drobnoustroje beztlenowe. Największymi grupami bakterii spotykanych w wyżej omawianym zakażeniu są streptokoki, pałeczki Gram-ujemne oraz enterobakterie. Leczenie tego rodzaju zapalenia wymaga rozpoznania jego przyczyny i jej usunięcia, poleca się wykonać zdjęcia rentgenowskie, w celu określenia zasięgu zapalenia w obrębie zatok. Dzięki rentgenodiagnostyce można zauważyć obecne w zatoce ciała obce, które mogły wywołać schorzenie. Należy także wykonać badanie tkanek przyzębia, aby określić ich udział w zapaleniu. U pacjentów, u których było przeprowadzone leczenie zapalenia zatok bez podejrzenia przyczyn zębopochodnych, ale które nie przyniosło miarodajnych wyników należy także podejrzewać, że zapalenie ma swoje źródło w tkankach przyzębia. W badaniach mikroskopowych obserwuje się zwiększoną ilość leukocytów w polu widzenia.
Powikłania
Nieopanowanie zapalenia zatoki szczękowej lun brak podjęcia leczenia może doprowadzić do poważnych komplikacji wewnątrzczaszkowych, takich jak zapalenie opon mózgowych (meningitis), ropień mózgu (abscessus cerebri), ropień nadtwardówkowy (abscessus epidurale), ropniak podtwardówkowy (empyema subdurale), przetoka ustno-zatokowa (fistula oroantralis), zakrzepowe zapalenie zatoki jamistej (thrombosinusitis cavernosa), zapalenie szpiku (osteomyelitis), zapalenie tkanki łącznej (cellulitis). Zmiany te są niebezpieczne dla zdrowia i życia pacjenta, szacuje się, że śmiertelność przy tych powikłaniach waha się od 5 do 20% przypadków.
Leczenie
W zapaleniach zatoki szczękowej pochodzenia bakteryjnego wdraża się terapię mającą na celu opanowanie infekcji, zmniejszenie obrzęku dotkniętych tkanek oraz udrożnienie ujść, tak, aby wydzielina ropno-śluzowa mogła wypłynąć z zatoki. Leczenie farmakologiczne wymaga zastosowania antybiotyków, kropli do nosa oraz niekiedy inhalatorów, Konieczne jest ustalenie i usunięcie przyczyny zapalenia, jeżeli wykonana została ekstrakcja zęba możliwe jest umieszczenie kateteru w zębodole i wypłukiwanie ropnej wydzieliny z zatok roztworem soli fizjologicznej. W niektórych przypadkach stosuje się zabieg chirurgiczny w postaci antrostomii nosowej, przez co uzyskuje się dostęp do zatok szczękowych objętych zakażeniem i wykonuje się drenaż.
Nadziąślaki (epulides) – są to najczęściej obserwowane guzy występujące w obrębie dziąseł, ich etiologia nie jest do końca poznana, uważa się, że na ich powstawanie mają wpływ czynniki drażniące oraz wahania hormonalne. Charakterystyczną cechą we wszystkich rodzajach nadziąślaków jest nadmierny przerost śluzówki (hiperplazja). Nadziąślaki są nowotworami niezłośliwymi, które jedynie w niezmiernie rzadkich przypadkach ulegają zezłośliwieniu.
Nadziąślak – rodzaje
• nadziąślak ziarnisty (epulis granulomatosa)
– uważa się, że powstaje w wyniku miejscowego urazu, innymi czynnikami mającymi znaczenie dla rozwoju tego naddziąślaka są inne towarzyszące choroby, np. brzeżne zapalenie przyzębia (parodontitis marginalis) oraz poziom hormonów, ponieważ zmiany te powstają do czterech razy częściej w u ciężarnych kobiet niż w pozostałych grupach pacjentów, dlatego niektórzy stosują nazwę naddziąślak ciężarnych (epulis gravidarum). W badaniach przeprowadzonych na zwierzętach doświadczalnych wykazano, że wzrost poziomu estrogenu i progesteronu powoduje zwiększoną proliferację komórek tkanek, które doznały urazu. Obserwuje się intensywny wzrost naddziąślaków ziarnistych u kobiet ciężarnych do 7. miesiąca ciąży włącznie – uważa się, że w tym czasie poziom estrogenu i progesteronu osiąga we krwi optymalny poziom do dalszego rozwoju, ponieważ w trakcie kolejnych miesięcy ciąży poziom wymienionych hormonów wzrasta, natomiast tempo wzrostu naddziąślaka ziarnistego nie zwiększa się. W badaniu histologicznym charakterystyczna jest płatowata struktura tkanki, w której obecna jest duża ilość naczyń włosowatych wypełnionych erytrocytami, w obrazie mikroskopowym widoczna jest wysoka infiltracja neutrofili oraz obecność komórek plazmatycznych i leukocytów. Powierzchnia zmiany jest często pokryta skrzepem zbudowanym w dużej mierze z fibryny. Długo utrzymujące się zmiany mają skłonność do włóknienia. Leczenie wymaga usunięcia zmiany wraz ze stykającą się z nią okostną, jeżeli zmiana objęła powierzchowny fragment kości, to również należy go usunąć. Zabieg przeprowadza się za pomocą skalpela, przy użyciu diatermii lub lasera CO2. Ponadto wdraża się leczenie parodontopatii oraz zaleca się polepszenie stanu higieny jamy ustnej. Nadziąślak ziarnisty ma dużą skłonność do nawracania. Przy nawrotach choroby zaleca się usunięcie sąsiednich zębów. Naddziąślaki u kobiet ciężarnych zaleca się badać histopatologicznie i usuwać dopiero po zakończeniu ciąży, ponieważ jego wycięcie w trakcie ciąży sprzyja jego nawrotom. Po zakończeniu leczenia zaleca się kontrolę kliniczną jamy ustnej, w celu zapobieżenia nawrotom guza.
• nadziąślak włóknisty (epulis fibrosa)
– uważany jest za kolejne stadium naddziąślaka ziarnistego, ze względu na podobne rozłożenie epidemiologicznych grup ryzyka, odnośnie wieku i stanu, w szczególności zaś częste jego występowanie u kobiet ciężarnych, poza tym w obrazie histologicznym nawracające formy naddziąślaka ziarnistego przyjmują formę naddziąślaka włóknistego. Podobnie jak w przypadku naddziąślaka ziarnistego, naddziąślaki włókniste mogą przechodzić na śluzówkę warg, koniuszka czy też brzegów języka. Ta forma naddziąślaka preferuje umiejscawiać się na powierzchni brodawek międzyzębowych, prowadzi to do hiperplazji dziąseł, na powierzchni zmiany obserwuje się nadżerki i owrzodzenia. Ponadto na zmianie występują blade plamy – w miejscach, gdzie guz jest gorzej ukrwiony. W obrazie histologicznym obserwuje się wielką ilość włókien kolagenowych oraz rzadko występujące naczynia włosowate, granulocyty występują pojedynczo. Czasami obecne są także zwapnienia lub skostnienia – dlatego ten rodzaj zmian zwany jest czasem nadziąślakiem włóknistym kostniejącym. Leczenie wygląda identycznie jak w przypadku naddziąślaka ziarnistego, należy jednak rozróżniać te dwie zmiany poprzez badanie histopatologiczne guza.
• nadziąślak olbrzymiokomórkowy (epulis gigantocellularis)
– ta forma rozwija się tylko i wyłącznie w obrębie dziąseł, zwykle na stronach bocznych łuków zębowych – obok zębów trzonowych i przedtrzonowych, występuje także u osób z bezzębiem. Zmiana ta przeważnie atakuje osoby pomiędzy 40 a 60 rokiem życia, jest częstsza u kobiet niż u mężczyzn. Naddząślak olbrzymiokomórkowy osiąga duże rozmiary – od 2 do 5 cm, czasem nawet ponad. Zmianie towarzyszy często zapalenie węzłów chłonnych spowodowane owrzodzeniem blisko położonej śluzówki. Ten rodzaj naddziąślaka częściej występuje w obrębie żuchwy. Zmiana oglądana bez użycia mikroskopu wygląda niemal identycznie jak w przypadku ziarniniaka ropnego; jest ona miękka w dotyku, o kolorze purpurowym, na powierzchni widoczne są plamki. Naddziąślak ten lekko krwawi, zdarza się czasem, że jego kolor zmienia się na brązowawy, w przeciwieństwie do innych naddziąślaków może on powodować zmiany w istocie zbitej kości, z którą sąsiaduje – nadżerka taka jest widoczna na zdjęciu rentgenowskim. W obrazie mikroskopowym widoczne są małe grupy nieregularnie rozłożonych wielkich komórek, często obserwuje się także płatowaty podział zmiany, występują jednojądrowe nacieki komórkowe oraz złogi syderyny. Komórki naddziąślaka wielkokomórkowego posiadają zdolności kościogubne, tak jak osteoklasty, dlatego obserwuje się erozję kości w ich przebiegu. Istnieje konieczność postawienia diagnozy różnicowej, ponieważ podobne objawy występują przy nadczynności przytarczyc – wystarcza oznaczenie poziom wapnia i fosforu we krwi lub poziom krążącego w niej parathormonu. Usunięcie chirurgiczne naddziąślaka wraz z zajętymi przez niego tkankami (zwłaszcza istotą zbitą kości) jest koniecznością, ponadto należy wykonać badanie histopatologiczne, pacjent musi zgłaszać się na regularne kontrole w celu wykluczenia nawrotów guza.
• nadziąślak wrodzony (epulis congenita)
W przeciwieństwie do pozostałych opisanych naddziąślaków jest guzem wrodzony, którego obecność stwierdza się już po 30. tygodniu życia płodowego. Nowotwór ten rozwija się wyłącznie w obrębie szczęki lub żuchwy, jednak częściej pojawia się w szczęce i dotyka dziewczynek 10 razy częściej niż chłopców. Za jego powstawanie obwinia się komórki mezodermalne o aktywności miofibroblastów. Nabłonek płaski pokrywający guz jest zawsze mocno spłaszczony. Guz ten ma kolor szarawo-czerwonawy, w obrazie mikroskopowym widać spore wieloboczne komórki z kwasochłonna cytoplazmą, obecne są także ziarnistości, jądra małe, położone centralnie ze zbitą chromatyną. Leczenie polega na wycięciu guza, badania nie wykazały jego nawrotów, nawet przy pozostawieniu jego części w ciele pacjenta.
• nadziąślak szczelinowaty (epulis fissurata)
– w przeciwieństwie do innych naddziąślaków powstaje on w większości przypadków wyniku długotrwałego podrażnienia śluzówki poprzez źle dopasowaną protezę osiadającą. Zmiana ta pojawia się wokół brzegów protezy. Występowanie tego rodzaju nadziąślaka u dzieci i młodzieży jest bardzo rzadko spotykane. Tak jak inne naddziąślaki występuje częściej u kobiet niż u mężczyzn. W obrazie makroskopowym widoczne są jakby pogrubione wałeczki błony śluzowej woków brzegów protezy, mogą występować owrzodzenia. W obrazie mikroskopowym widoczna jest tkanka łączna uboga w komórki – głównie jest to nabłonek płaski, nadmiernie rogowaciejący, czasami towarzyszy temu także hiperplazja nabłonka i przewlekłe zapalenie. W bardzo rzadkich przypadkach może dojść do metaplazji chrzęstnej, co może być przyczyną rozwoju rzadkiego nowotworu złośliwego – chrzęstniaka mięsakowatego (chondrosarcoma) – dlatego konieczna jest konsultacja patomorfologiczna. Leczenie polega na chirurgicznym usunięciu zmian za pomocą skalpela lub laserowo oraz badania pobranego wycinka nowotworu, ponadto konieczne jest wykonanie nowej protezy, ewentualnie poprawienie konstrukcji protezy używanej, tak, aby nie powodowała ona zmian chorobowych w obrębie błony śluzowej pacjenta.
Do badania żywotności miazgi służą testy termiczne, elektryczne oraz laserowo-dopplerowskie. Testy termiczne i elektryczne opierają się na rejestrowaniu zdolności do przewodzenia włókien nerwowych, które wchodzą w skład pęczka naczyniowo-nerwowego. Stanowi on swoiste rusztowanie miazgi zęba.
BŻM (Badanie Żywotności Miazgi)
Testy te są proste w wykonaniu, jednak mogą dawać fałszywe wyniki, ponieważ badają one wrażliwość badanego zęba na bodźce termiczne i elektryczne, a nie samą żywotność miazgi. Wprawdzie żywa miazga daje objawy określonej wrażliwości zęba na ciepło, zimno i płynący prąd elektryczny, jednak zawsze istnieje dość duże prawdopodobieństwo pomyłki. Niezmieniona chorobowo miazga odpowiada bólem na działanie bodźca. Wraz ze wzrostem siły bodźca, następuje wzrost intensywności bólu. Zdrowa miazga przestaje reagować bólem natychmiastowo po usunięciu bodźca. Jeżeli ból w odpowiedzi na bodziec przedłuża się, to ma to zwykle związek z obecnością stanów zapalnych, często rozległych.
Test na ciepło
wykonywany jest za pomocą rozgrzanego ćwieka gutaperkowego, który przykłada się do powierzchni zęba. Powierzchnię zęba należy posmarować lubrykantem przed dotknięciem gutaperką. Jeżeli zachodzi wzmożona reakcja na ciepło powinno się wykonać także reakcje na zimno. Jeśli przy zwiększonej odpowiedzi na ciepło ząb nie wykazuje wrażliwości na zimno, lub reakcja ta jest bardzo słaba to wskazuje to na rozległe ropne zapalenia miazgi, w której występują ogniska martwicy lub jest ona w stanie rozpadu zgorzelinowego.
Test na zimno
wykonuje się poprzez dotknięcie powierzchni zęba watą nasączoną chlorkiem etylu. Test ten ma często charakter eliminacyjny, jeżeli wcześniej wystąpiła wzmożona reakcja na ciepło. W metodzie tej stosuje się też kryteria wg Mumforda, gdzie 0 – oznacza brak reakcji, 1 – reakcję słabą, 2 – reakcją średnią, wyraźnie wyczuwalną, 3 – reakcje silną i przykrą dla pacjenta. Zęby powinno się izolować od dostępu wilgoci poprzez użycie wałków ligniny i/lub ślinociąg.
Test elektryczny
W tym badaniu wykorzystywany jest prąd Faradaya, jest on przytłumiony w takim stopniu, że fala drażniąca nie dochodzi do ozębnej. Reakcja miazgi zależy od stanu w jakim się ona znajduje oraz intensywności działającego na nią bodźca ( napięcia i natężenia prądu). Próg pobudliwości zęba określa się za pomocą najsłabszego bodźca, przy jakim reaguje ona bólem. Dla prawidłowej miazgi próg ten nie przekracza 40 µA, a dla dla ozębnej około 260 µA. Reakcja zdrowej miazgi wzrasta wraz ze wzrostem siły działania bodźca. Obniżenie progu pobudliwości miazgi wskazuje na jej zwiększona wrażliwość, co miejsce w stanach chorobowych. Zwiększenie progu pobudliwości, wskazuje na obniżenie wrażliwości miazgi. W ostrych zapaleniach miazgi obserwuje się znaczne zwiększenie reakcji miazgi na bodźce, a w schorzeniach przewlekłych reakcja miazgi jest znacznie obniżona. Na początku stanów zapalnych przebiegających bezobjawowo badanie elektryczne wykazuje prawidłowy próg pobudliwości. Zęby objęte całkowitą martwicą miazgi lub jej zgorzelą nie reagują na bodźce elektryczne. Zachowanie odpowiedniego progu pobudliwości miazgi ma czasem miejsce dla zębów dotkniętych rozpływną martwicą miazgi, ponieważ rozkładająca się masa zgorzeli jest swoistym płynem elektrolitowym i przewodzi prąd, który dochodzi do tkanek okołowierzchołkowych, które odpowiadają bólem. Ponieważ ani badanie bodźcami termicznymi ani elektrycznymi nie są wystarczająco dokładne i nie można określić dzięki nim rodzaju zapalenia zęba trzeba powtarzać każdy test co najmniej dwukrotnie. Badania prądem faradycznym nie zaleca się stosować u dzieci, ponieważ reaktywność zębów jeszcze nie rozwiniętych na bodźce elektryczne jest uzależniona od stopnia rozwoju korzeni, a dzieci korzenie nie są zwykle do końca wykształcone.
Stomatologia ogólna dzieci i dorosłych Endodoncja – leczenie kanałowe Leczenie chorób przyzębia Protetyka – protezy stałe, ruchome, elastyczne, ortodoncja Chirurgia stomatologiczna Implanty Znieczulenie elektroniczne Quick Sleeper Aparat RTG Pracownia protetyczna Aparaty ortodontyczne Protezy akrylowe, acetalowe, nylonowe, szkieletowe bez metalowe i metalowe, combo, zatrzaskowe Korony i mosty porcelanowe na metalu i cyrkonowe Prowizoria Wkłady koronowo-korzeniowe Prace ze złota Ekspresowa naprawa protez Fizjoterapia Masaż: leczniczy ( klasyczny ), limfatyczny, izometryczny, antystresowy, sportowy, wspomagający odchudzanie, kosmetyczny, akupresura stóp Wyciągi: dolnego i górnego odcinka kręgosłupa wykonywany za pomocą specjalnego stołu do trakcji typu „Sumer” Fizykoterapia: prądy TENS, elektrostymulacja mięśni, elektroterapia przeciwbólowa Porady: z zakresu ćwiczeń przeciwbólowych kręgosłupa, korekcji wad postawy, położnictwa, ginekologii, chorób o podłożu neurologicznym, ortopedii, profilaktyki antyodleżynowej i profilaktyki związanej z nadwagą Rodzinne Centrum Stomatologii citistom objęło opieką stomatologiczną Przedszkola z os. Tysiąclecia w zakresie profilaktyki próchnicy i chorób jamy ustnej. Program badań obejmuje dzieci przedszkolne od najmłodszych, tu proponowana jest wizyta w Przedszkolu naszego stomatologa z higienistką stomatologiczną. Wizyta jest w formie zabawy, w czasie której przekazywane są istotne wiadomości z zakresu higieny jamy ustnej, właściwego mycia zębów mlecznych i konieczności okresowych kontroli w gabinecie stomatologicznym. Dzieci średnio przedszkolne przyjmujemy już w naszym Centrum i staramy się przygotować do trudnego i długiego okresu wyżynania zębów stałych ; oraz utrwalić prawidłowe nawyki higienizacyjne. Dzieci najstarsze tzn. sześcioletnie i siedmioletnie obejmujemy wstępną diagnostyką ortodontyczną oraz edukacją zaawansowanych technik higieny z elementami prawidłowej diety. Wszystkie dzieci trafiając do naszego Centrum mają wykonane badanie diagnostyczne, oraz otrzymują książeczki profilaktyki stomatologicznej, w których są uwagi dotyczące stanu jamy ustnej oraz zabiegi konieczne do wykonania. Książeczki stanowią formę korespondencji lekarza z rodzicami. Fizjoterapia Masaż: leczniczy ( klasyczny ), limfatyczny, izometryczny, antystresowy, sportowy, wspomagający odchudzanie, kosmetyczny, akupresura stóp Wyciągi: dolnego i górnego odcinka kręgosłupa wykonywany za pomocą specjalnego stołu do trakcji typu „Sumer” Fizykoterapia: prądy TENS, elektrostymulacja mięśni, elektroterapia przeciwbólowa Porady: z zakresu ćwiczeń przeciwbólowych kręgosłupa, korekcji wad postawy, położnictwa, ginekologii, chorób o podłożu neurologicznym, ortopedii, profilaktyki antyodleżynowej i profilaktyki związanej z nadwagą Więcej
Zdjęcie rentgenowskie uwidacznia tkankę kostną żuchwy i szczęki, pozwala określić stan kości twarzoczaszki, staw skroniowo-żuchwowy, oraz zęby i otaczające je tkanki kostne. Wprawne oko stomatologa „wypatrzy” ze zdjęcia RTG wczesne ogniska próchnicy, zęby zatrzymane, wszelakie zmiany przy korzeniach, ropnie, torbiele oraz zmiany nowotworowe.
Badanie: Do wykonania zdjęć RTG pacjent ubierany jest w „kubraczek ochronny”, którego celem jest ochrona przed promieniowaniem. W dobie stale rozwijających się technologii oczekiwanie na wywołanie zdjęcia trwa zaledwie kilka minut, a cały zabieg jest całkowicie bezpieczny i bezbolesny.
BADANIA RADIOLOGICZNE WYKONYWANE W STOMATOLOGII DZIELĄ SIĘ NA:
• wewnątrzustne (przylegające i zgryzowe)
• zewnątrzustne (pantomograficzne i warstwowe)
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń

