Wyniki dla: żywotność zęba
Vademecum na czas (nie tylko) epidemii
Maseczka ochronna i respirator ochronny pozostają w czasie epidemii szerzącej się drogą kropelkową podstawowymi środkami ochrony osobistej. Ponieważ istnieje wiele wątpliwości, jak wybrać najwłaściwszy produkt, jak go używać bezpiecznie, czy dezynfekcja maseczki lub respiratora ma sens i jak przeprowadzić ten proces, aby nie pozbawić tych akcesoriów ich właściwości ochronnych, przygotowaliśmy nasze vademecum.
O różnicach między respiratorem i maseczką ochronną można przeczytać w poprzednim artykule.
Jak uniknąć zakażenia koronawirusem, dobierając odpowiednią maseczkę i respirator?
Zarówno maseczki, jak i respiratory mogą być zwykłe lub chirurgiczne. Właściwości ochronne tych akcesoriów oceniane są pod kątem:
- możliwości filtracyjnych – określone są standardem N (system amerykański) lub FFP (system europejski); im wyższa cyfra przy literze, tym więcej cząstek odfiltrowanych (więcej piszemy o tym w poprzednim tekście);
- ochrony przed olejami: N (nieodporne na olej), R (średnia oporność na olej), P (silnie olejoodporne);
- odporności na przesiąkanie.
Ponieważ zakażenie wirusem SARS-CoV-2 nie wiąże się z transmisją poprzez nośnik olejowy ale przez aerozol wodno-powietrzny, dlatego zakup środka ochronnego o wysokiej odporności na oleje nie będzie konieczny. Ale zakup maseczki lub respiratora odpornego na przesiąkanie ma już jak najbardziej sens – szczególnie, jeśli maseczka lub respirator w trakcie użytkowania narażone będą na działanie wilgoci albo strumienia płynu tryskającego pod ciśnieniem. To drugie ma czasem miejsce na sali operacyjnej, kiedy w twarz chirurga może trysnąć krew z przypadkowo przeciętej tętnicy. Oczywiste więc jest, że pracownicy służb medycznych, którzy w swojej pracy mogą być narażeni na działanie nie tylko aerozolu oddechowego, ale także na zabrudzenie krwią wydostającą się z naczynia pod sporym ciśnieniem, powinni zaopatrzyć się w środki ochronne spełniające odpowiednie normy ochrony. Zwykłego użytkownika tak profesjonalny środek ochrony również dobrze zabezpieczy w przypadku potężnego kichania lub silnego kaszlu u kogoś z otoczenia – strumień cząstek wyrzucany jest wtedy z dróg oddechowych z prędkością 40 km/h[1]; większe cząstki padają na odległość ok. 2 m i opadają na ziemię po kilku sekundach, natomiast mniejsze mogą przenosić się nawet na 6 metrów od kaszlącego czy kichającego i unosić się w powietrzu przez ok. 10 minut.
Według Europejskiego Centrum ds. Zapobiegania i Kontroli Chorób (ECDC) pracownicy medyczni powinni korzystać z półmasek klasy FFP2 i FFP3 podczas pracy z pacjentem podejrzewanym o zakażenie lub z potwierdzonym zakażeniem, przy czym FFP3 zaleca się używać w warunkach silnego narażenia na aerozol w wydychanym powietrzu[2]. Zatem ten typ masek powinien być stosowany przez personel pracujący w gabinecie stomatologicznym, ponieważ osoby te są narażone przez cały czas trwania wizyty na kontakt z drobinami wydostającymi się z dróg oddechowych i jamy ustnej pacjenta.
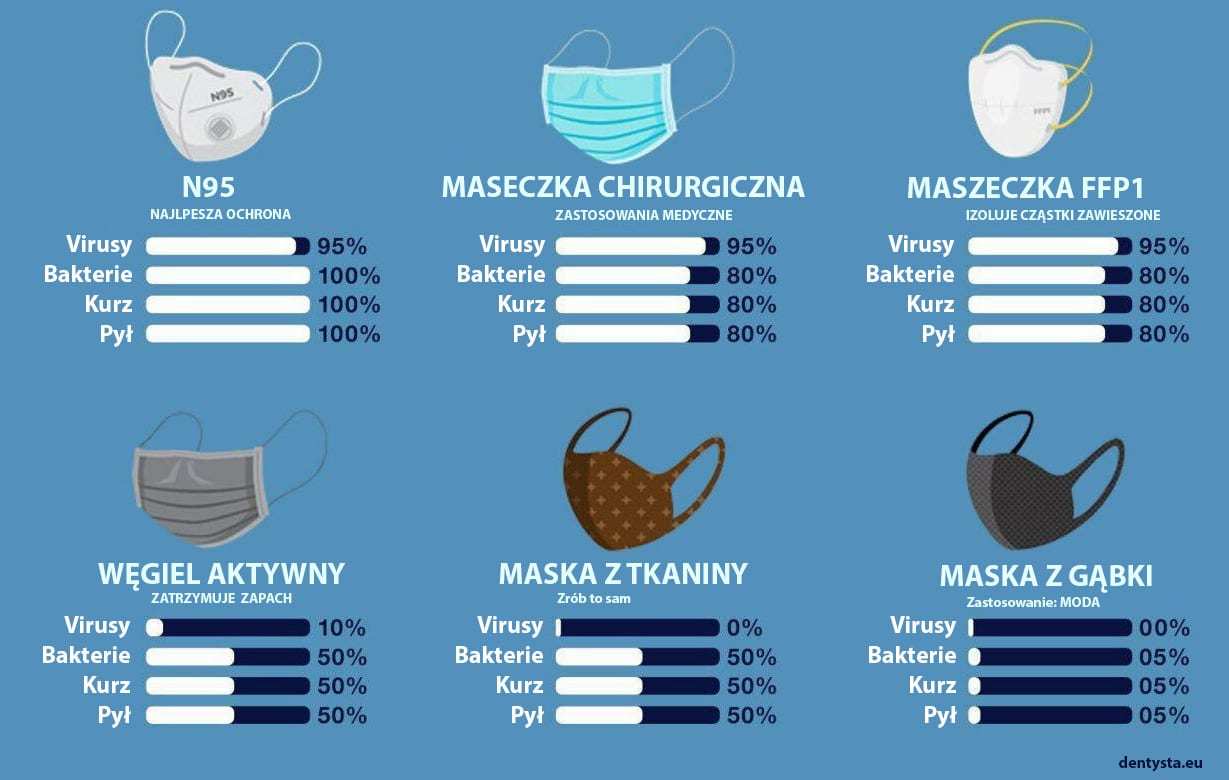 Skuteczność maseczek ochronnych
Skuteczność maseczek ochronnych
Czy maseczki DIY chronią przed zakażeniem drogą kropelkową? Więcej
Autotransplantacja zębów polega na usunięciu zęba pacjenta i wszczepieniu go w inne miejsce w tym samym lub innym łuku zębowym. Metoda ta jest traktowana przez wielu lekarzy jako alternatywa dla leczenia protetycznego i implantologicznego, najczęściej stosowana jest ona w ortodoncji, gdy nie ma możliwości sprowadzenia zęba do łuku zębowego, zwłaszcza jeśli jest to ząb przedni, taki jak kieł czy ząb sieczny. Autotransplantacja zębów jest także stosowana do zastępowania zębów zniszczonych próchnicą, w których dużą część korony stanowią wypełnienia.
Wybity ząb to niekoniecznie jego utrata
Nie tylko dojrzałe zęby są przeszczepiane, częściej transplantuje się zawiązki zębowe – uważa się, że przyjmują się one lepiej niż zęby dojrzałe. Z powodu zniszczenia próchnicą najczęściej zastępowane są przez auto-transplantaty zęby trzonowe pierwsze i drugie, które należą do zębów najwcześniej i najczęściej leczonych zachowawczo i endodontycznie ze względu na głęboka próchnicę oraz rozwijające się w wyniku jej postępowania zapalenie miazgi. Autotransplantacja zębów jest wskazana u osób w wieku rozwojowym ponieważ nie tylko poprawia estetykę, ale i czynność żucia i artykulacji, ponadto dzięki temu, że siły żucia przenoszone są na ozębną pobudza rozwój wyrostka zębodołowego oraz przebudowę kości. Wiek rozwojowy jest przeciwwskazaniem do wykonania zabiegu wszczepienia implantów, gdyż u pacjenta wyrostki zębodołowe nie są jeszcze do końca wykształcone, natomiast zabieg autotransplantacji może być z powodzeniem wykonany.
Zabieg autotransplantacji jest szczególnie chętnie przeprowadzany u osób w wieku rozwojowym, czyli 13-17 lat, chociaż i u osób w wieku do 25 lat takie autogeniczne przeszczepy funkcjonują całkiem dobrze. Z badań wynika, że najlepszym okresem dla przeprowadzenia takiego zabiegu dla strefy zębów przednich jest wiek 10 – 13 lat. Natomiast w przypadku zębów bocznych, takich jak przedtrzonowce i trzonowce optymalnym wiekiem jest 15 -19 lat.
Niestety nie każdy ząb nadaje się do takiego zabiegu, przede wszystkim należy rozważyć w jakim stadium rozwoju się on znajduje oraz na jakie miejsce w łuku zębowym ma docelowo trafić. Z badań wynika, że najlepsze wyniki daje auto-transplantacja zębów, które osiągnęły 3. lub 4. stopień rozwoju wg Moorrees’a, kiedy korzeń jest uformowany na 1/2 – 3/4 długości docelowej. Najlepiej rokują zęby, których komora nie została jeszcze zobliterowana (grupa zębowa nie ma tu znaczenia). Zęby w 5. i 6. stopniu rozwoju wg Moorrees’a częściej ulegają martwicy miazgi oraz występowaniu resorpcji korzenia, co nie wyklucza ich zastosowania – w przypadku wystąpienia takich powikłań leczy się je endodontycznie.
Przed wykonaniem zabiegu ocenia się radiologicznie wysokości kości i wielkość przestrzeni między sąsiadującymi ze sobą zębami. Przy ocenie potencjalnego transplantatu bierze się pod uwagę jego ustawienie w łuku zębowym i wyklucza zaburzenia morfologii korzenia. Poza tym oceniając wzajemnie miejsce przeszczepu i sam transplantat należy wziąć pod uwagę, że korzenie przeszczepu muszą być tak ułożone, aby po umieszczeniu w zębodole występowała bariera kostna między nimi a korzeniami zębów sąsiednich. Także wymiary mezjalno-dystalne korony przeszczepu muszą odpowiadać wymiarowi przestrzeni, w jakiej ma się docelowo znajdować transplantat, tak aby nie powstawały stłoczenia i aby pacjent miał możliwość dokładnego oczyszczania przestrzeni międzyzębowych po zabiegu.
Należy pamiętać, że powodzenie leczenia zależy nie tylko od warunków, jakie panują w jamie ustnej pacjenta oraz od wiedzy i zdolności manualnych lekarza – mają one oczywiście wielkie znaczenie – ale także od współpracy pacjenta. Dobra współpraca i motywacja ze strony pacjenta są bardzo ważnymi elementami wpływającymi na powodzenie zabiegu. Chodzi tu zwłaszcza o przestrzeganie zaleceń co do lekkiej diety na początku okresu pozabiegowego oraz utrzymywanie dobrej higieny jamy ustnej.
Ze względu na to, że kształt korony zęba przeszczepionego nie zawsze jest odpowiedni istnieje możliwość nadbudowania go materiałem kompozytowym kilka miesięcy po zabiegu chirurgicznym. Oprócz nadbudowy stosuje się także zdejmowanie tkanek twardych za pomocą wierteł, jednak wskazane jest ograniczenie się do pracy w szkliwie, gdyż w świetle wyników badań preparacja zębiny w zębach po autotransplantacji dość często przyczynia się do rozwoju chorób miazgi.
Wskazania i przeciwwskazania:
Do wskazań ogólnych do autotransplantacji należą:
• obecność w jamie ustnej zębów zaklinowanych lub ektopowych, które nie mogą być sprowadzone do łuku zębowego metodami ortodontycznymi
• utrata zęba stałego we wczesnym wieku w wyniku zaawansowanej próchnicy (dotyczy zwłaszcza zębów trzonowych pierwszych i drugich) lub urazu – głównie zęby przednie
• brak zawiązka zęba
• wrodzone braki zębowe w jednym łuku, podczas gdy w drugim łuku występuje stłoczenie lub zęby nadliczbowe / zawiązki zębów nadliczbowych
• zęby o niepomyślnym rokowaniu, co do których podejrzewa się konieczność ekstrakcji lub leczenia protetycznego np. zęby z próchnicą korzenia i/lub zaawansowaną próchnicą korony
• anomalie rozwojowe, takie jak dysplazja obojczykowo-czaszkowa, rozszczep wyrostka zębodołowego czy miejscowa odontodysplazja
• zastąpienie zębów stałych leczonych kanałowo lub poddanych resekcji wierzchołka korzenia
Zęby przedtrzonowe są zwykle przeszczepiane, gdy są jeszcze zawiązkami zębowymi, czyli u osób w wieku 9 -15 lat. Nieukończony rozwój korzeni zawiązków tych zębów jest istotnym czynnikiem powodzenia zabiegu, w tej grupie zębów raczej niechętnie stosuje się ich przeszczepy po zakończeniu wzrostu korzenia. Zęby przedtrzonowe mogą być przeszczepiane w miejsce zębów przedtrzonowych, których zawiązki nie występują u pacjenta, a także na miejsce zębów siecznych, które zostały np. wybite w wyniku urazu, czy też od urodzenie nie występowały ich zawiązki. Jeśli zęby przedtrzonowe mają zastąpić zęby sieczne, to konieczne jest dopasowanie kształtu ich korony do kształtu sąsiadujących zębów siecznych. Odbywa się to po zabiegu chirurgicznym oraz po ewentualnym leczeniu ortodontycznym, które ma na celu poprawienie ustawienia przeszczepu w kości wyrostka. Zwykle początkowo do korekty kształtu korony uważane są materiały kompozytowe, natomiast po zakończeniu rozwoju korzeni możliwe jest wykonanie koron protetycznych lub też licówek, w zależności od potrzeb pacjenta. Zęby przedtrzonowe do autotransplantacji pobierane są, gdy istnieją wskazania ortodontyczne do ich usunięcia, np. w przypadku stłoczenia, lub też są niewyrznięte i położone w nieprawidłowym miejscu w kości, czy też tak położone, że nie da się ich wprowadzić na odpowiednie miejsce przy pomocy aparatu ortodontycznego.
Zęby trzonowe są zwykle wykorzystywane do zastępowania pierwszych zębów trzonowych u osób w wieku 17-25 lat. Najczęściej wykorzystywane są do tego celu zęby mądrości, które stosunkowo często pozostają zatrzymane w kości, ponadto dość często są one usuwane ze wskazań ortodontycznych. Jeżeli zęby trzonowe trzecie mają niewielkie rozmiary, to są czasem stosowane w miejsce zębów przedtrzonowych.
Kły, które pozostają zatrzymane w kości i nie dają się sprowadzić do łuku zębowego za pomocą leczenie ortodontycznego mogą zostać wprowadzone na właściwe miejsce poprzez autotransplantację. Zwykle wymaga to wcześniejszego umieszczenia aparatu ortodontycznego na pozostałych zębach w łuku, aby uzyskać odpowiednią ilość miejsca dla przeszczepu.
Przeciwwskazania mogą wynikać z budowy anatomicznej miejsca docelowego w wyrostku zębodołowym oraz kształtu zęba przeszczepianego, a głównie jego korzeni. Kiedy wyrostek zębodołowy ma niewystarczające wymiary poprzeczne, aby można w nim było wygospodarować wystarczająco dużo miejsca na zębodół dla przeszczepianego zęba wykonanie zabiegu nie jest możliwe. Także niewłaściwa higiena jamy ustnej oraz brak chęci współpracy ze strony pacjenta stanowią przeciwwskazanie do zabiegu. Zapalenia ostre i przewlekłe w miejscu planowanego przeszczepu także dyskwalifikują pacjenta do zabiegu.
Zagadnienia związane z diagnostyką chorób miazgi są sprawą ciągle otwartą i będącą przedmiotem dyskusji wielu stomatologów. Stąd też tak wiele klasyfikacji pulpopatii.
Ból zęba w pulpopatiach
Możemy je podzielić na:
• SYMPTOMATOLOGICZNO – HISTOPATOLOGICZNE
• SYMPTOMATOLOGICZNO – TERAPEUTYCZNE
Do pierwszej grupy możemy zaliczyć klasyfikacje Wilgi, opartą na przesłankach histopatologicznych. Byłą ona powszechnie stosowana dawniej, obecnie jednak odchodzi się od klasyfikacji histopatologicznych. Stało się tak dlatego, gdyż jak się okazało po wielu badaniach tzw. ortodiagnoza, czyli zgodność rozpoznania klinicznego i histopatologicznego okazała się znikoma.
Klasyfikacja według Wilgi prezentowała się następująco:
| I. ZAPALENIA OSTRE 1. Zapalenie ostre surowicze częściowe 2. Zapalenie ostre surowicze całkowite 3. Zapalenie ostre ropne częściowe 4. Zapalenie ostre ropne całkowite |
II. ZAPALENIA PRZEWLEKŁE 1. Zapalenie włókniste 2. Zapalenie ropne 3. Zapalenie przewlekłe ziarninujące |
Niezbyt przychylna ocena klasyfikacji symptomatologiczno – histopatologicznej zmusiła badaczy do opracowania takich klasyfikacji, dzięki którym na podstawie objawów klinicznych można łatwo postawić diagnozę i zastosować odpowiednią formę terapii. Tak właśnie powstały klasyfikacje symptomatologiczno – terapeutyczne zapaleń miazgi.
Przykładem takiej klasyfikacji powszechnie stosowanej wśród stomatologów jest klasyfikacja kliniczna chorób miazgi wg Arabskiej – Przedpełskiej. Jest ona bardzo prosta i pozwala rozstrzygnąć czy miazga nadaje się do leczenia i utrzymania przy życiu, czy też należy ją usunąć.
Klasyfikacja ta obejmuje następujący podział:
• MIAZGA PRAWIDŁOWA
• CHOROBY MIAZGI ODWRACALNE
• CHOROBY MIAZGI NIEODWRACALNE
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń

