Wyniki dla: leczenie próchnicy
Choroba próchnicowa jest najczęstszym schorzeniem dotykającym zęby. Obserwowana jest ona już we wczesnym wieku, w czasie posiadania uzębienia mlecznego. Zęby stałe także są dotykane tym schorzeniem. Szczególnie narażone na powstawanie próchnicy są osoby, u których zaburzone jest wydzielanie śliny i osoby z zaburzeniami gospodarki mineralnej, oraz osoby z nadmierną podażą cukrów i kwasów w diecie.
Próchnica rozwija się w wyniku działania bakterii, które rozkładają obecne w jamie ustnej cukry z pożywienia i jako produkt tej przemiany wydzielają kwasy. Kwasy atakują szkliwo wypłukując z niego wapń i fluor, przez co staje się ono o wiele słabsze i zmienia swój kolor. Proces ten nazywany jest demineralizacją. Jeżeli zęby nie są odpowiednio szczotkowane, to na ich powierzchni odkłada się płytka bakteryjna, która umożliwia bakteriom jeszcze lepsze warunki bytowania. Atak kwasów na szkliwo przy dużym nagromadzeniu się płytki jest długotrwały i powoduje zubażanie i osłabianie tkanek zęba. Im dłużej zalega płytka nazębna, tym dłużej działają kwasy wytwarzane przez bakterie.
Organizm ma mechanizmy obronne, które do pewnego stopnia zapobiegają rozwojowi próchnicy. Ślina omywając zęby wypłukuje z nich resztki pokarmowe oraz dostarcza wapń i fluor, dzięki którym mikroubytki w szkliwie są naprawiane, co nazywane jest remineralizacją. W momencie, kiedy równowaga pomiędzy demineralizacja, a remineralizacją zostaje zaburzona dochodzi do utraty tkanki.
Początkowa zmiana próchnicowa wygląda jak biała matowa plamka podobna do kredy. W miarę postępowania procesu próchnicowego staje się żółta, miodowa, brązowa, a wreszcie czarna. Na etapie plamki próchnicowej możliwe jest leczenie nieinwazyjne za pomocą podaży fluoru, najlepiej w postaci pianek i lakierów, które dostarczając fluor wspomagają remineralizację i zatrzymują próchnicę. Jeżeli dojdzie do ubytku tkanek twardych, takich jak szkliwo, to koniecznie jest leczenie zachowawcze polegające na usunięciu tkanek objętych próchnicą i założeniu szczelnego wypełnienia. Jeżeli ubytki próchnicowe nie są leczone, to dochodzi bardzo często do zapalania miazgi oraz utworzenia się zmian okołowierzchołkowych i zapalenia kości i aparatu więzadłowego zęba.
Próchnicę można podzielić na dwa główne rodzaje, w zależności od tego, jaka część zęba zostaje nią objęta – próchnicę korony zęba, oraz próchnicę korzenia.
Próchnica korzenia
Próchnica korzenia rozwija się szczególnie często u osób, u których szyjki zęba są odsłonięte, np. W przebiegu chorób przyzębia. W początkowym stadium choroba atakuje cement korzeniowy, który stanowi zewnętrzną warstwę pokrywającą korzeń zęba. W momencie wytworzenia się ubytku w warstwie cementu próchnica szerzy się do głębszych warstw zbudowanych z zębiny. Próchnica korzenia znacznie osłabia ząb i może być powodem konieczności jego usunięcia.
W próchnicy korony zęba wyróżnić można kilka rodzajów:
Próchnica kwitnąca (caries florida)
Ten rodzaj próchnicy rozwija się w szczególności u osób, u których występuje suchość jamy ustnej, ze względu na szybsze niszczenie szkliwa przez kwasy bakteryjne i niskie możliwości demineralizacji spowodowane utrudnionym dostępem fluoru i wapnia do zmian chorobowych. Typowe dla próchnicy kwitnącej jest obejmowanie wielu zębów jednocześnie. Próchnica kwitnąca wymaga szybkiego leczenia i częstych wizyt w gabinecie stomatologicznym w celu opanowania jej szerzenia. Polecane jest wykonanie fluoryzacji i stosowanie past z dużą zawartością fluoru. Osoby, u których występuje suchość w jamie ustnej (kserostomia), np. spowodowana chemio- i radioterapią mogą ponadto używać preparatów ślinozastępczych.
Próchnica butelkowa
Ten typ próchnicy występuje u dzieci karmionych butelką, jest odmianą próchnicy kwitnącej. Bardzo charakterystyczne dla próchnicy butelkowej jest zajmowanie zębów przednich, zwłaszcza górnych zębów siecznych. Dzieje się tak, gdy dziecko jest zostawiane na noc z butelką najczęściej słodzonego napoju, który wylewa się w czasie snu na zęby, a ze względu na sporą zawartości cukru jest świetnym substratem dla bakterii, które tworzą kwasy rozpuszczające szkliwo. Dodatkowo w czasie snu wydzielanie śliny jest zmniejszone, przez co spłukiwanie warstwy z napoju z zębów jest utrudnione. Dlatego, aby zapobiegać pojawianiu się próchnicy butelkowej nie powinno się zostawiać dziecka z butelką na noc.
Próchnica zatrzymana (caries stationaria )
Próchnica zatrzymana występuje wtedy, gdy procesy remineralizacji przewyższają procesy rozpuszczania tkanek zęba przez kwasy bakteryjne. Wówczas próchnica nie postępuje dalej i traci swoją aktywność. Zmiany zatrzymane, jeśli są niewielkie nie wymagają leczenia, korzystna jest natomiast ich obserwacja, aby w razie wznowienia aktywności procesu próchnicowego można było w porę zapobiegać szerzeniu się choroby wgłąb tkanek zęba.
Do tej pory zęby mleczne nie były leczone. Królowało przekonanie, że zębów mlecznych nie należy leczyć, bo i tak wypadną. Mleczaki rzeczywiście wypadają, ale zanim jednak do tego dojdzie „zarażają” sąsiadujące z nimi zęby stałe. Próchnica to choroba infekcyjna, która może przenosić się wraz z bakteriami na zdrowe zęby!
Zęby mleczne też się leczy!
Zarażanie zębów stałych nie jest jednak jedynym problem. Zaatakowane przez próchnicę mleczaki mogą wypaść zbyt wcześnie robiąc zbyt dużo miejsca w szczęce dla zębów stałych. Jest to głównym powodem przemieszczania się zębów co pociąga za sobą nie tylko problemy krzywych zębów w przyszłości, ale również braku miejsca dla wyrzynających się zębów stałych. Aby temu zapobiec stosowane są tzw. „utrzymywacze przestrzeni”. Zabezpieczają one miejsca po zębach mlecznych, utrzymując przestrzeń do czasu pojawienia się zębów stałych. Istnieją dwa typy utrzymywaczy: ruchome, blokowe oraz mikroprotezy. Mikroprotezy odtwarzają również powierzchnię żującą, jednak to te ruchome stosowane są częściej, ponieważ uciskana błona śluzowa nie włóknieje – nie utrudnia wyrzynania zębom stałym.
Należy również pamiętać, że pierwsze zęby to nie tylko mleczaki. Z tyłu szczęki wyrzynają się bowiem zęby trzonowe stałe (szóstki). Pojawiają się zwykle między piątym a szóstym rokiem życia i dlatego rodzice zapominają, że nie są to zęby mleczne. To te zęby najczęściej atakowane są przez próchnicę, dlatego zawsze należy pamiętać, aby od najmłodszych lat dopilnować i uczyć dzieci codziennej higieny jamy ustnej oraz wykształcać odpowiednie i zdrowe nawyki żywieniowe. Niska mineralizacja oraz niekorzystna anatomia powierzchni zgryzowych sprawia, że zęby trzonowe są najczęstszym miejscem występowania próchnicy u dzieci między 6 a 12 rokiem życia.
Próchnica u dzieci
Warto zwrócić szczególna uwagę na zęby dziecka, ponieważ najczęstszą odmiana próchnicy w tym wieku, jest tzw. próchnica wczesna (butelkowa). Próchnica ta jest często nierozpoznawalna i mylona ze zwykłym osadem. Charakteryzuje się ostrym i szybkim przebiegiem. Na początku pojawia się kredowobiałe odwapnienie, które szybko zmienia kolor kolejno na jasnożółty , brązowy a nawet czarny. Rozprzestrzenia się od okolicy przydziąsłowej do brzegu siecznego i powierzchni stycznych (próchnica okrężna). Aby zapobiec takim sytuacjom należy uważnie pilnować aby dziecko nie zasypiało przy piersi lub z butelką. Należy również zabronić dziecku używania butelki jako maskotki lub zabawki.
Jeśli próchnica zniszczyła dużą część zęba, co uniemożliwia jego wypełnienie, stosuje się zabieg lapisowania. Lapisowanie to inaczej impregnacja zębiny azotanem srebra. Dzięki takiemu zabiegowi możliwe jest zatrzymanie próchnicy co często ratuje zęba przed usunięciem. Jedynym minusem to czarne zabarwienie zęba spowodowane wytrącającym się srebrem.
Choroby dziąseł i przyzębia to oprócz próchnicy najpowszechniejsze schodzenia występujące w jamie ustnej.
Bardzo często prowadzą one do wczesnej utraty uzębienia, aczkolwiek oprócz przyczyn, na które osoba borykająca się z tą dolegliwością nie ma żadnego wpływu istnieją takie, które można całkowicie wyeliminować.
Przyczyny chorób przyzębia
Miejscowe i ogólne, na które człowiek nie ma bezpośredniego wpływu:
• wadliwe wypełnienia ubytków tworzące, tzw. nawisy
• nieszczelne korony i mosty
• cukrzyca
• niedobory witamin
• zaburzenia hormonalne
• bruksizm
• uciskające, źle wykonane protezy zębowe
Miejscowe i ogólne do występowania, których przyczynia się człowiek :
• płytka i kamień nazębny powstający w wyniku nieprawidłowej higieny jamy ustnej, a także m.in. picia kawy i palenia papierosów
• nawyk zaciskania zębów
• nadmierny stres
• źle zbilansowana dieta tudzież nieprawidłowe odżywianie
Objawy
Do najczęstszych objawów występowania chorób dziąseł i przyzębia można zaliczyć krwawienie z dziąseł (np. przy szczotkowaniu zębów), obrzęki, ból i wrażliwość dziąseł, odsłanianie szyjek zębowych w wyniku, czego bardzo często dochodzi do rozchwiania zębów.
Należy wziąć pod uwagę, że zdrowe dziąsła nigdy nie krwawią, nie powodują bólu, nie są nadwrażliwe, oraz absolutnie nie cofają się – nie odsłaniają korzeni zębowych. Zauważone pierwsze, niepokojące objawy z reguły są całkowicie do wyleczenia, aczkolwiek, jeżeli zorientujemy się zbyt późno np. gdy zęby zaczną się chwiać, może to oznaczać paradontozę, a co za tym idzie długotrwałe, kosztowne i inwazyjne leczenie.
Ozon jest to trójatomowa alotropowa odmiana tlenu o niezwykle silnych i udowodnionych naukowo właściwościach aseptycznych, dlatego też od ponad wieku wykorzystywany jest w medycynie.
W stomatologii wykorzystywany jest od niedawna. Przeprowadzone liczne badania wykazały, że ozon wchodzi w reakcje z bakteriami próchnico twórczymi (oraz ich metabolitami). Ozonoterapia skutecznie eliminuje większość drobnoustrojów chorobotwórczych, zwalcza wirusy, podnosi skuteczność enzymów antyutleniających oraz poziom Interferonu, przyspiesza regeneracje uszkodzonych tkanek, niweluje stany zapalne, a także znacznie przyspiesza eliminacje szkodliwych toksyn. Ozonoterapia wykorzystywana jest przede wszystkim w stomatologii zachowawczej i obejmuje leczenie pierwotnych zmian próchnicowych zębów (powierzchnie gładkie, jak również gryzowe), próchnicy korzeni – w tym także próchnicy głębokiej, jako uzupełnienie tradycyjnego tudzież mechanicznego opracowania ubytków. Metoda ta ponadto skraca czas leczenia, a jej zastosowanie w przypadku niewielkich ubytków pozwala na uniknięcie leczenia farmakologicznego.
Bezbolesne leczenie
Ozonoterapia jest całkowicie bezbolesną i bezstresową metodą zapobiegania i leczenia próchnicy, która szczególnie dobre wyniki osiąga m.in. w leczeniu próchnicy korzenia, oraz na powierzchniach żujących zębów. W endodoncji ozon wykorzystywany jest do dezynfekcji kanałów korzeniowych, a w periodontologii do leczenia aft czy występujących procesów zapalnych w okolicy przyzębia.
Metoda ta gwarantuje skuteczną eliminację aż 99% bakterii odpowiedzialnych za powstawanie próchnicy, przy czym – co jest niezwykle ważne, nie niszczy tkanek zęba. Cały zabieg trwa maksymalnie kilkadziesiąt sekund i może być stosowany u wszystkich osób bez względu na wiek.
Ozon jest w stanie leczyć każdą próchnicę w całkowicie bezbolesny i zachowawczy sposób.
Leczenie ozonem
Urządzenie do wytwarzania ozonu znajduje nowe i rewolucyjne aplikacje nie tylko na polu ortodoncji pediatrycznej, ale też do leczenia próchnicy w każdym wieku. Faktycznie, dzięki tej technice powstaje dziś koncepcja ontodoncji mini – inwazyjnej. Chodzi o prawdziwy przełom epokowy ontodoncji, który pozwoli na leczenie mniej inwazyjne, rzadsze zastosowanie znieczulenia miejscowego i tradycyjnych instrumentów (sławnego „świdra”).
Oferujemy :
– Korony zębowe
– Korony pełnoceramiczne
– Implanty
– Wybielanie zębów
U podstaw stomatologii minimalnie inwazyjnej leży koncepcja postępowania profilaktyczno-leczniczego, zakładająca jak najmniej inwazyjne przeprowadzanie procedur medycznych i jak najoszczędniejsze opracowanie tkanek zmienionych chorobowo. Na ilość zachowanych tkanek twardych zęba istotnie wpływa technika leczenia próchnicy. Lekarz dentysta, decydując o wyborze optymalnej metody, powinien uwzględnić m.in. jakość współpracy z pacjentem i zaplecze stomatologiczne, jakim dysponuje.
Metody minimalnie inwazyjnego leczenia ubytków próchnicowych
Uszczelnianie dołków i bruzd, lakowanie (pits and fissure sealing), czyli profilaktyczne wypełnianie bruzd i zagłębień powierzchni żujących, wykonywane jest na stałych zębach trzonowych i przedtrzonowych (najlepiej tuż po wyrznięciu) oraz na zębach mlecznych trzonowych. Wskazania do zabiegu rozważa się indywidulanie dla każdego przypadku, oceniając m.in. morfologię bruzd, skuteczność usuwania płytki, podaż cukrów z dietą (ilość i częstość spożycia) i stan uzębienia.
Poszerzone lakowanie (preventive resin restoration type 1; PRR-1) należy do zabiegów inwazyjnych; polega na poszerzeniu bruzdy przed zalakowaniem. Zabieg (wskazany w tylko niektórych przypadkach) umożliwia dokładniejszą ocenę stanu bruzdy i zwiększa retencję laku.
Wypełnienie zapobiegawcze (preventive resin restoration type 2; PRR-2) – wykonywane, kiedy próchnica obejmuje część bruzdy. Postępowanie polega na usunięciu zmienionych tkanek i wypełnieniu ubytku kompozytem; na inne bruzdy nakładany jest lak szczelinowy.
Infiltracja próchnicy (caries infiltration) – rodzaj pomostu między profilaktyką a wypełnieniem; zabieg stosowany w przypadku zmian próchnicowych bez ubytku szerzących się w szkliwie, przekraczających połączenie szkliwno-zębinowe oraz sięgających do 1/3 zewnętrznej warstwy zębiny – początkowych zmian próchnicowych (białych plam). Polega na usunięciu (za pomocą kwasu) warstwy powierzchniowej zmiany i zastąpieniu zmienionej struktury podpowierzchniowej żywicą kompozytową o odpowiedniej lepkości. Wskazanie do zabiegu stanowią początkowe zmiany próchnicowe na powierzchniach gładkich (wolnych i stycznych). Zabieg wykonywany jest preparatem ICON. Więcej
Dysplazja włóknista (dysplasia fibrosa) to rzadka choroba kości, która polega na przemianie prawidłowej tkanki kostnej w tkankę włóknistą i jej wtórnym kostnieniu. Dysplazja może dotyczyć wielu kości szkieletu (dysplazja wieloogniskowa, poliostotyczna) lub występować w postaci monoostotycznej (najczęstszej), jednoogniskowo – np. tylko w kościach szczęk. (Ze względu na budowę i lokalizację anatomiczną przebieg kliniczny dysplazji w kościach szczęk różni się od zmian obserwowanych w kościach długich.) W leczeniu stosuje się metody zachowawczo-farmakologiczne i chirurgiczne.
Dysplazja włóknista – choroba kości
Dysplazja włóknista to wada rozwojowa polegająca na zaburzeniu wzrostu, modelowania i zmianach w strukturze kości w okresie przemian tkanki łącznej w chrzęstną lub kostną ze skłonnością do tworzenia nowej, metaplastycznej, bezstrukturalnej kości. Kości, która może ulegać wtórnej mineralizacji i uwapnieniu.
Na podstawie obrazu radiologicznego wyróżnia się dysplazję zagęszczającą, torbielowatą i mieszaną, których objawy kliniczne i radiologiczne są zwykle wystarczająco charakterystyczne, by wnioskować o rozpoznaniu. Badanie histopatologiczne umożliwia różnicowanie dysplazji z innymi zmianami nowotworopodobnymi.
Zmiany chorobowe w kościach powstają we wczesnym wieku, zazwyczaj długo przed pojawieniem się objawów klinicznych. Choroba wykrywana jest najczęściej u dzieci, nawet w pierwszym roku życia. W jej przebiegu można wyróżnić następujące okresy:
- narastanie objawów
- względna stabilizacja (zahamowanie)
- ustępowanie zmian.
Podstawowy problem gerostomatologii stanowią stomatologiczne potrzeby profilaktyczne, lecznicze i rehabilitacyjne osób starszych. Wiek podeszły wiąże się z wielochorobowością (której odzwierciedleniem jest stan jamy ustnej) i obniżeniem sprawności ruchowej, wpływającej na pogorszenie poziomu higieny jamy ustnej oraz zwiększenie szybkiego rozwoju choroby próchnicowej i chorób przyzębia.
Za początek starości umownie przyjmuje się wiek 60 – 65 lat. Wg WHO wczesna starość trwa od 60. do 75. r. ż., po tym okresie następuje starość późna (od 75. do 90. r. ż.), a osoby po 90. r. wchodzą w wiek sędziwy (uznaje się je za „długowieczne”).
Próchnica – problem powszechny u seniorów
Próchnica pozostaje głównym problemem stomatologicznym w podeszłym wieku: z jednej strony rośnie liczba pacjentów zachowujących własne zęby do późnej starości, z drugiej – postępują (związane z wiekiem) zmiany w tkankach, dochodzi do odsłonięcia powierzchni korzenia w wyniku recesji dziąseł, zwiększa się częstość występowania kserostomii (suchości jamy ustnej), która jest efektem ubocznym stosowanej farmakoterapii lub objawem chorób ogólnoustrojowych.
U osób starszych częściej występuje próchnica przewlekła, bez objawów subiektywnych (proces próchnicowy ma niebolesny przebieg). U wielu seniorów stwierdza się próchnicę okrężną, umiejscowioną zwykle na przedsionkowej części szyjki zęba, towarzyszącą starczemu zanikowi przyzębia. Jej ryzyko zwiększa oczywiście nieodpowiedni poziom higieny jamy ustnej, a także obecność uzupełnień protetycznych. Więcej
Od 1. stycznia 2019 r. w gabinetach dentystycznych, w których będą stosowane plomby amalgamatowe lub w których będzie oferowana usługa usuwania wypełnień z amalgamatu, musi pojawić się separator amalgamatu. Tak wynika z unijnego rozporządzenia. Stomatolodzy, którzy nie będą mieli separatora amalgamatu, od początku przyszłego roku nie będą mogli ani zakładać, ani usuwać srebrnych plomb. Zatem pacjenci, którzy od stycznia przyszłego roku zgłoszą się do takiego gabinetu w celu usunięcia starej srebrnej plomby, zostaną odesłani do placówki, w której separator amalgamatu jest. Obowiązek zainstalowania separatora amalgamatu wprowadzi sporo zamieszania na rynku stomatologicznym. Pacjent, który dotychczas korzystał przez wiele lat z usług konkretnej placówki, a jej właściciel nie zdecydował się na zakup separatora, będzie zmuszony szukać pomocy w innym, nieznanym sobie gabinecie, jeśli leczenie będzie wiązać się z wymianą plomby amalgamatowej bądź jej osadzeniem w zębie.
Zmienią się także ceny u dentystów. Powód jest prosty: stomatolog, który chce zagwarantować swoim pacjentom pełną gamę usług jak dotychczas, musi zakupić separator amalgamatu – a to wydatek niebagatelny, bo wynoszący kilka tysięcy złotych. Do tego trzeba jeszcze doliczyć kilka kolejnych tysięcy na zainstalowanie i roczną obsługę oraz konserwację urządzenia. W ostatecznym rozrachunku starania stomatologów mające na celu zagwarantowanie pacjentom kompleksowości usług okupione zostaną podniesieniem cen w gabinetach w zakresie oferty dotyczącej usuwania lub wstawiania plomb amalgamatowych. Z uwagi na kosztowność inwestycji, jakie trzeba poczynić, może to być wzrost spory. Z tego powodu zachęcamy wszystkich pacjentów, aby nie odwlekali decyzji o usunięciu plomby amalgamatowej, póki jeszcze usługa ta jest tania. Wprawdzie środowisko stomatologiczne działa w kierunku przesunięcia terminu wdrożenia obowiązku posiadania separatorów amalgamatu, ale trudno przewidzieć, jakie decyzje ostatecznie zapadną. Tymczasem koniec roku zbliża się wielkimi krokami, a wraz z nim – widmo dużo wyższych kosztów związanych z wymianą plomby amalgamatowej na nowoczesną oraz estetyczną. I zdrowszą – bo niezależnie od tego, jak wiele pozytywnych opinii amalgamaty zebrały na temat swojej legendarnej wytrwałości, każdy posiadacz srebrnego wypełnienia będzie je musiał kiedyś wymienić. Plomby amalgamatowe nie są bowiem wieczne i ulegają naturalnemu zużyciu. Z czasem powoduje to powstanie nieszczelności na granicy z tkankami zęba i przyczynia się do rozwoju próchnicy wtórnej.
Plomby amalgamatowe nadal są popularne, gdyż z badań, które w naszym gabinecie Dentysta.eu przeprowadzono w 2015 r., wynika, że szare wypełnienia ma spora część społeczeństwa – aż 30%. Najdziwniejsze jednak jest, że aż co 16. ankietowany stwierdza, że… nie wie, czy posiada srebrną plombę (Wykres 1).
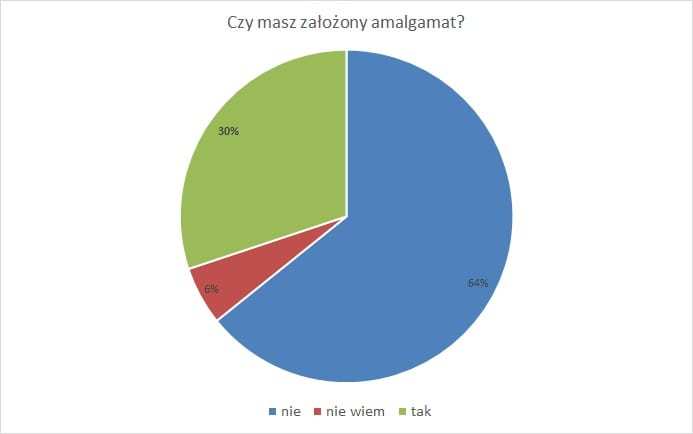
Wykres 1. Więcej
wiesz, że...
dentysta.eu
- Ostatni dzwonek, aby tanio wymienić plomby amalgamatowe na lepsze i zdrowsze
- Co pacjenci sądzą o dentystach i jak (nie)wiele na ten temat wiedzą stomatolodzy
- Zapowiedź wyników badania – czego oczekują pacjenci i co dentyści wiedzą o pacjentach
- Pacjenci – widma prześwietleni: wyniki ankiety o umawianiu wizyt
- Wyniki ankiety „Uśmiech a status społeczny”
forum
u nas!
 Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
Wysoka odwiedzalność serwisu sprawia że bez problemu dotrzesz do swoich nowych klientów!
 Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
Wystarczy że dodasz swój gabinet w ogłoszeniach portalu - szybko i zupełnie za darmo!
 Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
Dzięki promowaniu zyskają również Twoi klienci którzy łatwo Cię odnajdą!
 Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń
Nadal się wahasz? Kliknij:
Dowiedz się więcej
Rozwiń

